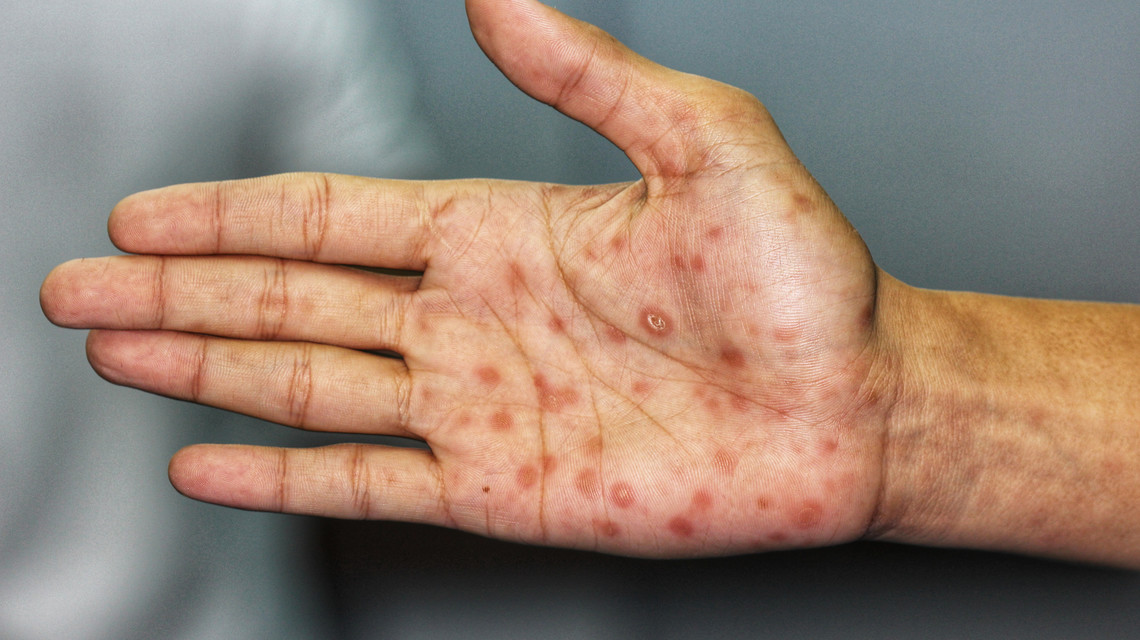
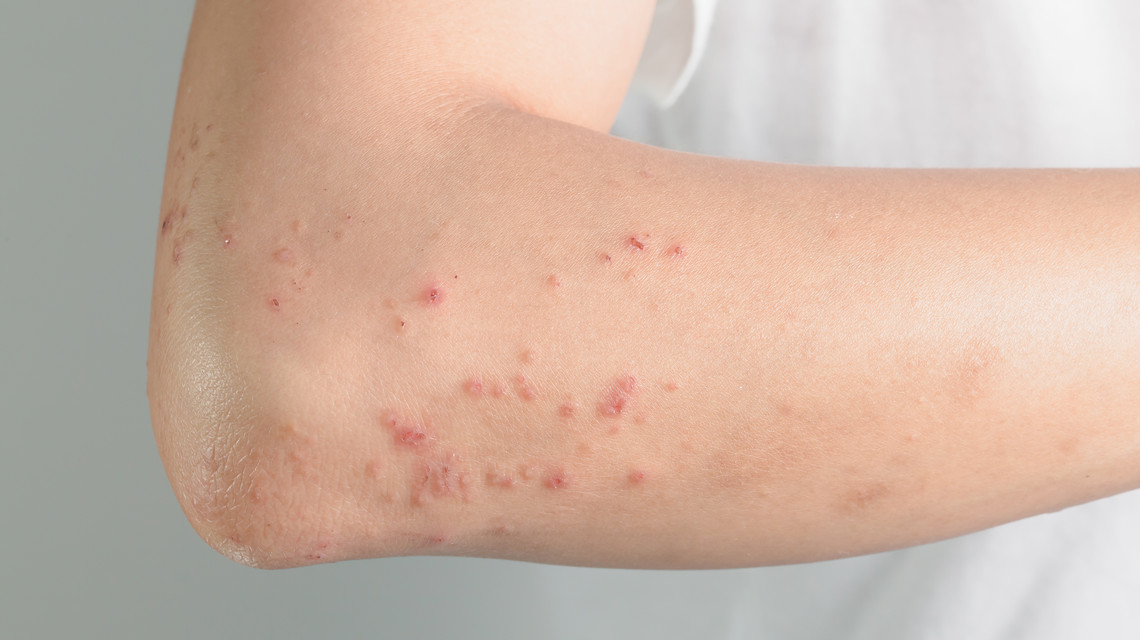
 Behçet hastalığı, dermatoloji profesörü Hulusi Behçet (1889-1948) tarafından 1937 yılında üç hastada oral ülser, genital ülser ve üveit birlikteliği ile tanımlanmıştır (1). Son 30 yılda Behçet hastalığı ile ilgili bilgilerimiz hızla artmıştır. Hastalığın semptomları tekrar eden özelliktedir. Bunlar sırasıyla; ağız içinde aftöz ülserler, genital bölgede ülserler, gözün tüm katmanlarını etkileyebilen üveit ve/veya vaskülit, daha çok alt ekstremite büyük eklemlerini etkileyebilen intermitant artrit, deride akneiform lezyonlar ve/veya eritema nodozum lezyonlarıdır (1). Daha nadir olmak üzere arter ve venöz sistemde vaskülit ve/veya tromboz, santral sinir sisteminde lezyonlar, pulmoner sistemde tromboz ve/veya arter anevrizmaları ve gastrointestinal sistemde inflamasyon da Behçet hastalığında görülebilmektedir (1). Dünya üzerinde, Orta Doğuda, Akdeniz ülkelerinde ve ipek yolu boyunca hastalık daha sık görülmektedir (1). Kendisine özgü bir laboratuvar testi yoktur. Paterji testi tanısal olarak yardımcı olabilir. Genetik geçiş olduğunu gösteren bulgular vardır, özellikle HLA-B51 geni ile Behçet hastalığı arasında ilişki bulunmaktadır (1).
Behçet hastalığı, dermatoloji profesörü Hulusi Behçet (1889-1948) tarafından 1937 yılında üç hastada oral ülser, genital ülser ve üveit birlikteliği ile tanımlanmıştır (1). Son 30 yılda Behçet hastalığı ile ilgili bilgilerimiz hızla artmıştır. Hastalığın semptomları tekrar eden özelliktedir. Bunlar sırasıyla; ağız içinde aftöz ülserler, genital bölgede ülserler, gözün tüm katmanlarını etkileyebilen üveit ve/veya vaskülit, daha çok alt ekstremite büyük eklemlerini etkileyebilen intermitant artrit, deride akneiform lezyonlar ve/veya eritema nodozum lezyonlarıdır (1). Daha nadir olmak üzere arter ve venöz sistemde vaskülit ve/veya tromboz, santral sinir sisteminde lezyonlar, pulmoner sistemde tromboz ve/veya arter anevrizmaları ve gastrointestinal sistemde inflamasyon da Behçet hastalığında görülebilmektedir (1). Dünya üzerinde, Orta Doğuda, Akdeniz ülkelerinde ve ipek yolu boyunca hastalık daha sık görülmektedir (1). Kendisine özgü bir laboratuvar testi yoktur. Paterji testi tanısal olarak yardımcı olabilir. Genetik geçiş olduğunu gösteren bulgular vardır, özellikle HLA-B51 geni ile Behçet hastalığı arasında ilişki bulunmaktadır (1).
Ülkemizde Behçet hastalığının epidemiyolojisi ile ilgili yapılmış 5 çalışma bulunmaktadır (2). İkisi İstanbul olmak üzere Ankara, Ordu ve Edirne’de yapılmıştır. Buna göre, Behçet hastalığı prevalansı 20-370/100.000 arasında değişmektedir (2). İnsidansı bilinmemektedir. Avrupa ülkelerinde Behçet hastalığının prevalansı oldukça düşüktür (<10/100.000).
Etiyolojisi ve Risk Faktörleri
Behçet hastalığı ilk tanımlandığı yıllarda viral bir hastalık olarak düşünülmekteydi (3). Sonraki yıllarda da infeksiyöz etiyoloji (başta streptokoklar ve herpes simpleks virüsü) üzerinde sıkça durulmuştur. Behçet hastalığında doğal immün sistemin yanı sıra edinsel immün sistem de aktiftir ve proinflamatuar sitokinler ve T helper 1 tipi sitokinler etiyolojide sorumlu tutulmaktadır (3). Behçet hastalığı genelde sporadik vakalar şeklinde olmakla birlikte, aile yakınlarında da artmış oranda Behçet hastalığı bulunmaktadır. Behçet hastalığının asıl olarak MHC sınıf 1 genleri (HLA-B51) ile ilişkili olduğu bulunmuştur. İpek yolu bölgesinde Behçet hastalarında HLA-B51 geni yüzde 50-80 arasında bulunurken, normal popülasyonda bu geni taşıyanların sıklığı yaklaşık yüzde 25’tir. Aynı zamanda diğer MHC genleri ile ilgili ilişkiler de tanımlanmıştır (3).
Semptom ve Bulguları
- Tekrar eden oral ülser ve genital ülser,
- Gözde üveit,
- Deri lezyonları (eritema nodozum, akneiform lezyonlar) ve paterji pozitifliğine göre konulmaktadır (1).
- Artrit/artralji,
- Büyük damar vaskülitleri, anevrizma, arter/venöz sistem trombozları,
- Terminal ileumda daha belirgin olmak üzere kolon-ince bağırsakta aftöz ülserler,
- Santral sinir sisteminde tutulum (özellikle beyin sapında lezyon ve sagital venöz sistemde tromboz),
- Pulmoner tromboemboli ve pulmoner anevrizma,
- Epididimit bulgularından biri veya birkaçı tutulumun şiddetine bağlı olarak görülür.
Tanı Testleri
Behçet hastalığının tanısı asıl olarak klinik bulgulara dayanarak konulmaktadır. Uluslararası Behçet grubunun önerilerine göre Behçet hastalığı tanısı tekrar eden oral ülser, genital ülser, gözde üveit, deri lezyonları (eritema nodozum, akneiform lezyonlar) ve paterji pozitifliğine göre konulmaktadır (1). Ancak artrit/artralji, büyük damar vaskülitleri, anevrizma, arter/venöz sistem trombozları, terminal ileumda daha belirgin olmak üzere kolon-ince bağırsakta aftöz ülserler, santral sinir sisteminde tutulum (özellikle beyin sapında lezyon ve sagital venöz sistemde tromboz), pulmoner tromboemboli ve pulmoner anevrizma, epididimit de Behçet hastalığı tanısını desteklemektedir (1).
Laboratuar testlerinde artmış akut faz yanıtları görülebilir. Etkilenen organın görüntülenmesi tanıda yardımcıdır. Manyetik rezonans, bilgisayarlı tomografi veya Doppler ultrasonografi ile etkilenen damarlarda tromboz veya anevrizmanın gösterilmesi, beyin sapı lezyonlarında manyetik rezonans görüntüleme, gastrointestinal sistem tutulumlarında kolonoskopi ve gerekli durumlarda biyopsiler, göz anjiyografisinde retinal vaskülit bulgularının görülmesi, deri lezyonlarında biyopsi ile saptanan eritema nodozum Behçet hastalığı tanısını desteklemektedir. Paterji testi Behçet hastalığı tanı kriterlerinde de olan en önemli tanısal testlerden birisidir ancak pozitif olma sıklığı Türkiye’de farklı serilerde yüzde 30-60 arasında değişmektedir (1). Crohn hastalığı gibi başka inflamatuar hastalıklarda da yüzde 10 sıklıkla paterji testi pozitif olabilmektedir (1).
Erken Tanı ve Tedavi
Behçet hastalığının olmazsa olmaz bulgusu tekrar eden oral ülserlerdir. Türkiye’de tekrar eden oral aft sıklığı İç Hastalıkları Derneğinin yaptığı toplum kökenli çalışmada yüzde 13 olarak saptanmıştır (Yayınlanmamış veri). Behçet hastalığının sıklığı ise en fazla yüzde 0,37 olarak belirtilmektedir (2). Buna göre oral aft bulgusu olan hastaların tümünün taranması oldukça maliyetlidir. Öte yandan, Behçet hastalığının ortalama başlangıç yaşı 20’li yaşların ortasıdır ve genel kabul edilen görüşe göre 40 yaşından sonra hastalığın aktivitesi azalmakta veya kaybolmaktadır (1). Bu nedenle, erken tanı konulma yaşını 15-40 yaş arası hastalar olarak kısıtlamak mantıklı olabilir. Hastalığın erken tanısının konulabilmesi için oral aft bulgusu olan hastaların Behçet hastalığının diğer olası bulguları açısından bilgilendirilmesi gerekmektedir. Erken tanı için uygulanacak bir laboratuar testi bulunmamaktadır.
Behçet hastalığının tedavisi tutulan organın yeri ve ciddiyetine göre değişmektedir. Mukokütanöz Behçet hastalığı olarak tanımlanan hafif formlarda kolşisin, kısa süreli glukokortikoid tedavileri uygulanabilirken, göz tutulumu veya yaşamı tehdit eden durumlarda immünsupresif tedaviler (azatiopurin, siklosporin, siklofosfamid gibi) verilebilmektedir (4).
Morbidite ve Mortalite
Behçet hastalığında tutulan organa göre morbidite görülebilmektedir. Tutulum sıklığından dolayı en korkulan morbidite görme kaybıdır. İmmünsupresif tedavilerin rutin kullanıma girmediği dönemlerde beş yıldan uzun süreli hastalığı olanlarda görme kaybı yüzde 50 ve üzerindeydi (5). Günümüzde görme kaybı sıklığı takip edilen süreye göre değişmekle birlikte, erkeklerde yüzde 20, kadınlarda yüzde 10’lara kadar düşmüştür (5). Vasküler ve nörolojik hasar da önemli morbidite nedeni olabilmektedir. Behçet hastalarında özellikle hastalığın ilk yedi yılı içerisinde artmış bir mortalite sıklığı bulunmaktadır. İlk yedi yıl içerisindeki hastalarda yaş gruplarına göre standardize mortaite oranları arasında farklar bulunmaktadır. Buna göre 14-24 yaş arasında standardize mortalite oranı 13,3 (4,9-29,1), 25-34 yaş arasında 3,3 (1,2-7,2) ve 35-50 yaş arasında 1,9 (0,7-4,2) olarak hesaplanmıştır (5). Önemli ölüm nedenleri pulmoner arter anevrizması ve parankimal santral sinir sistemi hastalığıdır (5).
|
Yıllar İtibariyle Behçet Hastalığı Hasta Sayısı |
|||||||
|
2014 |
2014 |
2015 |
2015 |
2016 |
2016 |
2017 |
2017 |
|
Erkek |
Kadın |
Erkek |
Kadın |
Erkek |
Kadın |
Erkek |
Kadın |
|
9.308 |
12.066 |
19.459 |
22.668 |
19.424 |
22.502 |
25.749 |
29.633 |
Kaynak: Sağlık Net Kayıtları
Kaynaklar:
- Colin G. Barners. History and Diagnosis. Y. Yazıcı and H. Yazıcı (eds). Behçet Syndrome. Springer Science+Business Media, LLC 2010.
- Sebahattin Yurdakul, Yusuf Yazıcı. Epidemiology of Behçet’s Syndrome and regional differences in disease expression. Y. Yazıcı and H. Yazıcı (eds). Behçet Syndrome. Springer Science+Business Media, LLC 2010.
- Haner Direskeneli, Güher-Saruhan Direskeneli. Disease Mechanism. Y. Yazıcı and H. Yazıcı (eds). Behçet Syndrome. Springer Science+Business Media, LLC 2010.
- Vedat Hamuryudan, Ina Kötter. Medical management of Behçet’s Syndrome. Y. Yazıcı and H. Yazıcı (eds). Behçet Syndrome. Springer Science+Business Media, LLC 2010.
- Emire Seyahi, Hasan Yazıcı. Prognosis in Behçet’s Syndrome. Y. Yazıcı and H. Yazıcı (eds). Behçet Syndrome. Springer Science+Business Media, LLC 2010.
 Bel ağrısı, ağrıma, acıma, yanma veya batma şeklinde keskin veya künt karekterde olabilir. Yeri bazı durumlarda noktasal olarak belirlenebilirken, bazı durumlarda yaygın tarzdadır ve yeri tam tespit edilemez.
Bel ağrısı, ağrıma, acıma, yanma veya batma şeklinde keskin veya künt karekterde olabilir. Yeri bazı durumlarda noktasal olarak belirlenebilirken, bazı durumlarda yaygın tarzdadır ve yeri tam tespit edilemez.
Tanı ve Risk Faktörleri
Bel ağrılarını, devamlılık gösterdiği süreye göre iki genel gruba ayırabiliriz;
1- Akut Bel Ağrısı; Altı haftadan kısa süredir var olan bel ağrılarıdır. Bel ağrısı bir aktivite(ağır kaldırma) ya da travma(düşme, çarpma) sonrası başlayabileceği gibi belirgin bir neden olmadan da ortaya çıkabilir. Dünyada yapılan araştırmalar insanların %80’inin hayatları boyunca en az bir kez bel ağrısı yaşadıklarını ortaya koymuştur. En sık görülen ağrı tipi mekanik bel ağrısıdır. Bu durum, fiziksel aktivite( hareket, iş görme) ile artarken, dinlenme ile azalmaktadır. Mekanik bel ağrısı, genellikle bel bölgesi kasları, eklem bağları ve omurilik zarının aşırı zorlanması ya da sinirsel gerginlikler(stres) nedeniyle gelişir. Bel ağrısına neden olabilecek risk faktörlerini sıralarsak;
- Riskin en yüksek olduğu yaşlar 35-55 arasıdır.
- Hareketsiz, iş ve yaşam düzenine sahip olanlarda,uzun süre araç kullananlarda (şoförler), uzun süre ayakta duranlarda, pozisyon değiştirmeden uzun süre oturanlarda, ağır yük kaldıranlarda risk yüksektir.
- Sigara tüketimi bel ağrısı riskini artırır.
- Psikolojik streslilerin, işinden memnun olmayanların bel ağrısına yakalanma riski yüksektir.
- Boy, kilo, vücut yapısı ile bel ağrısı arasında kuvvetli bir ilişki yoktur. Bununla birlikte çok şişman ve uzun boylularda bel ağrısı riski daha yüksektir.
- Yüksek riskli sporlarla uğraşanlarda da bel ağrısı daha sık görülmektedir.
2-Kronik Bel Ağrısı; üç aydan uzun süredir var olan bel ağrılarıdır. Bel ağrılarının %90’ı iki ile üç ay içinde iyileşmekle birlikte tekrarlar sıktır. Bel ağrılarının %10’u kronikleşir. Bel ağrısı 45 yaşın altındaki çalışanlarda en yaygın engellilik nedenidir.
Günlük yaşamda alacağımız bir takım önlemlerle bel ağrısı riskini azaltabiliriz.
- Hareketli olmak ve egzersiz yapmak. Bel ve karın kaslarını güçlendirici egzersizler her gün düzenli olarak yapılabilir.
- Ağır kaldırmaktan kaçınmak. Gerekli durumlarda, ağır nesneleri; beli dik pozisyonda tutup, dizleri bükerek çömelip, ağırlığı kollara ve bacaklara vererek kaldırmalıyız.
- Ayakta uzun süre durmaktan kaçınmalıyız.
- Uzun süre oturmaktan sakınmalıyız. İşimiz gereği oturuyorsak, yarım saatte bir ayağa kalkıp vücudumuzu esnetmeliyiz.
- Sigara içmeyip, aşırı çay ve kahve tüketiminden sakınmamız gerekir.
- Yürüyüş ve yüzme bel ağrısını önlemede uygun sporlardır. Farklı sporlarla uğraşanların spora başlamadan önce ısınma ve spor sonrasında da esneme(stretching) egzersizlerini yapmaları sakatlıkların önlenmesinde önemlidir.
- Kilo vermek bel ağrısı riskini azaltır.
- Stresle başa çıkma yöntemleri geliştirmeliyiz.
Bel Ağrısında Tedavi
Akut bel ağrılarında iki, üç günlük istirahat genellikle yeterli olmaktadır. Bir haftadan uzun süreli istirahat eklemlerde hareket azalmasına, yumuşak dokularda kısalmalara, kas gücünde de azalmaya yol açabilmektedir.
Ağrı kesiciler, anti-inflamatuar ilaçlar ve kas gevşeticiler kullanılabilir. Hikaye ve fizik muayene bulgularına göre anksiyete giderici ilaçlar ve kortizonda tedaviye eklenebilir.
İki haftadan uzun süre devam eden ve şiddetinde fazla bir değişiklik olmayan ağrılarda bel ağrısına neden olabilecek diğer nedenler araştırılmalıdır. Uygun branş hekimine yönelerek bel ağrısına neden olan durum tespit edilip, fizik tedavi ve kaplıca tedavisi gibi diğer yöntemler sırayla uygulanabilir.
 Karın, göğüs ve eklem ağrılarının görülebildiği, eklem ağrılarına zaman zaman şişliğinde eşlik ettiği, tekrarlayan ateş nöbetleri ile karakterize genetik geçişli bir hastalıktır.
Karın, göğüs ve eklem ağrılarının görülebildiği, eklem ağrılarına zaman zaman şişliğinde eşlik ettiği, tekrarlayan ateş nöbetleri ile karakterize genetik geçişli bir hastalıktır.
Etiyoloji ve Risk Faktörleri
Hastalık genellikle Akdeniz ve Ortadoğu kökenlileri, yani Yahudiler, Türkler, Araplar ve Ermenileri etkiler. FMF’ te ilk atak hastaların %80’inde 20 yaşından önce başlar. Başlangıç nadir olarak 40’lı yaşlara kadar da gecikebilir. Kişi, FMF’e neden olan genler yüzünden hastalanır. Akraba evlilikleri bu hastalık genini taşıyan iki taşıyıcının bir araya gelme riskini arttırır. Özellikle, yüksek riskli popülasyonlarda yaşayan bireylerin akraba evliliği yapmamaları önerilmektedir.
Belirtiler
Hastalığın başlıca belirtileri, karın, göğüs, ve eklem ağrılarıyla birlikte giden tekrarlayan ateştir.
Karın ağrısı %90 oranında en sık görülen belirtidir. Karın ağrısı genellikle 12-72 saat sürer. Bazı ataklar o kadar ağrılı olur ki, hasta ya da ailesi tıbbi yardım isteğinde bulunur. Özellikle akut apandisiti taklit edebilir ve bu nedenle bazı hastalar gereksiz karın ağrısı ameliyatı geçirebilirler. Göğüs ağrısı atakları %20-40, eklem ağrısı %50-60 hastada görülür. Eklem ağrıları en sık diz ve ayak bileğinde görülür. Hasta atakların sonunda tamamen düzelir ve bu periyodlar arasında bütünüyle normaldir. 38.5C-40C’ye kadar yükselen ateş ağrı ataklarına sıklıkla eşlik eder. En yüksek olduğu dönem ilk gündür. 1-3 gün sürer. Genellikle ‘erizipel benzeri kızarıklık’ olarak tanımlanan cilt bulgusu görülür. En çok diz ve ayak bileği arasındaki deride ortaya çıkar. Sınırları belirgin, yama görünümünde, kırmızı döküntü şeklindedir. Döküntüler 2-4 gün içinde gerilerler.
Amiloidoz çeşitli organlarda suda erimeyen bir tür proteinin birikmesi ile o organlarda yetmezliğe neden olan bir hastalıktır. FMF’te amiloid birikimi sonucu kronik böbrek yetmezliği gelişebilir.
Tanı
Hastalığın tanısı dikkatli alınan bir hikaye, fizik muayene ve laboratuvar testlerine dayanan kriterlere göre konmalıdır. Etnik köken (Yahudi, Türk, Arap, Ermeni, tipik periyodik ateş, serözit atakları (1-4 gün süren karın, göğüs ağrısı), ailede FMF öyküsü ve atakların kolşisin ile önlenmesi tanı koymada çok yardımcıdır. Genetik analiz klinik tanıyı destekler.
Tedavi
FMF tedavisinde hedef, atakların önlenmesi, atakların tedavisi, amiloidoz gelişmesinin veya ilerlemesinin önlenmesidir. Kolşisin, tüm bu tedavi hedeflerine yönelik etkinliği kanıtlanmış bir ilaçtır. Kolşisin proflaksisi(koruyucu olarak kullanılması) hem FMF ataklarını hemde hastada kronik böbrek yetmezliği gelişmesini önler. Atakları her zaman tam olarak önlemese bile amiloidozu engelleyerek, kronik böbrek yetmezliği gelişimini durdurduğu gösterilmiştir.
 Ankilozan Spondilit (AS) özellikle omurgayı etkileyen, ağrılı, kronik, ilerleyici, sebebi bilinmeyen romatizmal bir hastalıktır.
Ankilozan Spondilit (AS) özellikle omurgayı etkileyen, ağrılı, kronik, ilerleyici, sebebi bilinmeyen romatizmal bir hastalıktır.
Sıklık ve Risk Faktörleri
AS’nin 8-45 yaş arası başlayabileceği bilinse de genellikle 15-30 yaş arası daha sık ortaya çıkmaktadır. Ankilozan spondilit hastalığının oluşmasında en önemli faktör genetik yatkınlıktır. Yakın zamanda geçirilmiş, mide, bağırsak, genital ve idrar yolu enfeksiyonlarınında hastalık gelişiminde önemi olduğu ortaya konulmuştur. Erkeklerde kadınlara göre 3 kat daha fazla görülmektedir.
Belirtiler
AS’nin temel semptomu belde ağrı ve tutukluktur. AS’te ağrı hareketle azalır, hatta yok olabilir, uzun süre oturmakla, istirahatle artar. Hastaların ağrıları sabahları daha fazladır ve omurga hareketleri kısıtlıdır. Günün ilerleyen saatlerinde ağrı ve kısıtlılık azalır.
AS’te kalça ve topuk ağrısı da olabilir. İlerleyen dönemlerde omurga deformiteleri (bozuklukları) ve kamburluk ortaya çıkabilir. AS omurganın yanı sıra sıklıkla sacroiliac eklemi (omurganın leğen kemiğiyle yaptığı eklem), daha az sıklıklada kalça ve omuz gibi büyük eklemleri tutar. Göz, bağırsaklar, deri gibi organlarda hastalıktan etkilenebilir. Göğüs kafesinin genişlemesi çok azalır dolayısıyla solunum problemleri olabilir.
Tanı
Ankilozan spondilit tanısı hastanın öykü ve klinik bulgularının yanısıra radyografik bulguların birlikteliği ile konulmaktadır. Laboratuvar testleride tanıya yardımcıdır.
AS erken tanısı için sorgulanması gereken hedef kitle 20’li yaşlarda bel ağrısı başlamış, üç aydan uzun süreli bel ağrısı olan hasta grubudur. Özellikle sabahları bel tutukluğu ve ağrısı olan, bu ağrının hareketle azalıp, istirahatle arttığı, tutukluğun gün içinde kaybolabildiği hastaların uygun şekilde doktora yönlendirilmesi ile tanı koyma süreci kısaltılabilecektir.
Tedavi
Ankilozan spondilit hastalarında tutulumun ciddiyetine göre non-steroid anti-enflamatuvar ilaçlar, hastalık düzenleyici ilaçlar (salazopyrin) ve biyolojik ilaçlar (Anti-tümör nekrosis faktör) kullanılabilmektedir. Düzenli egzersizler mutlaka yapılmalıdır.
AS’de hastalığın gelişimi kişiden kişiye değişse de ağır bedensel iş yapanlar, sürekli yük taşıyanlar hastalıkları hafif olsa bile çalışma tarzlarını düzenlemeleri eğer işleri öne eğilmeyi ve ağır kaldırmayı gerektiriyorsa işlerini değiştirmeleri gerekir.
 Osteoartrit (OA) esas olarak eklem kıkırdağı, bunun yanı sıra ligamanları(bağları) ve altındaki kemiği de etkileyen dejeneratif (hasarlayıcı) bir eklem hastalığıdır. Bu yapılardaki bozulma zamanla ağrı ve eklem hareketlerinde kısıtlanmaya neden olmaktadır. Önceden yaşlanmanın doğal bir sonucu olarak düşünülürken, son dönemde eklem yapısı, genetik, mekanik güçler ve diğer diz içi bağ hasarları gibi bir çok faktörün etkileşimi ile oluştuğu düşünülmektedir.
Osteoartrit (OA) esas olarak eklem kıkırdağı, bunun yanı sıra ligamanları(bağları) ve altındaki kemiği de etkileyen dejeneratif (hasarlayıcı) bir eklem hastalığıdır. Bu yapılardaki bozulma zamanla ağrı ve eklem hareketlerinde kısıtlanmaya neden olmaktadır. Önceden yaşlanmanın doğal bir sonucu olarak düşünülürken, son dönemde eklem yapısı, genetik, mekanik güçler ve diğer diz içi bağ hasarları gibi bir çok faktörün etkileşimi ile oluştuğu düşünülmektedir.
Sıklık ve Risk Faktörleri
Osteoartrit en sık görülen eklem hastalığıdır. Gelişmekte olan ülkelerde engelliliğe en sık neden olan on hastalıktan biridir. Yaşlanma ile ilişkilidir ve 40 yaşından sonra başlar. Özellikle diz ve eller olmak üzere, eklemlerde meydana gelen osteoartrit kadınlarda daha yaygın ve şiddetlidir. Kadınlar özellikle menopozdan sonra daha fazla risk taşırlar. Hormonların kıkırdak doku üzerine olumlu etki yaptığına dair çalışmalar vardır. Ağrılı eklemler genellikle hava koşullarına karşı hassastır.
Yağmurdan önce olduğu gibi, ısı azalmaları ve atmosfer basıncının düşmesi kişinin ağrı eşiğini azalttığı için hastaların ağrılarının şiddetinin artmasına neden olabilir. Bu da, osteoartritli kişilerin yağmuru nasıl tahmin ettiğini ve eklem ağrılarının neden nem ile bağlantılı olduğunu açıklamaktadır.
- Osteoartrit özellikle 60 yaş üzeri olanlar
- Aşırı kilosu bulunanlar
- Eklem hastalığı geçirenler
- Eklemin etkilendiği yaralanmalara maruz kalanlar
- Ekleme yönelik cerrahi müdahale yapılanlar
- Doğumsal eklem hastalıkları olanlar
- Mesleki olarak eklemlerini aşırı ve uzun süre zorlayanlarda osteoartrit (eklem kireçlenmesi) riski daha fazladır.
Belirtiler
Osteoartritle ilgili olarak en sık rastlanan bazı belirtiler şunlardır:
- Bir yada iki eklemde ağrı ve sertlik veya katılık hissi,
- Hareket sırasında eklemden kıtırtı şeklinde ses gelmesi,
- Eklemin genişlemesi, deforme olması,
- Bazı durumlarda şişlik,
*Bu yakınmalar yavaş yavaş ortaya çıkar ve eklemin kullanılması ile kötüleşir.
Osteoartrit herhangi bir eklemde gelişebilirse de bazı eklemlerin hastalıktan etkilenmeye daha yatkın oldukları bilinmektedir. Boyun, bel, kalça, el parmakları, diz ve ayak parmakları osteoartritten en çok etkilenen eklemlerdir.
Tanı
Osteoartrit tanısı klinik ve radyolojik bulgulara dayanarak konulur. Osteoartrit hastalığını düşündüren belirtileri olan kişinin, konunun uzmanı hekim tarafından öyküsü alınır, kas iskelet sistemi muayenesi yapılarak, sorunlu eklemin radyolojik incelemesi ve gerekli laboratuvar testleri uygulanarak eklem sorununun osteoartritten mi yoksa başka bir nedene bağlı olduğu araştırılır. Bu incelemeler ile kesin tanı konulamıyor ise veya ekleminizde osteoartrit yanında eşlik eden başkaca bir sorunun varlığından şüpheleniliyor ise daha ileri tetkikler de gerekebilir. Örneğin; Manyetik Rezonans Görüntüleme (MRI) veya Nükleer Tıp incelemeleri uygulanabilir.
Tedavi
Osteoartrit tedavisinde amaç semptomları azaltmak, engellilik gelişimini önlemek, yaşam kalitesini arttırmaktır. OA tedavisi kişinin gereksinimlerine ve yaşam tarzına göre uyarlanmalıdır. Tedavi günlük yaşamda eklemleri korumaya yönelik değişiklikler yapmakla başlar. Egzersiz önemlidir. Kilo vermek eklemlere binen yükü azaltacağından tedaviye yardımcı olacaktır. Ağrıyı azaltmak için sıcak veya soğuk uygulamalar, ağızdan ve/veya bölgesel olarak uygulanan ilaçlar ve çeşitli Fiziksel Tıp ve Rehabilitasyon (FTR) yöntemleri uygulanabilmektedir. Kaplıca tedaviside ağrının iyileştirilmesinde bir seçenek olabilir. Bu tedavilerden sonuç alınamazsa eklemlere yapılacak enjeksiyonlar veya cerrahi yaklaşımlar ağrıdan kurtulmaya ve günlük yaşamı sürdürmeye yardımcı olacaktır.
Eklemleriniz korumak için:
- Dik durmaya çalışınız. Dik duruş boyun, bel, kalça ve diz eklemlerini korur.
- Tezgâh yüksekliklerini öne eğilmenize gerek kalmayacak şekilde ayarlayınız.
- Alçak sandalye oturup kalkarken diz ve kalçaya fazla yük binmesine neden olur.
- Kolçaklı ve yüksek sandalye tercih ediniz.
- Ağrılıkları yerden gövdenize yakın tutarak kaldırınız.
- Yerden herhangi bir şey alırken dizlerinizi bükerek eğiliniz.
 Romatoid artrit nedeni tam olarak bilinmeyen, özellikle eklemlerde simetrik artrit ile karakterize, vücudun diğer organ (kalp, akciğer, göz, deri) ve sistemlerini de tutabilen kronik seyirli bir hastalıktır.
Romatoid artrit nedeni tam olarak bilinmeyen, özellikle eklemlerde simetrik artrit ile karakterize, vücudun diğer organ (kalp, akciğer, göz, deri) ve sistemlerini de tutabilen kronik seyirli bir hastalıktır.
Etiyoloji ve Risk Faktörleri
Romatid artritin nasıl oluştuğu tam olarak ortaya çıkarılamamakla birlikte genetik yatkınlığı olan bir kişinin; olayı tetikleyen çevresel faktörlerle karşılaşması ile bağışıklık sistemi bozulmakta, bu çevresel faktörler ortadan kalksa bile, bağışıklık sistemi bir kez bozulduğu için hastalık devam etmektedir. Sigara kullanımı ile Romatoid artrit riskindeki artış bazı çalışmalar ile gösterilmiştir. Romatoid artrit en sık 40-50 yaşlarında başlar ve kadınlarda erkeklerden 2-4 kat daha fazla görülür.
Belirtiler
Artrit dediğimiz olayda eklemlerde ağrı, şişlik ve tutukluk oluşmaktadır. Eklem yerlerinde ısı artışı da görülürken, kızarıklık beklenen bir bulgu değildir. Hastalık sıklıkla vücudun el, el bilekleri ve el parmak eklemleri ile ayak bileği ve ayak parmak eklemlerini tutar. Daha az sıklıkla da dirsek, diz, ayak bilekleri hastalıktan etkilenirken, kalça, omuz ve boyun eklemleri olaya çok az oranda katılırlar.
Hastalar özellikle sabah kalktıklarında ellerini kapatmakta zorluk çektiklerini ifade ederler. Biz bunu sabah tutukluğu olarak adlandırırız. Sabah tutukluğunun yarım saatten uzun sürmesi, hastalığa tanı konulabilmesi açısında önem taşımaktadır. Yorgunluk ve halsizlik sık karşılaşılan belirtilerdir.
Hastalığın ilerleyen dönemlerinde kalıcı eklem hasarları (deformite, sakatlıklar) görülebilmektedir.
Tanı
Romatoid artrit tanısı, dikkatli alınan bir öykü, fizik muayene bulguları ve laboratuvar testlerine dayanan kriterlere uygun olarak ancak ilgili uzman hekim (Romatolog veya Fiziksel Tıp ve Rehabilitasyon Uzmanı) tarafından konulmalıdır.
Tedavi
Hastalığın nedeni henüz tam olarak bilinmediğinden, tedavi ile hastalık tamamen ortadan kaldırılamamaktadır.
Romatoid artritte tedavinin amacı, ağrıyı dindirmek, eklem harabiyetini ve diğer komplikasyonları önlemek ve hastaların günlük aktivitelerini sürdürmesini sağlamak şeklinde özetlenebilir. Tedavide birçok branş ve disipline ihtiyaç vardır.
Bu branş ve disiplinler ortak hareket etmeli ve birbirleriyle iletişim halinde olmadırlar. Romatoid artrit tanısının erken konulması ve hemen tedaviye başlamak ilk hedef olmalıdır. Hastalığı baskılayarak, hastanın yaşam kalitesini düzeltmek, günlük ve mesleksel aktivitelerini eksiksiz yerine getirebilmesini sağlamak çok önemlidir. Eklemlerde görülebilecek hasarları en aza indirmek ve hatta engellemek tedavideki en büyük amaçtır. Hastaya en uygun tedaviyi vermek gerekli kontrol sıklığını belirlemek için yeterli özen gösterilmelidir.