Şeker, kan basıncı ve lipid düzeyleri için hedef değerlere odaklanılır.
Şeker, kan basıncı ve lipid düzeyleri için hedef değerlere odaklanılır.
- Birey, fazla kilolu veya obez ise ayda 2-3 kg verecek şekilde beslenme planı diyetisyen eşliğinde hazırlanmalıdır..
- Yağ tüketimi azaltılır.
- Besin seçimi sağlıklı beslenme ilkelerine göre belirlenir.
- Ana ve ara öğünlerde tüketilecek karbonhidrat miktarı saptanır, karbonhidrat tüketiminin günden güne benzer miktarda olması önerilir.
- Fiziksel aktivite artırılır.
- K1can şekeri, HbA1c, kan basıncı ve kan lipid düzeyleri izlenir.
- Oral antidiyabetik ilaç veya insülin tedavisi başlanmışsa beslenme tedavisi, medikal tedaviye göre yeniden değerlendirilir.
Vücut Ağırlığının Kontrolü
Tip 2 diyabetli bireylerin %85-90’ı obezdir. Fazla kilolu veya obez diyabetlilerin vücut yağ dokusunun azalması, kan şekeri düzeylerini olumlu yönde etkiler. Tip 2 diyabette pankreas insülin üretir ancak vücut ağırlığındaki fazlalık, vücut hücrelerinin ve dokuların insülini kullanmasını önler. Buna ‘İnsülin Direnci’ denir. Sonuçta kan şekeri yükselir. Vücut ağırlığının azalması sonucunda hücre ve dokular insülini kullanmaya başlar ve kan şekeri kontrol altına alınabilir. Ayrıca yağ dokusunun azalması, kan yağlarını ve kan basıncını olumlu yönde etkiler.
Obez diyabetli bireylerde 6 ayda %10 ağırlık kaybı sağlanması hedeflenir. Örneğin 90 kg olan bir diyabetlinin 6 ayda 9 kg vermesi, diğer bir ifade ile ayda 1.5 kg vermesi hedeflenir. Yağ tüketiminin azaltılması, sebze-meyve tüketiminin artırılması, öğünlerin düzenli olarak alınması ve fiziksel aktivitenin artırılması kilo kaybını destekler.
 Beyin ve spinal kordu çevreleyen pia ve araknoid zarın infeksiyoz ve noninfeksiyoz nedenJerle gelisen akut ya da kronik inflamasyonuna menenjit denir. Menenjit, hemen her yaş grubunda görülebilen ciddi bir enfeksiyondur Akut bakteriyel menenjit (ABM) yuksek oranda mortaliteye neden olabilen ciddi bir infeksiyon hastalığıdır. Menenjit olusturan etkenler; bakteriler, virüsler, mantarlar, spiroketler, riketsiyalar,protozoa, helmintler ve diger etkenler olabilir. Streptoccocus pneumoniae, Neisseria meningitidis ve Haemophilus influanzae akut bakteriyel menenjitin %80-85’inden sorumlu bakterilerdir.
Beyin ve spinal kordu çevreleyen pia ve araknoid zarın infeksiyoz ve noninfeksiyoz nedenJerle gelisen akut ya da kronik inflamasyonuna menenjit denir. Menenjit, hemen her yaş grubunda görülebilen ciddi bir enfeksiyondur Akut bakteriyel menenjit (ABM) yuksek oranda mortaliteye neden olabilen ciddi bir infeksiyon hastalığıdır. Menenjit olusturan etkenler; bakteriler, virüsler, mantarlar, spiroketler, riketsiyalar,protozoa, helmintler ve diger etkenler olabilir. Streptoccocus pneumoniae, Neisseria meningitidis ve Haemophilus influanzae akut bakteriyel menenjitin %80-85’inden sorumlu bakterilerdir.
Hastalığın Nedenleri Nelerdir?
Neisseria meningitidis’in neden olduğu meningokokal hastalık tüm dünyada çocuk ve genç erişkinlerin en önemli morbidite ve mortalite nedenlerinden biridir. Neisseria meningitidis (meningokok) isimli bakteri çeşitli hastalık tablolarına yol açar. Bunlar arasında en sık görülenleri ve en tehlikeli olanları meningokoksemi ve menenjittir.
Hastalık Nasıl Bulaşır?
Meningokok infeksiyonlarında tek rezervuar insandır. Meningokok menenjitinde bulaş, enfekte kişinin burun ya da boğazından direk temas ya da damlacık yolu ile gercekleşmektedir.
Hastalık Kalıtsal Mıdır?
Meningokoksik menenjit kalıtsal bir hastalık değildir.
Hastalığın Belirtileri Nelerdir?
Meningokok menenjitini diğer bakteriyel menenjitlerden ayırt eden tek başına bir bulgu yoktur. Meningokok menenjiti olguları da diğer bakteriyel menenjit etkenlerine benzer şekilde ateş ile birlikte, bulantı, kusma, irritabilite, baş ağrısı, konfuzyon, ense sertliği gibi semptom ya da bulgular ile başvurmaktadır. Meningokok menenjitinde tipik başvuru semptomları ani başlayan ateş, bulantı, kusma, başağrısı, bilinc değişiklikleri ve miyalji olarak tanımlanmıştır. Meningokokkal menejitli hastalann sistemik muayenelerinde purpura ve petesial dokuntulerin gorulmesi taruya yardımcıdır. Büyük cocuklarda en sık bulgular ateş, baş ağrısı, fotofobi, bulantı, kusma, konfuzyon, letarji ve bilinç değişiklikleridir. Sut cocukluğu doneminde en sık bulgular ise ateş, hipotermi, letarji, solunum sıkıntısı, sarılık, beslenme gucluğu, fışkırır tarzda kusma, ishal, konvulziyon, irritabilite ve/veya fontanel bombeliği olarak belirtilmektedir.
Hastalık Açısından Kimler Risk Altındadır?
Bakteri insanların yaklaşık %10’nun boğazında taşınmaktadır ve ozellikle kucuk cocuklar, oğrenciler ve askerler gibi kalabalık ortamlarda yaşayanlar, hacılar gibi hem kalabalık ortamda bulunan, hem de riskli bolgelere seyahat edenler, kompleman eksikliği olanlar, asplenikler ve immun yetmezliği olanlar bakteriyi hastalardan veya bu taşıyıcılardan alarak ağır hastalık gecirebilirler.
Hastalığın Seyri Nasıldır?
Neisseria menigitidis enfeksiyonu geciren insanların coğunda hastalık asemptomatik seyrederken, bazen sepsis ve menenjit gibi invazif hastalıklara da neden olabilir. Hastaların
% 10-14’ü etkili antibiyotik tedavisine rağmen kaybedilir ve % 20-40’ında nörolojik sekeller gelişir.
Hastalığın Komplikasyonları Nelerdir?
Dissemine intravasküler koagülasyon, akut sürrenal yetmezligi, endokardit, septik artrit, subdural effüzyon, hidrosefali, lokalize ventrikülit, kortikal tromboflebit, nörolojik sekeller epilepsi, zeka geriliği, öğrenme güçlüğü, beyin absesi, işitme kaybı intellektüel fonksiyonlarda bozulma, kişilik değişiklikleri, baş dönmesi, yürüme bozuklukları, körlük, parezi, paralizi vb.
Hastalığın Tedavi Yöntemleri Nelerdir?
Meningokoksik menenjit acil bir hastalıktır ve menenjit düsünülen hastada tedavi hemen başlanmalıdır. Antibiyotik tedavisine baslamak için mikrobiyolojik ve serolojik testlerin sonuçlanması beklenmemeli ve kullanılacak antibiyotiklerin ilk dozu 30 dakika içinde verilmelidir. Menenjit tedavisinde hatırlanması gerekli bazı kurallar:
- Antibiyotikler i.v. yoldan uygulanmalı,
- Bakterisidal ve yan etkisi en az olan antibiyotikler tercih edilmelidir,
- LP yapılamayan veya yapılsa da BOS’ un incelenemeyecegi bir saglık kurumundaki hekim ilk tedavi dozunu verdikten sonra bu islemin yapılabilecegi bir hastaneye hastasını sevk etmeli, hastalar evinde veya poliklinikte tedavi edilmemeli,
- LP yapılabilecek bir hastaneye basvuran hastada BOS’ dan boyalı preparat yapıldıktan hemen sonra tedaviye başlanmalıdır,
-Altta yatan hastalıgı, immun yetersizligi olanlarda, travmatik ve post operatif gelisen menenjitlerde daha genis antibakteriyel spektrum saglayacak antibiyotik kombinasyonu düsünülmeli,
- Mümkünse BOS’ a iyi geçtigi bilinen antibiyotikler tercih edilmeli.
İntravenoz seftriakson tedavisi, kan kultürü veya PCR icin örnek alındıktan sonra meningokok enfeksiyonu olduğu düşünülen ve aşağıdaki riskleri taşıyan cocuklara derhal verilmelidir: Seftriaksonun yarılanma ömrü uzun oldugu için hastaya 12 saat kazandırır.
- Peteşi yayılırsa
- Döküntü purpurik olursa
- Bakteriyel menenjit bulguları varsa
- Meningokoksik septisemi bulguları varsa
- Hekim tarafından enfeksiyondan şüpheleniliyorsa
Meningokoksik septisemi ve menenjit icin penisilin G (250.000-400.000/kg/gun) halen ilk tercih edilen antibiyotiktir. Penisiline dirençli vakalarda tedavide üçüncü kuşak sefalosporinler tercih edilmelidir. Sefotaksim (200 mg/kg/gun) veya seftriakson (100 mg/kg/gun) penisilin yerine verilebilir. Tedavi süresi 7 gündür. Tedavinin en önemli aşamalarından biri de destek tedavisidir. Hastalar yoğun bakımda izlenmeli, şok, DİK, beyin ödemi gibi komplikasyonlar zamanında saptanıp tedavi edilmelidir.
Hastalığın Tanısı Nasıl Konur?
Meningokok infeksiyonlarının tanısında klinik çok önemlidir. Kesin tanı için enfeksiyon etkeninin belirlenmesi, laboratuvar tanısının yapılması şarttır. Ateş ve peteşi ile başvuran her hastada ön planda meningokok infeksiyonları düşünülmelidir. Kesin tanı için kan kültürü ve BOS kültürü gerekmektedir. Ayrıca derideki lezyonların biyopsilerinde de etken gösterilebilir. Son yıllarda meningokokal hastalıkların tanısında polimeraz zincir reaksiyonu (PCR) ile bakteri DNA’sının saptanması önemli bir tanı yöntemi olmuştur.
Hastalık Dünyanın Hangi Bölgelerinde Görülmektedir?
Neisseria meningitidis, tüm dünyada menenjit ve sepsisin en sık nedenleri arasında yer almaktadır. İnfeksiyon özellikle gelişmiş ülkelerde sporadik, endemik olarak görülürken Afrika menenjit kuşağında (Sahra altı Afrika’da Senegal’den Etiyopya’ya kadar olan ülkeler kuşağı) Ekim sonundan başlayan ve Haziran başına kadar uzanan dönem içerisinde salgınlara neden olabilmektedir. Benzer şekilde Arap Yarımadası da yüksek riskli bölge olarak kabul edilmektedir.
Hastalığın Ülkemizde Görülme Durumu Nedir?
Neisseria meningitidis dünya genelinde hem endemik hem de epidemik hastalığa neden olmaktadır. Türkiye’de N. meningitidis infeksiyonları, epidemik veya sporadik vakalar olarak ortaya çıkabilmektedir. Ülkemizde son yıllarda yapılan bazı çalışmalarda serogrup W-135’in sıklıkla tespit edildiği bildirilmiş olup araştırmacılar bunun Hac ziyaretine giden hacılardan kaynaklandığı düşünmektedirler. Yapılan çalışmalarda ikinci sıklıkta ise serogrup B saptanmaktadır. Zaman içinde serogrupların görülme sıklığı ve sıralaması değişmektedir. Ülkemizde son yıllarda serogrup B ön plandadır.
Gebelik Hastalığın Seyrini Etkiler Mi?
Gebelik hastalığın seyrini etkilememektedir. Ancak gebeliğin yanı sıra bazı risk faktörlerini(asplenik, komplemen eksikliği) taşıyan kadınlarda ve enfeksiyon etkeninin epidemik olduğu bölgelere seyahat eden gebe kadınlarda hastalık ağır seyredebilir.
Emziren Kişilerin Hasta Olması Durumunda Neler Yapılmalıdır?
Hastalık solunum yolu ve yakın temasla bulaştığı için annenin maske takması önerilir. Hastalığa yakalanan ancak emziren annelerde acil olarak antibiyotik tedavisi başlanarak emzirmenin kesilmesi önerilir. Salgınlarda gebelere aşı önerilir. Annede olusan antikorlar plasenta yoluyla geçerek yenidoganda ilk birkaç ay % 50’ye yakın koruma sağlar. Anne ve fetusta aşının herhangi bir yan etkisi gösterilmemiştir.
Çoçuklarda Hastalığın Seyri Nasıldır?
Neisseria meningitidis’in neden olduğu meningokokal hastalık tüm dünyada çocuk ve genç erişkinlerin en önemli morbidite ve mortalite nedenlerinden biridir. Meningokokal hastalık en sık koruyucu antikorların henüz oluşmadığı 3 ay-1 yaş arasındaki çocuklarda görülür. İkinci insidans artışı ise 15-17 yaş arası adolesanlarda saptanmaktadır. En iyi tedavi koşullarında bile mortalite % 10-15 arasında değişmektedir.
Çoçuklarda Hastalığın Tedavi Yöntemleri Nelerdir?
Yukarıda hastalığın tedavi yöntemlerinde anlatılmıştır.
Hastalıktan Korunmak İçin Alınması Gereken Önlemler Nelerdir?
Neisseria meningitidis’in neden olduğu menenjitine karsı kemoproflaksi ve aşı ile korunma sağlanabilir. İnfekte hasta ile yakın teması olan kişilere profilaksi verilmesi ikincil vakaların önlenmesi açısından çok önemlidir. Kemoprofilaksi indeks vaka ile yakın temas edenlerde riskli bakteriyi elimine etme amacını taşımaktadır. Yakın temas ile, hastanın ev halkı, okul veya yuva arkadaşları ve ağız salgıları ile doğrudan temas edenler (öpüşme) kastedilmektedir. Hastane personeli ise özel risk altında değildir. Burada tek istisna ağızdan ağza solunum yapanlar veya herhangi bir şekilde hastanın sekresyonlarına maruz kalanlardır. Normal hasta bakımı sorun yaratmaz. Kemoprofilaksi, mümkün olan en kısa sürede başlatılmalıdır. İdeal olarak indeks olgunun saptanmasını izleyen ilk 24 saat içinde profilaksi verilmelidir. Çocuklarda meningokok profilaksisinde rifampin ilk seçenektir. 10 mg/kg/doz olarak günde iki kez iki gün süreyle (toplam dört doz) oral olarak kullanılır. Maksimal doz 600 mg’dır. Rifampin profilaksisi gebe kadına önerilmez. Tek doz intramüsküler injeksiyon olarak verilen seftriakson iki günlük oral rifampinin yerini tutmaktadır. Seftriakson 15 yaş altındakilerde 125 mg; 15 yaş üzerindekilerde ise 250 mg olarak uygulanır. Erişkinlerde en uygun tedavi tek doz oral siprofloksasin (500 mg) kullanımıdır. Yeni bir seçenek ise tek doz 500 mg azitromisin kullanımıdır. Kemoprofilaksi aşılamaya oranla daha avantajlıdır. Salgın durumunda kemoprofilaksi ile beraber suşa özgü meningokok aşısı yapılması önerilir. Sağlıklı çocuklara (9 ay-10 yaş) rutin olarak meningokok aşıları önerilmez, artmış meningokok enfeksiyon riski olan olgulara yapılmalıdır. Ayrıca meningokok aşısı, hastalığın hiperendemik olduğu bölgelere seyahat edenlere önerilir
Sarı humma, enfekteAedes veya Haemagoguscinsi sivrisineklerin sokmasıyla bulaşan, akut viral kanamalı bir hastalıktır. Sarı humma virüsü, Flaviviridaeailesinden Arbovirüstür.
Hastalık Nasıl Bulaşır?
Sarı humma virüsü, etkeni taşıyan sivrisineklerin sokması ile insana bulaşır. Sarı humma virüsü bulaşmış kişiler, viremi döneminde (kanda virüsün bulunduğu dönemdir, ilk semptomların ortaya çıkmasından itibaren 3-6 günlük süredir) Aedes veya Haemagogussivrisinekleri ile enfeksiyonu başka kişilere bulaştırabilirler.
Sarı Humma İnsandan İnsana Bulaşır mı?
Hastalık, kişiden kişiye doğrudan bulaşmaz.
Sarı Humma Görülür mü?
Maymunlar (ör. primatlar) da insanlar gibi enfekte olabilirler.
Hastalık Nerelerde Görülmektedir?
Afrika'nın tropikal bölgelerinde ve Orta ve Güney Amerika'da lokal olarak yaygınlık gösterir.Ülkemizde bugüne kadar vaka bildirimi olmamıştır.
Kimler Risk Altındadır?
Hastalığın görüldüğübölgelerde yaşayan veya bu bölgelere seyahat eden kişiler hastalığın bulaşması açısından risk altındadırlar. Hastalık vektörünün olduğu bölgelerde bulaşma riski vardır.
Hastalığın Belirtileri Nelerdir?
Hastalığın kuluçka süresi 3-6 gündür. Hastalık pek çok kişide belirti göstermez. Belirti gösterenlerde sıklıkla ateş, belirgin sırt ağrısı ile birlikte kas ağrısı, baş ağrısı, iştahsızlık, bulantı veya kusma olur. Çoğunlukla belirtiler 3-4 gün sonra kaybolur.
Bununla birlikte hastaların küçük bir yüzdesinde, başlangıçta görülen belirtilerin kaybolmasından sonraki 24 saat içerisinde ikinci daha ciddi bir klinik tablo görülür. Yüksek ateş, genellikle karaciğer ve böbrekler olmak üzere çeşitli vücut sistemlerinin etkilendiği görülür. Ayrıca bu aşamada sarılık (ciltte ve gözlerde), koyu renkli idrar, kusma ile birlikte karın ağrısı görülebilir. Ağız, burun, göz veya mide kanaması görülebilir.
Hastalığa Nasıl Teşhis Konur?
Hastalığın tanısı; klinik örneklerde yapılan laboratuvar testleri ile konur.
Hastalığın Tedavisi Nedir?
Hastalığa spesifik bir tedavi yoktur, destekleyici tedaviler uygulanır. Hastanede yakın takip ve erken dönemde destekleyici tedavi ile sağkalım artar.Ateş ve ağrı için asetaminofen kullanılması önerilir, kanamaya meyli artırabileceğinden aspirin ve ibuprofen içeren ağrı kesiciler kullanılmamalıdır.
Sarı Humma Öldürücü Müdür?
Ciddi klinik tablo gelişen hastaların yaklaşık yarısı 7-10 gün içerisinde hayatını kaybeder.
Sarı Hummadan Korunmak İçin Herhangi Bir Aşı Mevcut Mudur?
Hastalığın aşısı vardır. Aşının koruyuculuğunun başlaması için hastalığın görüldüğü bölgelere seyahatten en az 10 gün önce aşı yapılmalıdır.
Hastalıktan Korunmak İçin Neler Yapılmalıdır?
Hastalıktan korunmanın en önemli yolu, sivrisinek sokmalarından korunmak ve hastalığın görüldüğü bölgelere gitmeden önce Sarı humma aşısı yaptırmaktır. Hastalığın görüldüğü ülkeleri seyahat edecekler için öneriler:
Seyahat öncesi;
- Sarı Humma için riskli ülkeler, Seyahat Sağlığı Merkezlerinden veya 444 77 34 numaralı Seyahat Sağlığı Hattından ücretsiz öğrenilebilir.
- Türkiye Hudut ve Sahiller Sağlık Genel Müdürlüğü Seyahat Sağlığı Merkezlerindeki hekimler seyahat edilecek ülkenin şartları ve sağlık koşulları hakkında başvuranlara danışmanlık hizmeti vermektedir.
- Hastalığın görüldüğü bölgeye gitmeden önce MUTLAKASeyahat Sağlığı Merkezine başvurularak AŞIyaptırılmalıdır.
Seyahat esnasında;
Sarı Humma için riskli ülke/bölge ziyaretlerinde sivrisinek sokmalarından korunma önlemlerine uyulması önerilir:
- Sivrisinek sokmalarından korunmak için uzun kollu gömlek ve pantolon gibi vücutta açık yer kalmayacak şekilde mümkün olduğunca kapalı kıyafetlerin giyilmesi tercih edilmelidir.
- Konaklamak ve dinlenmek amacıyla kliması olan kapalı yerlerde veya kapı ve pencerelerinde sineklik olan yerlerde kalınmalıdır. Eğer gece dışarıda kalınacaksa cibinlik altında uyunması önerilmektedir.
- Gebe ve emziren kadınlar, güvenliği kanıtlanmış, Bakanlığımızdan ruhsatlı ve onaylı repellentler (sivrisinek kovucular) kullanmalıdır.
- Bu ürünler, mutlaka kullanma talimatı doğrultusunda uygulanmalıdır.
- Bebek ve çocuklarda kullanmadan önce mutlaka ürünün kullanma talimatı incelenmeli ve önerilen yaş gruplarında kullanılmasına dikkat edilmelidir.
- 2 aydan küçük çocuklarda repellent kullanılmamalıdır.
- Repellentler çocukların elleri, gözleri ve ağızları ile varsa ciltteki kesilere uygulanmamalıdır. Yetişkinler repellenti kendi ellerine sıktıktan sonra ellerini sürerek çocukların yüzlerine uygulamalıdır.
- Güneş koruyucu kullanılacaksa önce güneş koruyucu kullanılmalı, sonrasında repellent kullanılmalıdır.
- Bebek ve çocuklara kollarını ve bacaklarını örten giysiler giydirilmelidir.
- Bebeklerin ve çocukların korunması amacıyla bebek arabaları ve taşımak amacıyla kullanılan araçlarda sivrisineklerden korunmayı sağlayıcı tedbirler alınmalıdır.
Seyahat Dönüşü;
- Riskli ülke/bölge seyahat dönüşünde ani başlayan, ateş, belirgin sırt ağrısı ile birlikte kas ağrısı, baş ağrısı, iştahsızlık, bulantı veya kusma şikâyetleri varsa derhal bir sağlık kuruluşuna başvurulması,
- Hekime seyahat edilen ülkeden bahsedilmesi,
- Sarı Humma teşhisi konmuşsa, virüsün yayılmasını engellemek için semptom başlangıcından itibaren en az bir hafta boyunca sivrisinek sokmalarına karşı önlem alınması son derece önemlidir.
Hastalığın görüldüğü ülkeler/bölgeler aşağıdaki erişim linklerinden takip edilebilir.
http://www.seyahatsagligi.gov.tr/Site/HaberListesi/Sarıhumma
http://www.who.int/csr/don/en/
 Sağlıklı ve üretken olarak yaşamı sürdürmek için gerekli olan 50’ye yakın besin öğesinin çeşitli besinlerden yeterli miktarlarda alınmasına ve vücutta uygun şekilde kullanılmasına ‘Yeterli ve Dengeli Beslenme’ denir.
Sağlıklı ve üretken olarak yaşamı sürdürmek için gerekli olan 50’ye yakın besin öğesinin çeşitli besinlerden yeterli miktarlarda alınmasına ve vücutta uygun şekilde kullanılmasına ‘Yeterli ve Dengeli Beslenme’ denir.
Diyabet, vücudun temel besin öğelerine olan gereksinim düzeylerini değiştirmez. Diyabetli birey, kişisel özelliklerine göre değişen enerji ve besin öğesi ihtiyacını, yeterli ve dengeli beslenmesini sağlayacak şekilde, çeşitli besinlerden karşılamalı ve sağlıklı beslenme alışkanlıkları kazanmalıdır.
a. Besin Öğeleri
Yiyeceklerimizde bulunan besin ögeleri, kimyasal yapılarına ve vücuttaki işlevlerine göre altı grupta toplanır. Bunlar; karbonhidratlar, proteinler, yağlar, vitaminler, mineraller ve sudur. Karbonhidratlar, proteinler ve yağlar vücudumuza enerji sağlarken vitaminler, minareller ve suyun enerjiye katkısı yoktur. Dengeli beslenme ilkeleri çerçevesinde, günlük enerjinin %55-60’ı karbonhidratlardan, %12-15’i proteinlerden ve %25-30’u yağlardan sağlanmalı ve günlük posa tüketimi her 1000 kkal enerji alımı için 14 g olmalıdır.
- Karbonhidratlar: Tahıllar, nişastalı besinler, kuru baklagiller, süt, yoğurt, ayran, meyveler ve sebzeler karbonhidrat içeren besinlere örnek olarak verilebilir. karbonhidratlar, vücudun temel enerji kaynağıdır. Günlük enerji gereksiniminin önemli bir bölümü karbonhidratlardan karşılanır.
- Proteinler: Kırmız et, balık, tavuk, süt, süt ürünleri ve yumurta gibi hayvansal besinlerde; kuru baklagiller, tahıllar ve sebzeler gibi bitkisel besinlerde bulunan proteinler, vücut dokularının gelişmesini ve gerektiğinde onarılmasını sağlar.
- Yağlar: Zeytinyağı, ayçiçeği yağı, mısırözü yağı ve soya yağı gibi sıvı yağlar; margarin, kahvaltılık yağ, krema, mayonez; ayrıca salam, sucuk ve pastırma gibi et ürünleri; fındık, fıstık ve ay çekirdeği gibi kabuklu yemişler, yağ içeriği yüksek besinlerdir.
Yağlar;
- Doymuş yağ (oda ısısında katı olan; tereyağ, margarin) ve doymamış yağ (oda ısında sıvı olan; ayçicek yağı, mısırözü yağı, zeytinyağı)
- Doymamış yağlar; tekli doymamış (zeytinyağı, fındık yağı), çoklu doymamış yağ (ayçicek yağı, mısırözü yağı, yumuşak kase margarinler) olarak sınıflandırılır.
Yemeklere eklenen yağ, kahvaltılık yağlar, krema, kaymak gibi görünen yağ miktarı azaltılmalı ve et, süt, peynir gibi besinlerin bileşiminde bulunan görünmeyen yağ olarak isimlendirilen doymuş yağ miktarını azaltmak için tam yağlı yerine yarım yağlı ürünler tercih edilmelidir.
Diyabetlilerde kalp-damar hastalığı oluşma riski, diyabeti olmayanlara kıyasla iki kat daha fazladır. Kan yağları veya kan basıncı yükselmesinin önlenmesi, kalp-damar hastalıkları oluşma riskini azaltır. Besinlerle alınan yağ ve özellikle de hayvansal (doymuş) yağ tüketimini azaltmak, kan kolesterol düzeyinin düşürülmesine yardım eder. Daha az yağ, özellikle de daha az doymuş yağ tüketilmesi, kalp sağlığıyla ilgili riskleri azaltır.
Kalp-damar sağlığını korumak için tuz tüketimine de dikkat etmek gereklidir. Yemeğin tadına bakmadan tuz ekleme alışkanlığından vazgeçilmelidir. Salamura, hazır besinler ve aşırı turşu tüketiminden sakınılmalıdır.
- Vitamin ve Mineraller: Sebze ve meyveler başta olmak üzere tüm besinler çeşitli vitamin ve mineralleri içermektedir. Örneğin; portakal, mandalina, kivi gibi meyveler C-vitamini için; süt, yogurt ve peynir kalsiyum için; kırmızı et ve yumurta ise demir ve B12-vitamini için iyi kaynaklardır.
- Posa: Besinlerin sindirilmeden atılan kısmıdır. Elma, greyfurt, limon ve portakal gibi meyveler; yulaf, kuru baklagiller ve bazı sebzeler suda eriyebilen posa içerir. Posanın bu türü mide boşalmasını geciktirir, karbonhidratların sindirimini yavaşlatarak kan şeker düzeyinin yükselmesini önler, kolesterol ve trigliserid düzeylerinin kontrolünü sağlar. Diyabetlilerin beslenme programında günlük gereksinimlerine uygun olan miktarlarda sebze, meyve ve kuru baklagil tüketmesi, gerekli posa alımının sağlanması yönünden önemlidir.
Posa tüketimini artırmak için beyaz ekmek yerine tam tahıl ekmeği, yulaf ekmeği, çavdar ekmeği; pirinç veya makarna yerine bulgur; meyve suyu yerine meyve tüketilmelidir. Kabuğu ile yenilebilen meyvelerin kabuğu soyulmamalı, iyice yıkandıktan sonra kabuğu ile birlikte tüketilmelidir. Öğünlerde mutlaka sebze ve salata yenilmeli, haftada 2-3 defa kuru baklagil tüketilmelidir.
- Su: Vücudun artık maddelerden arınması ve düzenli çalışması için yeterli miktarda su tüketimi önemlidir. İhtiyaç duyulan su miktarı, yaş gruplarına göre değişmekle birlikte, günlük ortalama 8-10 bardak ‘su’ tüketilmelidir.
b. Besin Grupları
Besinlerimiz;
- 1- Ekmek, tahıllar, nişastalı besinler,
- 2- Sebze
- Meyve
- Süt
- Et (et, peynir, yumurta, kuru baklagil)
- Yağ ve şeker olmak üzere altı farklı besin grubunda yer alır. Her bir besin grubunun besin öğesi içeriği farklıdır.
Bu nedenle soframızda ve tabağımızdaki besinler çeşitlendirilmeli ve tabağımızda yer alması gereken besinlerde porsiyon kontrolü sağlanmalıdır.
SAĞLIKLI BESLENMEK İÇİN TABAĞIMIZDAKİ VE SOFRAMIZDAKİ BESİNLER


Şekil 4. Besin Gruplarının Tabağımızdaki Yeri
Kan Şekeri Düzeyini Etkileyen Temel Besin Öğesi: Karbonhidratlar
Kan şekeri düzeyini etkileyen en önemli besin öğesi karbonhidratlardır. Besinlerdeki karbonhidratlar sindirildikten sonra kana şeker olarak geçer ve kan şekeri düzeylerini oluşturur.
Sofra şekeri, bal, sıkılmış meyve suyu gibi, yapısında şeker bulunan veya şeker eklemek süreti ile elde edilen besinler (reçel, pekmez, marmelat, limonata, şeker ilaveli meyve suları, şeker ilaveli meşrubatlar, çikolata, dondurma ve tatlılar gibi), un ve undan yapılan besinler (ekmek, yufka, erişte, şehriye, makarna, vb. gibi), pirinç, bulgur, kuru baklagiller, patates, sebzeler, meyveler, yoğurt ve süt gibi besinler karbonhidrat içerir.
Öğünlerde gereksinim düzeyinde karbonhidrat alımının sağlanması ve bunun günden güne değişmeden benzer miktarlarda olması, tokluk kan şekeri kontrolünün sağlanması için önemlidir.
Karbonhidratlar kadar olmasa da proteinler ve yağların da kan şekeri üzerine etkileri vardır. Yağ ve protein içeriği yüksek olan bir öğünde, mide boşalma hızı yavaşlar ve böylelikle tokluk kan şekeriu yükselmesini geciktirebilir. Kan şekeriu kontrolünün sağlanması için yüksek yağlı ve yüksek proteinli beslenme tarzının tercih edilmesi hem böbrek hasarına neden olabilir hem de hipoglisemi (kan şekerinin düşük olması) sıklığını artırabilir. Bu nedenle protein ve yağ içeren besinlerin bilinmesi ve tüketim miktarlarına dikkat edilmesi önemlidir.
Tablo 2. 15 gram Karbonhidrat İçeren Besin Örnekleri
|
Besin |
Ölçü |
Miktar |
|
Ekmek |
1 ince dilim |
25 g |
|
Pilav - makarna |
3 yemek kaşığı |
20 g çiğ |
|
Çorba |
1 orta boy kepçe |
200 ml |
|
Patates |
1 küçük boy |
90 g |
|
Kuru baklagiller (nohut, kuru fasulye, mercimek, vb.) |
4 yemek kaşığı |
100 g |
|
Bezelye |
4 yemek kaşığı |
100 g |
|
Elma |
1 küçük boy |
100 g |
|
Muz |
1 küçük boy |
70 g |
|
Şeftali |
1 ortaboy |
150 g |
|
Süt |
1 su bardağı |
240 ml |
|
Yoğurt |
1 su bardağı |
240 g |
- Karbonhidrat İçeren Besinlerin Kan Şekeri Düzeyine Etkisi Aynı mıdır?
Karbonhidrat içeren besinlerin kan şekerini etkileme hızları, diğer bir ifade ile ‘Glisemik İndeks’ değerleri birbirinden farklıdır. Glisemik indeks; 50 g karbonhidrat içeren beyaz ekmek veya beyaz şekere kıyasla, 50 g karbonhidrat içeren diğer bir besininin kan şekeri düzeyi üzerine etkisini gösterir.
Şeker ve şeker içeren besinlerin glisemik indeksi yüksektir, bu tür besinler, kana daha hızlı bir şekilde karışır ve kan şekerini daha çabuk yükseltir. Kan şekeri düzeyini daha geç ve daha yavaş yükselten, diğer bir ifade ile glisemik indeksi düşük olan tam tahıl ekmeği, sebze, meyve, esmer pirinçten yapılmış pilav, makarna ve kuru baklagiller gibi besinlerin tercih edilmesi, kan şekeri kontrolünü kolaylaştırır.
Alışveriş yaparken besin ambalajı üzerinde bulunan ‘İçindekiler’ bölümünü (etiketini) okuma alışkanlığının kazanılması önemlidir. İçinde glukoz, sukroz, şeker şurubu veya glukoz şurubu bulunduğu bildirilen yiyecekleri satın almadan önce marka ve çeşit olarak not edilmeli ve uygun olup olmadıkları diyetisyene danışılmalıdır.
Öğün Düzeni
Yeterli ve dengeli beslenebilmek, kan şekerini dengede tutabilmek için öğün düzenine dikkat edilmeli, öğün atlanmamalıdır. Önerilen besinlerin özellikle karbonhidrat içeren besinlerin, önerilen zamanda ve önerilen miktarlarda yenilmesi, hipoglisemiyi ve hiperglisemiyi önler. Uzun aralıklarla düzensiz yemek yenmesi, hipoglisemi ve hiperglisemiye (kan şekerinin yüksekliği) yol açar.
Öğün sayısı diyabetin tipine, alınan medikal tedaviye (insülin tipine), fiziksel aktivite düzeyine, o andaki kan şekeri düzeyine, var olan diğer hastalıkların beslenme tedavisine ve herşeyden önemlisi yaşam koşullarına ve beslenme alışkanlıklarına bağlı olarak değişir.
Kısa etkili insülin kullanan diyabetlilerin sabah kahvaltısı, öğle yemeği ve akşam yemeği olarak üç ana öğün ve her ana öğünden 2.5-3 saat sonra da üç ara öğün olmak üzere toplam altı öğün beslenmeleri gerekir. Hızlı etkili insülin analoğu kullananlarda ara öğün sayısı, yaşam tarzına bağlı olarak değişir.
İnsülin tedavisi almayan tip 2 diyabetlilerin ana ve ara öğünler dahil olmak üzere günde 4-6 öğün beslenmesi ve düzenli olarak aynı saatlerde öğün alması önerilir. Bir gün içinde yenilmesi gereken yiyecekleri gün boyunca yayarak sık ve az yemek yeme, öğün sonrası kan şekerinin daha az yükselmesini sağlar. Öğünlerde yenilen yiyeceklerin porsiyon ölçüsünü azaltılarak küçük öğünler halinde yenilmesi, fazla enerji alınmasını önler ve açlığı kontrol altına alır, böylece hem kan şekeri kontrolü sağlanır hem de kilo alımı önlenir.
Ara Öğün Seçenekleri
Ara öğünde tüketilmesi önerilen standart bir besin veya menü yoktur. Diyabetli bireyin beslenme alışkanlıkları değerlendirildikten sonra, diyetisyen tarafından hastaya özgü uygulanabilir öğün planı yapılır. Ara öğünlerde karbonhidrat içeren bir besin tüketilmesi, bir sonraki öğüne kadar gelişebilecek hipoglisemi riskini önler.
Diyabetliler genellikle ara öğün saatlerinde evde olmadıklar için bir şey yiyemediklerinden yakınırlar. Ara öğünler için hazırlıklı olma alışkanlığının kazandırılması önemlidir. Diyabetli birey, yanında-çantasında, arabasında ve işyerinde daima öğün planına uygun besinleri hazır bulundurmalıdır.
 Rota virüsü enfeksiyonu ilk 4 - 5 yaştaki çocuklarda akut başlangıçlı ishalin en sık görülen etkenlerindendir.
Rota virüsü enfeksiyonu ilk 4 - 5 yaştaki çocuklarda akut başlangıçlı ishalin en sık görülen etkenlerindendir.
Nasıl Bulaşır?
Rota virüsler ishalin ortaya çıkmasından önceki günlerde de dışkıda bol miktarda bulunur. Bulaşma; dışkı ile kontamine (bulaşık) su ve gıdalarla olur. Özellikle kreş, bakımevleri ve çocuk hastanelerinde salgınlar görülebilir. Aile içi yayılım sıktır.
Hastalık en çok 4-5 yaş arası kreş, bakımevinde kalan çocukları etkilemektedir.
Belirtileri Nelerdir?
Başlıca belirtileri genellikle 48 saatten az süren kuluçka dönemini izleyen ateş, kusma ile başlar. Sık, sulu, özellikle çok kötü kokulu kansız ishal belirtilere eklenir. İshal 5 - 7 gün sürebilir. Özellikle süt çocuklarında kusma, ishal nedeniyle dehidratasyon gelişebilir. Bağışıklık sistemi yetersiz olan hastalarda hastalık daha uzun ve ağır seyir gösterir.
Tanısı Nasıl Konur?
Rotavirüs enfeksiyonunda hastalığın diğer patojenlere bağlı ishallerden klinik olarak ayrılması mümkün olmadığı için tanı mikrobiyolojik inceleme ile konabilir. Ancak vakalarda standart yaklaşım rehidratasyon ve destekleyici tedavi olduğu için ve tanı bu tedaviyi değiştirmeyeceği için mikrobiyolojik tanı çoğu durumda gerekli değildir.
Laboratuvar tanısı esasen güvenilir bir sürveyans için gerekir. Bütün vakaların değil, ama epidemiyolojik veri toplamak için yeterli sayıda vakanın tanısı hedeflenebilir. Ayrıca uzamış ishalli komplike vakalarda ve immün sistem yetmezliği olan konaklarda ayırıcı tanı için laboratuvar doğrulaması amacıyla test edilebilir. Tanı klinikte gereksiz antibiyotik tedavilerinin kullanımını da önlemektedir.
Rotavirüs ishalli çocukların dışkısı ile yüksek miktarlarda atıldığından tanı için dışkı örneği tercih edilir. Tanıda öncelikle başvurulan yöntemler antijenik yapıları saptamaya dayalı testlerdir
Tedavisi Nasıldır?
Tedavide başlıca amaç; kusma, ishale bağlı ortaya çıkabilecek dehidratasyonun önlenmesidir. Beslenme devam ettirilmelidir, mümkünse sık aralarla azar azar beslenme yapılmalıdır. Az yağlı gıdalar tercih edilmeli, özellikle anne sütü ile beslenme kesilmemelidir. Yenidoğan bebekler ve 3 ayın altındaki çocuklar anneden geçen antikorlar aracılığı ile enfeksiyondan korunurlar, hastalığı daha hafif geçirebilirler.
Hastalık belirtisi gösteren kişilerin derhal hekime başvurmaları gerekmektedir.
Korunma Yolları Nelerdir?
Genel hijyen önlemleri bulaşmayı azaltır. El yıkama, enfekte vakaların izolasyonu, hastanelerde hastane kaynaklı ishali önlemede yardımcıdır. Virüs yakınmaların ortaya çıkışından 10 - 12 gün sonrasına kadar dışkı ile atılmaktadır.
Rota virüse karşı aşı uygulanmaktadır. İdeal aşılama 2. ay ile 3. ayda başlamalıdır.
Kimler Riskli Gruptadır?
Hastalık açısından kreşe veya bakımevine giden çocuklar ile çocuk hastanesinde tedavi gören çocuk hastalar risk grubundadır.
Zika virüsün sebep olduğu enfekte sivrisineklerin sokmasıyla insanlara bulaşan bir enfeksiyon hastalığıdır. Hastalık etkeni virüs Flaviviridaeailesinin Flaviviruscinsinde yer alır.
Hastalık Nasıl Bulaşır?
Zika virüsün insanlara başlıca bulaş yolu etkeni taşıyan Aedestürü sivrisinekler aracılığıyladır. Zika virüsü ayrıca; semen, vajinal salgılar, kan, idrar, amniyon sıvısı, BOS, anne sütü, tükürük gibi vücut sıvılarında, beyin ve spinal kordda saptanmıştır.Zika ile enfekte bir anneden doğum esnasında (perinatal) bebeğe bulaşma riski ve kan transfüzyonu yoluyla bulaşma riski nadiren de olsa bulunmaktadır.
Hastalık Nerelerde Görülmektedir?
Hastalık Tropikal Afrika, Güneydoğu Asya, Pasifik Adaları, Orta ve Güney Amerika’da görülmektedir.Ülkemizde yerli Zika Virüs Hastalığı vakası bulunmamaktadır. Nadiren yurt dışı kaynaklı vakalar görülmektedir.
Kimler Risk Altındadır?
Zika Virüs Hastalığının görüldüğü bölgelerde yaşayanlar veya bu bölgelere seyahat edenler risk altındadır.Hastalık vektörünün olduğu bölgelerde bulaşma riski vardır.
Hastalığın Belirtileri Nelerdir?
Hastalığın kuluçka süresi 3-14 gün arasındadır. Hastalığı geçirenlerin yaklaşık %80’inde herhangi bir belirti görülmemektedir. En sık görülen belirtiler; ateş, döküntü, eklem ağrısı, konjuktivit, kas ve eklem ağrısıdır. Şikâyetler genellikle 2-7 gün sürer. Hastalıkta nadiren hastaneye yatırılma ihtiyacı olur. Ölüm çok nadir görülür.
Hastalık Hamilelerde Doğum Anomalilerine Sebep Olur mu?
Artan epidemiyolojik, klinik, laboratuvar ve patolojik kanıtlar, gebelik sırasında geçirilen Zika Virüs Hastalığı ile mikrosefali (kafa çevresinin normal ölçülerden küçük olması),göz ve beyin anomalileri gibi olumsuz gebelik ve doğum sonuçları arasındaki ilişkiyi desteklemektedir.
Hastalığa Nasıl Teşhis Konur?
Hastalığa ilişkin klinik belirtilerin görülmesi veya hastalıktan şüphe edilmesi halinde sağlık kuruluşuna başvurulmalıdır. Teşhis serum, plazma veya idrar örneklerinde yapılan testlerle konur.
Hastalığın Tedavisi Nedir?
Hastalığa spesifik bir tedavi yoktur. İstirahat ve bol sıvı alınması önerilir. Parasetomol gibi ateş düşürücü ve ağrı kesici ilaçlar kullanılabilir.
Hastalığın Vektörünün Özelliği Nedir?
Hastalığa vektörlük eden Aedes aegyptive Aedes albopictus, durağan sularda, çiçek saksıları, atılan araç-lastiklerindeki su birikintilerinde ürerler. Sıklıkla sabah erken saatlerde ve öğleden sonra olmak üzere daha çok gündüz beslenirler.Aedes cinsi sivrisinekler daha çok tropikal ve subtropikal bölgelerde bulunurlar. Ülkemizin bazı bölgelerinde bu sivrisinek türlerinin bulunduğu bilinmektedir.
Hastalıktan Korunmak İçin Neler Yapılmalıdır?
Hastalığın önlenmesine yönelik bir aşı bulunmamaktadır. Hastalıktan korunmada temel yaklaşım sivrisinek sokmalarından korunmaktır. Hastalığın görüldüğü ülkeleri seyahat edecekler için öneriler:
Seyahat öncesi;
- Zika Virüs Hastalığı için riskli ülkeler, Seyahat Sağlığı Merkezlerinden veya 444 77 34 numaralı Seyahat Sağlığı Hattından ücretsiz öğrenilebilir.
- Türkiye Hudut ve Sahiller Sağlık Genel Müdürlüğü Seyahat Sağlığı Merkezlerindeki hekimler seyahat edilecek ülkenin şartları ve sağlık koşulları hakkında başvuranlara danışmanlık hizmeti vermektedir.
Seyahat esnasında;
Zika Virüs Hastalığı için riskli ülke/bölge ziyaretlerinde sivrisinek sokmalarından korunma önlemlerine uyulması önerilir:
- Sivrisinek sokmalarından korunmak için uzun kollu gömlek ve pantolon gibi vücutta açık yer kalmayacak şekilde mümkün olduğunca kapalı kıyafetlerin giyilmesi tercih edilmelidir.
- Konaklamak ve dinlenmek amacıyla kliması olan kapalı yerlerde veya kapı ve pencerelerinde sineklik olan yerlerde kalınmalıdır. Eğer gece dışarıda kalınacaksa cibinlik altında uyunması önerilmektedir.
- Gebe ve emziren kadınlar, güvenliği kanıtlanmış, Bakanlığımızdan ruhsatlı ve onaylı repellentler (sivrisinek kovucular) kullanmalıdır.
- Bu ürünler, mutlaka kullanma talimatı doğrultusunda uygulanmalıdır.
- Bebek ve çocuklarda kullanmadan önce mutlaka ürünün kullanma talimatı incelenmeli ve önerilen yaş gruplarında kullanılmasına dikkat edilmelidir.
- 2 aydan küçük çocuklarda repellent kullanılmamalıdır.
- Repellentler çocukların elleri, gözleri ve ağızları ile varsa ciltteki kesilere uygulanmamalıdır. Yetişkinler repellenti kendi ellerine sıktıktan sonra ellerini sürerek çocukların yüzlerine uygulamalıdır.
- Güneş koruyucu kullanılacaksa önce güneş koruyucu kullanılmalı, sonrasında repellent kullanılmalıdır.
- Bebek ve çocuklara kollarını ve bacaklarını örten giysiler giydirilmelidir.
- Bebeklerin ve çocukların korunması amacıyla bebek arabaları ve taşımak amacıyla kullanılan araçlarda sivrisineklerden korunmayı sağlayıcı tedbirler alınmalıdır.
Seyahat Dönüşü;
- Riskli ülke/bölge seyahat dönüşünde ani başlayan, ateş, döküntü, eklem ağrısı, konjuktivit, kas ve eklem ağrısı şikâyetleri varsa derhal bir sağlık kuruluşuna başvurulması,
- Hekime seyahat edilen ülkeden bahsedilmesi,
- Zika Virüs Hastalığı teşhisi konmuşsa, virüsün yayılmasını engellemek için semptom başlangıcından itibaren en az üç hafta boyunca sivrisinek sokmalarına karşı önlem alınması son derece önemlidir.
Ayrıca hastalığın olası cinsel yolla bulaş riski nedeniyle, Zika Virüs Hastalığının yayılımını önlemek için hastalığın görüldüğü bölgelerden dönen erkekler ve kadınlar için altı aylık bir süre boyunca korunmalı cinsel temas önerilmektedir. Hamile kadınların, Zika Virüs Hastalığının görüldüğü bölgelerde yaşayan ya da buralardan dönen cinsel partnerleri olması durumunda, gebelik boyunca korunmalı cinsel temas önerilmektedir.
Hastalığın görüldüğü ülkeler/bölgeler aşağıdaki erişim linklerinden takip edilebilir.
http://www.seyahatsagligi.gov.tr/Site/HastalikDetay/Zika-Vir%C3%BCs-Hastaligi
http://www.seyahatsagligi.gov.tr/Site/HaberListesi
http://www.who.int/mediacentre/factsheets/zika/en/
http://www.who.int/emergencies/zika-virus/classification-tables/en/
https://wwwnc.cdc.gov/travel/page/zika-information
https://ecdc.europa.eu/en/zika-virus-infection/threats-and-outbreaks/zika-transmission
 Diyabet Tedavisinin Bileşenleri
Diyabet Tedavisinin Bileşenleri
Hastalığın en önemli tedavi bileşeni, sağlıklı yaşam tarzının oluşturulmasıdır (sağlıklı davranışların kazanılması). Sağlıklı yaşam tarzının oluşturulması için; sağlıklı beslenmek, fiziksel aktivitenin artırılması, ideal vücut ağırlığının korunması, sigaranın bırakılması, alkol tüketiminin sınırlandırılması temeldir. Önemli bir bileşen de ilaç tedavisidir. Bunlar ağızdan alınan şeker düşürücü ilaçlar, insülin ve insülin dışı ilaçlardır. Tedavi, bireye özgü planlanmalıdır. Bu tedavi bileşenlerinin diyabetli birey tarafından başarıyla uygulanabilmesi için diyabet eğitimi gereklidir.
Eğitim, diyabetli bireyin bilinçlenmesini sağlar. Diyabet eğitimi alan bireyler diyabet kontrollerini sağlamada daha başarılıdır. Bu nedenle tüm diyabetlilerin diyabet eğitimi alması önerilmektedir. Diyabet eğitimi, sadece diyabetli için değil, aynı zamanda diyabetlinin ailesini, sağlık çalışanlarını ve karar makamlarını da kapsamalıdır.
 Tüm dünyada erişkin ve çocuklarda görülen ishallerin önemli bir kısmından sorumludur. Hastalık bütün yıl boyunca görülebilir ve her yaştan insanları, açık ve kapalı toplulukları etkileyebilmektedir. İshal şikayeti ile hekime başvuran erişkinlerin yaklaşık %20'sinden norovirusler sorumludur. Norovirusler aynı zamanda virüslerden kaynaklanan ishal salgınlarının %60-95'ini oluşturmaktadır.
Tüm dünyada erişkin ve çocuklarda görülen ishallerin önemli bir kısmından sorumludur. Hastalık bütün yıl boyunca görülebilir ve her yaştan insanları, açık ve kapalı toplulukları etkileyebilmektedir. İshal şikayeti ile hekime başvuran erişkinlerin yaklaşık %20'sinden norovirusler sorumludur. Norovirusler aynı zamanda virüslerden kaynaklanan ishal salgınlarının %60-95'ini oluşturmaktadır.
Nasıl Bulaşır?
Esas bulaş ağız-dışkı yoluyla olup kusmukla da olabilir. Bulaşma sıklıkla yuvalarda, göçmen kamplarında, tatil yapılan kamplarda, hastanelerde, okullarda, restorantlarda, gemilerde, askeri birliklerde ve aile içi bireylerde görülmekte ve bu gruplarda salgınlar yapabilmektedir. Norovirus salgınları genellikle, kişiden kişiye temas (%35), kontamine su (içme suyu, havuz suları, göl suları, buz küpleri) ve gıda (midye, istiridye gibi kabuklu deniz hayvanları, salatalar, dondurma, soğuk yiyecekler, sandviç, taze sebze ve meyveler) ile oluşmaktadır. Virüsün ısı ve klorlamaya nispeten dirençli olması su ve gıdayla bulaşmasını kolaylaştırmaktadır. Virüsün dışkıyla atılımı uzun süre (>3 hafta) devam etmekte olup ilk 24- 48 saatte atılımı en üst düzeydedir.
Belirtiler Nelerdir?
Kuluçka süresi 18-72 saattir. Hastaların çoğunda ilk olarak bulantının eşlik ettiği ani başlaya karın ağrısı görülür. Genel olarak ishal ve kusma beraber bulunur. Hastada günde 4-8 kez, kansız, mukussuz orta miktarda dışkılama görülür. Hastaların yarısında hafif dereceli bir ateş (37.5 0C) olabilir. Sıklıkla karın ve kas ağrısı, baş ağrısı, keyifsizlik, halsizlik olabilir. Klinik belirtiler 24-72 saat devam eder. Küçük çocuklarda, yaşlılarda, bağışıklık yetmezliğinde daha çok semptomatik enfeksiyon ve kronik ishale neden olabilir. Fakat genel olarak norovirüs ishalleri kendi kendini sınırlar, hastaneye yatmayı gerektirecek ciddi dehidratasyona neden olmaz.
Tanısı Nasıl Konur?
Kesin tanı mikrobiyolojik inceleme ile konabilir. Vakaların dışkılarında ve kusmuklarında fazla miktarda virüs bulunması nedeniyle tanı yöntemlerinin birçoğuyla pozitif sonuç alınabilmektedir.
Tedavisi Nasıldır?
Genellikle kendiliğinden iyileşir. Ciddi kusma ve ishal gelişen olgularda parenteral (damar yolu) sıvı verilmesi gerekebilir.
Korunma Yolları Nelerdir?
Gıda, su, kişisel temaslar ve çevresel yüzeyler aracılıyla kolay bulaşma olduğundan norovirüs ile ilişkili salgınların kontrolü güç olur. Su ve gıda kaynaklarının kontamine olmasını önleyici önlemler alınmalı, su kaynağına yüksek klor konsantrasyonları uygulanmalıdır. Hasta eğer hastanede ise çıkartıları ile temas eden sağlık personeli eldiven kullanmalı, temas sonrası hijyenik el yıkama yapılmalıdır. Kontamine çevre %5-10 oranında sulandırılan çamaşır suyu ile temizlenmelidir.
Norovirüslerin değişik antijenik tipleri olması ve bağışıklık uzun sürmemesi nedeni ile henüz geliştirilmiş bir aşısı yoktur.
Kimler Riskli Gruptadır?
Hamile ve emziren kişilerin hasta olması durumunda derhal hekime başvurmaları, hekim onayı olmadıkça ilaç almamaları gerekmektedir.
 Hastalık Etkeni:
Hastalık Etkeni:
Tricinellozis hastalığı genellikle Trişinella spp. larvalarının domuz etindeki kistlerinin az pişmiş ya da çiğ tüketilmesi sonucu oluşan paraziter bir hastalıktır.
Türleri:
Tricinella spiralis, Tricinella britovi. Tricinella nativa. Tricinella murrelli, Tricinalis pseudospiralis, Tiricinallis nelsoni
Bulaşma Yolları:
Bu hastalık enfekte domuz eti, at eti ve et ile beslenen bazı vahşi hayvan etlerinin insanlar tarafından az pişirilmiş ya da çiğ yenilmesi ile insanlara bulaşır.
Korunma Yolları:
Menşei belli olmayan çiğ ve az pişmiş et yenmemelidir. (İyi pişirilmiş etlerde bu hastalık açısından bir risk yoktur)
Tedavisi:
Uygun antibiyotikler kullanılır.
 Diyabetli Bireyler İçin Önemli Mesajlar
Diyabetli Bireyler İçin Önemli Mesajlar
- Gebelik diyabeti hem annenin hem de bebeğin sağlığını tehdit eden, gebelikte ortaya çıkan fakat sonrasında anneyi diyabet adayı yapan önemli bir sağlık sorunudur.
- Diyabette tedavi kişiye özel belirlenir.
- Anne ve bebeğin gelişimi, beslenmesi için gerekli enerji ve besin öğeleri ve kan şekeri kontrolü sağlanmalıdır
- Özellikle fazla kilolu veya aşırı ağırlık kazanmış annenin kilo alımı dengelenmelidir.
- Ana ve ara öğünler düzenli olarak alınmalı ve öğünler bireye özgü karbonhidrat gereksinimini karşılamalıdır.
- Kan şekeri takibini yaparken kan şekeri düzeyi ilee beslenme ilişkisini değerlendirmek için besin tüke- tim günlüğü kullanılmalıdır.
- Gebelikte diyabeti olan bireyin fiziksel aktivitesini artırması kan şekeri düzeylerinin kontrolünün sağlanmasını kolaylaştırır.
- Fiziksel aktivitede düzeyini gereksinimler, sınırlamalar ve kişisel performansa göre bireyselleştirmek gerekir.
Gbelik Diyabeti
Gebelik Diyabeti gebelik sırasında ortaya çıkan kan şekeri yüksekliğidir. Genellikle doğumu takiben kan şekeri normale dönse de bu kişiler yaşam boyu tip 2 diyabet adayıdırlar. Ayrıca bundan sonraki hayatlarında her gebe kaldıklarında ‘Gebelik Diyabeti’ riski taşırlar.
Anne karnında bebeğin tek enerji kaynağı annedir. Annenin metobolizması ve hormonları bebeği aç bırakmayacak şekilde gebelikte yeniden düzenlenmiştir. Fakat plasentanın annede kan şekerini yükseltici etkisi mevcuttur. Her ne kadar çoğu gebelikte bu değişiklikler normal kan şekeri aralığında kalsa da özellikle tip 2 diyabete muhtemelen genetik olarak yatkın kadınlarda, plasentanın en büyük kütleye ulaştığı 24.-28. haftada kan şekeri yükselerek ‘Gebelik Diyabeti’ne yol açabilmektedir.
Uygun tedavi edilmediği takdirde gebelik diyabeti olan annenin bebeğinde genetik hastalık, yenidoğanın kan şekerinin düşüklüğü, yenidoğanın kan kalsiyum düzeyinin düşüklüğü, yenidoğanın kan bilurubin seviyesinin artması/sarılık, anne karnında bebeğin büyüme geriliği ve ölü doğum riski artmıştır.
Diyabette tedavi kişiye özel belirlenir. Tıbbi beslenme tedavisi ve egzersiz planında gebeliğin seyri, gebelik boyunca kilo alımı ve kilo alım hızı, tokluk kan şekeri seyri yatak istirahati ihtiyacı gibi değişkenler gözetilir.
Gebelik diyabetinde genellikle sezaryen ihtiyacı artmıştır.Genetik sorunlar, anne karnında büyüme geriliği ve benzeri riskler gözetilerek Kadın Doğum Uzmanı tarafından doğum şekli planlanır.
Anne ve bebeğin gelişimi için gerekli besin öğeleri (karbonhidrat, protein, yağ, vitaminler, mineraller) ve kan şekeri kontrolü sağlanmalıdır. Özellikle fazla kilolu veya aşırı ağırlık kazanmış annenin kilo alımını dengelemek önemlidir.
Ana ve ara öğün saatleri düzenli olmalı ve öğünlerde gerekli karbonhidrat alımı sağlanmalıdır. Gebe kadının günlük alması gereken minimum karbonhidrat miktarı 175 g’dır.
Kan şekeri kayıtları ile birlikte besin tüketim günlüğü kayıtları, diyetisyenin kan şekeri düzeyi ve beslenmeyle ilişkili değerlendirmeyi yapmasını sağlar. Gebeliğin ikinci ve üçüncü üç aylık döneminde enerji gereksinimi 300 kkal artar.
Gebelik diyabeti olan bireyin fiziksel aktivitesini artırması kan şekeri düzeylerinin kontrolünün sağlanmasını kolaylaştırır. Fiziksel aktivite düzeyini gereksinimler, sınırlamalar ve kişisel performansa göre bireyselleştirmek gerekir.
Diyabet Tanısı Almış Kadınlarda Gebelik
Hiçbir diyabetli kadın plansız gebe kalmamalıdır. Aksi takdirde gerek anne gerekse bebek sağlığı açısından ciddi riskler söz konusudur. Bu nedenle öncelikle her diyabetli kadının plansız gebe kalmaması için uygun aile planlaması yöntemlerinden faydalanması sağlanmalıdır.
Gebelikten en az üç ay öncesi hazırlık döneminde, danışmanlık, glisemik (kan şekeri) kontrolü, komplikasyon taraması sağlanmalıdır. Gebelik hazırlığı ve gebeliğin ilk üç ayı boyunca hastane koşullarında en az haftada bir kez değerlendirilmelidir.
Gebelik öncesi endokrin uzmanı, nefroloji uzmanı, kadın doğum uzmanı, göz hastalıkları uzmanı, nöroloji uzmanı, diyetisyen ve diyabet hemşiresi tarafından değerlendirilmelidir.
 Kolera, Vibrio cholerae isimli bakterinin neden olduğu bağırsak enfeksiyonuna bağlı olan, akut ve şiddetli ishal ile seyreden bir hastalıktır. Kolera, kalabalık ortamlarda yaşayan savaş, yoksulluk ve doğal afetlerden etkilenen topluluklarda kolayca yayılıp ölümlere yol açabilmektedir.
Kolera, Vibrio cholerae isimli bakterinin neden olduğu bağırsak enfeksiyonuna bağlı olan, akut ve şiddetli ishal ile seyreden bir hastalıktır. Kolera, kalabalık ortamlarda yaşayan savaş, yoksulluk ve doğal afetlerden etkilenen topluluklarda kolayca yayılıp ölümlere yol açabilmektedir.
Koleranın su ve kişisel hijyenin yetersiz olduğu yerde görülme olasılığı daha fazladır. Başta su hijyeninin yetersiz olduğu toplumlar olmak üzere, göçmenler ve yerleşik düzeni olmayan nüfus gruplarında kamp hayatının olduğu bölgelerde, ayrıca kanalizasyon sisteminin içme ve kullanma sularına karıştığı aşırı yağmur, sel, deprem gibi doğal afetlerden sonra görülme riski yüksektir. Risk altındaki toplumun yaşam koşullarının iyileştirilmesi ve halkın eğitimi, hastalığın önlenmesinde esastır.
Nasıl Bulaşır?
Kolera, enfeksiyon oluşturabilecek miktardaki kolera etkeninin ağızdan alınmasıyla bulaşır. Enfeksiyon genellikle dışkı karışmış sular aracılığı ile bulaşmaktadır. Bulaşma, bu suyun doğrudan içilmesiyle ya da bulaştığı yiyeceklerin yenmesi ile gerçekleşir. Hastalık bulaşmış kişilerin kirli elleriyle temas eden yiyecekler de hastalığı bulaştırabilir. Koleranın direk temas ile (örn: tokalaşma, dokunma ya da hasta bir kişiye tedavi ederken) insandan insan geçişi gözlenmemiştir. Kuluçka süresi, birkaç saatten, beş güne kadar uzayabilir ancak genellikle 2-3 gündür. Dışkıda Kolera etkeni bulunduğu sürece bulaşıcılık devam eder. Genellikle iyileştikten sonra birkaç gün sonraya kadar dışkıda etken görülse de bazen taşıyıcılık aylarca sürebilir. Etkin antibiyotikler bulaşıcılık süresini kısaltır.
Belirtileri Nelerdir?
Kolera enfeksiyonlarının çoğu hafif seyreder. Hastalarda hiçbir semptom olmayabilir veya yalnızca hafif bir ishal olabilir. Karın ağrısı, bulantı, kusma, bol ve sık, pirinç suyu görünümünde dışkılama, su mineral ve tuz kaybına bağlı olarak susuzluk hissi, kas krampları görülebilmektedir.
Ancak hastaların bir bölümünde hastalık ağır sulu ishal ve kusma ile başlar ve vücuttan büyük miktarda sıvı ve tuz kaybı ile sonuçlanır. Hastada susama hissi oluşur, idrar çıkışı durur, hızlı bir kilo kaybı ve sıvı kaybı gelişir. Ağır kolera olgularında sıklıkla mide, kol ve bacaklarda kramplar olur. Bu kişilerde vücut sıvılarının hızla kaybedilmesine bağlı dehidratasyon ve şok tablosu ortaya çıkar. Tedavi edilmez ise saatler içinde ölümle sonuçlanabilir.
Tanısı Nasıl Konur?
Dışkı ve kusmuktan alınan örneklerin laboratuvar analizi sonucu tanı konulur.
Tedavisi Nasıldır?
Kolera vakalarının tedavisine hemen başlanmalıdır. Gecikmiş veya yetersiz tedavi çok kısa sürede (semptomlar başladıktan sonraki 6-8 saat içerisinde) sıvı kaybı, dolaşım yetersizliği ve ölüm ile sonuçlanabilir. En kısa zamanda hekime başvurulmalıdır.
Korunma Yolları Nelerdir?
Koleradan tam koruyan bir aşı bulunmamaktadır.
Temiz suya sahip olmak sağlık için temel gerekliliktir. Kolera enfeksiyonlarının asıl kaynağı kirli sulardır. Bu nedenle içme suyu kadar, yiyecek hazırlamada ve banyo yapmada kullanılan sularında temiz olması önem taşımaktadır
- İçme ve kullanma suyu olarak klorlanmış şebeke suyu tercih edilmeli, kaynağı bilinmeyen ve klorlanmamış suları tüketmemeli, ancak zorunlu durumlarda 10 dakika kaynattıktan sonra kullanılmalıdır.
- Kişisel hijyen kurallarına uyulmalı
- Yemekten önce ve sonra tuvaletten önce ve sonra yemek hazırlamadan önce ve sonra bebeklerin altını değiştirmeden önce ve sonra bebekleri beslemeden önce ve sonra eller mutlaka bol temiz su ve sabunla yıkanmalıdır.
- Toplu yaşam alanlarında tuvalet temizliği ve hijyeni, kapı kolları ve musluk temizliği çamaşır suyu ile sulandırılmış su kullanarak yapılmalıdır.
- Kolera bulunan bölgelere seyahat edecek kişilerin kaynağını bilmedikleri su ve açıkta satılan gıdaları tüketmemeye özen göstermelilerdir.
- Kolera olan bölgede özellikle çiğ deniz ürünlerinin yenmemesi gerekir. Deniz ürünlerinin ve yemeklerin en az 70 derecede pişirilmesi gereklidir.
- Kolera hastasının dışkısı, kusmuğu ile kirlenen yüzeyler ve hastaların kullandığı eşyalar dezenfekte edilmelidir.
- Karasinek gibi hastalığın yayılmasında önemli rol oynayan vektör ve haşerelerle mücadele edilmelidir.
Bireyler için kolera riskini azaltmada en etkili yollar, hijyenik gıda ve su tüketmeye özen gösterilmesi, insan atıklarının güvenli bir şekilde bertaraf edilmesi ve kişisel temizliktir.
Kimler Riskli Altındadır?
Hastalıktan en çok kişisel temizlik kurallarına dikkat etmeyen, el yıkama alışkanlığı olmayan, yiyecekleri tüketmeden önce iyi yıkamayan ve yeterince pişirmeden yiyen, güvenli içme ve kullanma suyuna ulaşımın olmadığı toplum ve kişiler etkilenmektedir.
Hastaların Kolera belirtileri göstermeleri durumunda özellikle çocuk, yaşlı ve hamilelerin sağlık kuruluşuna başvurmaları gerekmektedir
 Hastalık Etkeni
Hastalık Etkeni
Toksoplazma enfeksiyonu, Toxoplasma Gondii adı verilen parazitin vücuda girmesiyle oluşan bir hastalıktır.
Türleri
T.gondii
Bulaşma Yolları
Enfekte etlerin çiğ veya az pişmiş olarak tüketilmesi sonucu insanlara bulaşır.
Hastalık etkenini taşıyan kedilerin dışkısı ile çevre kontamine olur.
Oookist içeren kedi dışkısına konan sinek, oradan uçup ete veya diğer besinlere konar; bunu da iyi pişirmeden insanlar yerse bulaşma gerçekleşir…
Korunma Yolları
- Herkes için geçerli olan genel gıda hijyen kuralları anne adayları için daha önem kazanır. Toksoplazmadan korunmanın en etkili yolu hijyen kurallarına uymaktır
- Etleri iyi pişirerek yemek, meyve ve sebzeleri iyi yıkamak önemlidir.
- Anne adaylarının kedilerle yakın temasta bulunmamaları önemlidir.
- Özellikle dışarıda dolaşma alışkanlığı olan ev kedilerinin dışkılarında toksoplazma olma olasılığı çok yükselir temastan kaçınılmalıdır.
- Hastalık hakkında insanlar bilgilendirilmeli ve bilinçlendirilmelidir.
Tedavisi
Uygun antibiyotikler kullanılır.
 Amaç, kan şekerinin normal sınırlarda tutularak diyabetin organlar üzerinde yapacağı olumsuz etkilerin/hasarın önlenmesi ve yaşam kalitesinin iyileştirilmesidir. Diyabet iyi kontrol edilemediğinde, vücuttaki tüm organlara zarar verebilmektedir. Bir yandan kan damarlarının yapısını bozarak göz, böbrek ve sinirleri etkilemekte; diğer yandan kalp hastalığı veya inme nedeniyle de erken ölümlere neden olabilmektedir. Diyabet, körlük, böbrek yetersizliği, bunama ve ayak sorunlarının en önemli nedenlerinden biridir. Kan şekerinin normal sınırlarda tutulması, komplikasyonların ortaya çıkmasını önleyebilir veya en azından geciktirir.
Amaç, kan şekerinin normal sınırlarda tutularak diyabetin organlar üzerinde yapacağı olumsuz etkilerin/hasarın önlenmesi ve yaşam kalitesinin iyileştirilmesidir. Diyabet iyi kontrol edilemediğinde, vücuttaki tüm organlara zarar verebilmektedir. Bir yandan kan damarlarının yapısını bozarak göz, böbrek ve sinirleri etkilemekte; diğer yandan kalp hastalığı veya inme nedeniyle de erken ölümlere neden olabilmektedir. Diyabet, körlük, böbrek yetersizliği, bunama ve ayak sorunlarının en önemli nedenlerinden biridir. Kan şekerinin normal sınırlarda tutulması, komplikasyonların ortaya çıkmasını önleyebilir veya en azından geciktirir.
Tip 2 diyabetli bireylerin uzun süreli izlendiği bir çalışmada risk azalması olduğu gösterilmiştir.
Ülkemizde önceden tanı konulmuş (bilinen) diyabet hastalarının yarısında kan şekeri, kontrol altında değildir.
Daha Önce Diyabet Tanısı Almış Hastalar
Tanısı olan her diyabetlinin 3 ayda bir olmak üzere yılda 4 kez herhangi bir sağlık sorunu olmasa da aile hekimine veya takipli olduğu Dahiliye veya Endokrinoloji Kliniği’ne başvurması önerilir.
Diyabetli bireyler için sağlıklı yaşamanın dört altın kuralı vardır:
- Sağlıklı beslenme
- Yeterli ve düzenli fiziksel aktivite
- Tıbbi bakım ve kendi kendine kontrol
- Dengeli ve düzenli sosyal yaşam
 Gıdalarla bulaşan ciddi bir hastalıktır. Hemen ve yeterli tedavi edilmezse yüksek ölüm oranına sahip olan Botulizm hastalığının etkeni Clostridium botulinum'dur. Toksini ısıyla değişme eğilimindedir ve 80°C'de 10 dakika veya daha fazla sürede ısıtma ile yok edilebilir.
Gıdalarla bulaşan ciddi bir hastalıktır. Hemen ve yeterli tedavi edilmezse yüksek ölüm oranına sahip olan Botulizm hastalığının etkeni Clostridium botulinum'dur. Toksini ısıyla değişme eğilimindedir ve 80°C'de 10 dakika veya daha fazla sürede ısıtma ile yok edilebilir.
Nasıl Bulaşır?
Gıda kaynaklı botulizm mikroorganizmanın gelişimi esnasında üretilen toksini içeren gıdanın tüketilmesi ile oluşan ciddi bir gıda zehirlenmesidir. Botulismus toksini, konserve mısır, biber, yeşil fasulye, çorba, pancar, kuşkonmaz, mantar, olgun zeytin, ıspanak, ton balığı, tavuk ve tavuk ciğeri ve ciğer kafa ve hafif öğle yemeği etleri, jambon, sosis, doldurulmuş patlıcan, ıstakoz ve tütsülenmiş ve tuzlanmış balık gibi gıdalarda saptanmıştır. Yıllık olarak kaydedilen birçok salgının, yetersiz işlenmiş gıdalarla, ev yapımı konservelerle alakalı olduğu görülmüştür. Zaman zaman ticari üretilen gıdalarda da rastlanmıştır. Sosisler, et ürünleri, konserve sebzeler ve deniz ürünleri insan botulizmi için en sık karşılaşılan gıda ürünleridir.
Belirtileri Nelerdir?
Gıda kaynaklı botulizm (aslında gıda kaynaklı zehirlenme) bakteri tarafından üretilen toksin içeren gıdanın tüketilmesi ile ortaya çıkan hastalıktır. Kuluçka süresi 4 saat ile 8 gün arasında değişmesine rağmen, gıda kaynaklı botulizmin başlangıç belirtileri, toksinli gıdanın tüketiminden sonraki 18-36 saat arasında ortaya çıkmaktadır.
Zehirlenmenin erken belirtileri, belirgin halsizlik, zayıflık ve baş dönmesidir.
Bulanık görme ve çift görme, ağız kuruluğu, konuşma ve yutkunmada zorluk çekme, kalp atımında azalma, tansiyon düşüklüğü, nefes alıp vermede zorluk, diğer kasların zayıflığı, ağrılı şişmeler, ciltte beklenmedik renk değişiklikleri, terleme bozuklukları, karın ağrısı, bulantı, kusma ve kabızlık genel belirtileri arasında yer almaktadır. Tedavi edilmediği takdirde yüksek ölüm oranına sahiptir.
Tanısı Nasıl Konur?
Botulismus büyük ölçüde tanısı hastanın öyküsü, klinik ve epidemiyolojik özelliklere ve diğer olası durumların ayırıcı tanı ile dıĢlanmasına dayanmaktadır.
Hastalığın akla getirilmesinde belli bağlı (anahtar) klinik bulgular görme bulanıklığı, çift görme, güçsüzlük ve simetrik paralizidir. Rutin laboratuvar testlerinin tanıdaki yeri sınırlıdır.
Tanı, serum, dışkı, kusmuk, mide içeriğinde ya da hastanın yediği yemekte botulinum toksininin tespiti, veya dışkı veya yara kültürlerinden C. botulinumun izole edilmesiyle konulur.
Tedavisi Nasıldır?
Botulizmde yakın bir solunum takip ve desteği başta olmak üzere destekleyici tedavi yöntemleri hayat kurtarıcıdır. Hasta yoğun bakım ünitesine alınmalı, endotrakeal tüp veya trakeostomi ile solunum yolu açık tutulmalıdır. Tedavide polivalan antitoksin (antitoksik botilinum serumu) uygulanmalıdır. Antitoksin dolaşımda serbest olarak bulunan toksini nötralize etmesi fakat sinir uçlarına bağlanmış toksine etkisinin olmaması nedeniyle, antitoksin uygulanması olabildiğince erken yapılmalıdır.
Botulizm şüpheli hasta birkaç saat içinde başvurmuş ise kusturularak veya mide lavajı ile kalan toksinin atılmasına yardımcı olunabilir. Diğer yandan hastanın ağır ileus tablosu olmadıkça barsaklar purgatifle veya lavmanla boşaltılmalıdır.
Yara botulizminde kristalize penisilin kullanılmalıdır. Penisiline alternatif olarak metranidazol kullanılabilir. Yara botulizminde ayrıca yaranın cerrahi temizliği gerekir.
Korunma Yolları Nelerdir?
Ev konservelerinin hazırlanması sırasında yeterli ısı ve basınç uygulanmak ve tüketilmeden önce 10 dakika kaynatmak gerekir.
Şişmiş konservelerin açılmaması, kokuşmuş besinlerin yenilmemesi gerekir.
Mikrodalga fırınlar ne sporu öldürür ne de toksini etkisiz hale getirir.
Bir yaşın altındaki bebeklere bal verilmemelidir.
Kimler Riskli Gruptadır?
Uygun koşullarda konserve edilmemiş, saklanmamış , şüpheli ve ambalajı bozulmuş gıdaları tüken herkes risk altındadır.
 Hastalık Etkeni:
Hastalık Etkeni:
Şistozomiazis dünyada 200-250 milyon insanı etkileyen ve Afrika ve Orta Doğu’da yaklaşık 80 milyon insanı enfekte eden parazitik bir enfeksiyondur.
 Tip 2 Diyabet Risk Faktörleri
Tip 2 Diyabet Risk Faktörleri
- Genetik yatkınlık: Birinci derece yakınlarında diyabet öyküsü olanlar,
- Kalp-damar hastalığı öyküsü olanlar,
- Fazla kilolu olanlar (özellikle karında yağ birikimi fazla olanlar; abdominal şişmanlık; elma tipi şişmanlık),
- Yüksek tansiyonu olanlar,
- 4 kilonun üzerinde doğum yapmış anneler,
- Gebelikte diyabet tanısı konulanlar,
- Prediyabeti olanlar: açlık kan şekeri 100–125 mg/dl arasında ya da oral glukoz tolerans testinde 2. saat kan glukoz düzeyi 140–199 mg/dl olanlar,
- Fiziksel aktivitesi az olanlar,
- Trigliserid düzeyi 250 mg/dl ve üzerinde ve/veya Yüksek Yoğunluklu Lipoprotein-Kolesterol 35 mg/dl ve altında olanlar,
- Sağlıksız beslenenler (karbonhidrat ve doymuş yağlardan zengin, posadan düşük beslenme)
- 45 yaş üstü olanlar,
- Polikistik Over Sendromu olan kadınlar, diyabete adaydır.
Önlenebilir risk faktörleri
- Obezite/fazla kiloluluk,
- Fiziksel aktivite azlığı,
- Sağlıksız beslenme (karbonhidrat ve doymuş yağlardan zengin, posadan düşük beslenme).
Gizli Diyabet (Prediyabet) Nedir?
Normal ile diyabet arasındaki ara döneme ‘Prediyabet (Gizli Diyabet)’ denir. Bozulmuş glukoz toleransı, ya da Yüksek Riskli durum aşamalarından herhangi birisi bulunan bir birey prediyabetiktir. Bu kişi, sağlıklı yaşam tarzı değişikliklerını benimseyip uygulayamazsa ‘Aşikar Diyabet Hastalığı’ gelişebilir. Prediyabetten Aşikar Diyabet’e ilerleme, genellikle yıllar sürer. Bazı bireylerde birden fazla Prediyabet aşaması birlikte bulunabilir. Bu durumda Aşikar Diyabet’e ilerleme süresi kısalır.
 Akut gastroenterit, mide ve bağırsakların iltihabıdır (enflamasyonudur). Bu hastalıkta ishal ana bulgu olup, ishale bulantı, kusma, ateş ve karın ağrısı eşlik edebilir.
Akut gastroenterit, mide ve bağırsakların iltihabıdır (enflamasyonudur). Bu hastalıkta ishal ana bulgu olup, ishale bulantı, kusma, ateş ve karın ağrısı eşlik edebilir.
Akut gastroenterit genellikle bir virus veya bakteri, daha nadir olarak da bir parazitin vücuda alınmasıyla meydana gelir.
Nasıl Bulaşır?
Gastroenterit, etkeni içeren dışkı ile bulaşmış olan yiyeceklerin yenilmesiyle, su veya diğer içeceklerin içilmesiyle, etkenle temas etmiş kirli ellerin ağıza götürülmesi ile ortaya çıkar. Güvenli içme ve kullanma suyuna ulaşımın sağlanamadığı bir bölgede, su içmek, yemek yapmak, bu suları temizlik amaçlı kullanmak ishalli hastalıkların görülme olasılığını artırmaktadır. Kişisel hijyen şartlarının düşük olduğu durumlarda hastalık kişiden kişiye de bulaşabilir. Diğer yayılma yolu hijyenik olmayan şartlarda hazırlanmış veya saklanmış yiyeceklerin tüketilmesidir. Kirli su, yıkama sırasında yiyeceklere hastalık etkenlerinin bulaşmasına neden olabilir. Kirli sulardan yakalanmış balık ve deniz ürünleri de akut gastroenteritler için kaynak olabilirler.
Belirtileri Nelerdir?
Hastalığın etkeni ne olursa olsun tüm gastroenteritlerde ishal görülür. İshal (diyare), bağırsak hareketlerinin artması, dışkı miktarının fazlalaşması ile günlük dışkı sayısının artması ve dışkı kıvamının bozularak yumuşak, sulu bir görünüm alması olarak tanımlanır. Virüsler ile gelişen ishalde dışkıda kan görülmez. Bazı bakteriler kanlı, sümüksü bir ishale neden olurken, bazıları kansız, sulu veya su gibi dışkıya da yol açar. Akut gastroenteritlerde bulantı, kusma, karın ağrısı ve ateş sık olarak gelişir. İshal, kusma ve yüksek ateşe bağlı olarak dehidratasyon tablosu gelişebilir. Bazen bağırsakta gaz toplanması, baş ağrısı, halsizlik de görülür.
Dehidratasyon; vücuttan fazla miktarda su-sıvı kaybı olmasıdır. Dehidratasyon, bebekler ve küçük çocuklarda daha sık görülür. İshal, kusma ve ateş sonucu gelişen sıvı kaybı vücudun elektrolit (tuz ve mineral) dengesini de bozabilir. Bebeklerde ve küçük çocuklarda birkaç saat içerisinde vücuttan aşırı sıvı kaybı olabilir. Hafif dehidratasyon geliştiğini gösteren belirti hastanın susamış olmasıdır. Vücuttan su kaybı arttıkça susuzluğa ek olarak dudak ve ağız kuruluğu, uykuya meyil, gözyaşında azalma veya gözyaşının gelmeyişi, göz kürelerinde çökme, nabızda hızlanma, el ve ayaklarda soğukluk, derin veya hızlı solunum, idrar miktarında azalma olabilir. Ağır dehidratasyonda bunlara ek olarak dalgınlık, kan basıncında düşme, hiç idrar çıkarmama ve şok görülebilir.
Tanısı Nasıl Konur?
Hasta numunesinde (gaita, idrar, kan, BOS, balgam, kusmuk, vb.) uygun laboratuvar yöntemleri ile yapılan inceleme sonucunda Akut barsak enfeksiyonuna neden olan etkenin (virüs, bakteri veya parazitin) saptanması ile tanı konur.
Hasta öyküsü ve muayene bulguları genellikle akut gastroenterit tanısı için yeterlidir. Bazı bakteri ve parazitlerin oluşturduğu ishallerin tedavisinde antimikrobiyal ilaçların kullanılması gerektiğinden, hastalık etkeninin bu mikroplardan biri olabileceği düşünüldüğünde bunlara yönelik dışkı tetkikleri ve diğer tetkikler yapılabilir. Kanda tuz ve minerallerin düzeyine bakılması gerekebilir.
En yaygın olarak yapılan tetkik direk gaita incelemesi ve gaita kültürüdür. Ayrıca serolojik testler, PCR, patolojik incelemeler, vb tetkikler de akut barsak enfeksiyonlarında tanı koymak amacıyla kullanılır.
Tedavisi Nasıldır?
Akut gastroenteritlerin çoğu kendiliğinden düzelir. Tedavi genellikle belirtilere yönelik uygulanmaktadır.
Doktor tarafından uygun görüldüğü takdirde ve doktorun önerdiği şekilde ilaç kullanılmalıdır.
İshal kesici ilaçlar kullanılmamalıdır.
İshal düzelene kadar yağsız ve posasız gıdalarla ishal diyeti uygulanmalıdır ve hastanın ağızdan bol sıvı alması sağlanmalıdır. İshale bağlı gelişen sıvı ve tuz kaybı oldukça önem taşımaktadır.
İshal süresinde iştahsızlık sıktır. İshal belirtileri olan çocuklara sık aralıklarla besinler verilmelidir. İshalin erken döneminde çocuğun aç ve susuz bırakılmaması, alışık olduğu sıvı besinlerin alabildiği miktarlarda verilmesine devam edilmesi, sıvı ve tuz kaybının gelişmesini önlemeye yeterlidir. Anne sütü alan bebeklerde emzirme devam ettirilmelidir. Büyük çocuklar ise alışık olduğu sıvı besinler ile beslemeye devam edilmelidir. Yoğurt, ayran gibi besinler besin değeri yüksek olan yağsız et, katı yumurta gibi besinler tercih edilmelidir. İshal durana kadar liften zengin besinler (fazla posa bırakan çiğ sebze ve meyveler) bağırsak hareketlerini arttırdığı için önerilmemektedir. Yağ emilimi bozulmamış olmasına karşın çok yağlı besinler bağırsaklardan geçişi hızlandırdığı için birkaç gün verilmemelidir.
Korunma Yolları Nelerdir?
El yıkama; akut gastroenterite yol açan mikropların bulaşmasını önleyen en önemli yöntemdir.
Kişisel korunma önlemi olarak;
Ellerinizi;
- Yemeklerden önce ve sonra,
- Yemeklerinizi hazırlamadan önce ve sonra
- Tuvaletten önce ve sonra,
- Bebeğinizin beslemeden önce, altını temizledikten önce ve sonra,daima sabunla, bol ve temiz su kullanarak yıkayınız.
Ellerinizi yıkarken her tarafını (ön ve arka parmak aralarını, tırnak içlerini ) iyice temizlediğine emin olana kadar yıkamaya özen gösteriniz.
Su Güvenliğiniz İçin;
- Mutlaka temiz su tüketiniz.
- Mümkünse resmi izinli ambalajlı su kullanınız.
- Bulunduğunuz bölgede kuyu suyu yada depo suyu kullanılıyorsa, klor kullanma talimatına uygun şekilde mutlaka suyunuzu klorlayınız.
- Kaynağını bildiğiniz ve temizliğinden emin olduğunuz suları kullanınız.
- Zorunlu hallerde suyunuzu en az 10 dakika kaynatarak kullanınız.
Gıda Güvenliğiniz İçin;
- Tüm meyve ve sebzeleri tüketmeden hemen önce bol ve temiz su ile yıkayınız.
- İyice piştiğinden emin olduğunuz gıdaları tüketiniz.
- Pişirilmiş dahi olsa uygun şekilde saklanmayan gıdalarda mikrop üreyebileceğini unutmayınız, bu nedenle uygun şekilde saklanan gıdaları tüketiniz
- Açıkta satılan gıda maddelerini kesinlikle tüketmeyiniz.
- Kümes hayvanları, kasaplık hayvan etleri ve ürünleri tam olarak pişirdikten sonra tüketiniz.
- Pastörize edilmiş süt ve süt ürünleri kullanınız.
Unutulmamalıdır ki hasta kişiler, ishali düzeldikten sonra birkaç gün içinde de bulaştırıcı olabilir. Aile içinde hastalığın yayılımını önlenmek için hastanın kullandığı tabak, çatal, kaşık, bıçak temizlenmeden başkalarınca kullanılmamalı, hastanın özellikle dışkı ile temas etmiş kirli kıyafetleri sıcak su ile yıkanmalı, tuvalet klor içeren temizleyicilerle ya da çamaşır suyuyla temizlenmelidir.
Kimler Riskli Gruptadır?
Hastalıktan en çok kişisel temizlik kurallarına dikkat etmeyen, el yıkama alışkanlığı olmayan, yiyecekleri tüketmeden önce iyi yıkamayan ve yeterince pişirmeden yiyen, güvenli içme ve kullanma suyuna ulaşımın olmadığı toplum/kişiler ve çocuklar etkilenmektedir.
Akut ishal belirtileri göstermeleri durumunda hastaların; özellikle çocuk, yaşlı ve hamilelerin sağlık kuruluşuna başvurmaları gerekmektedir.
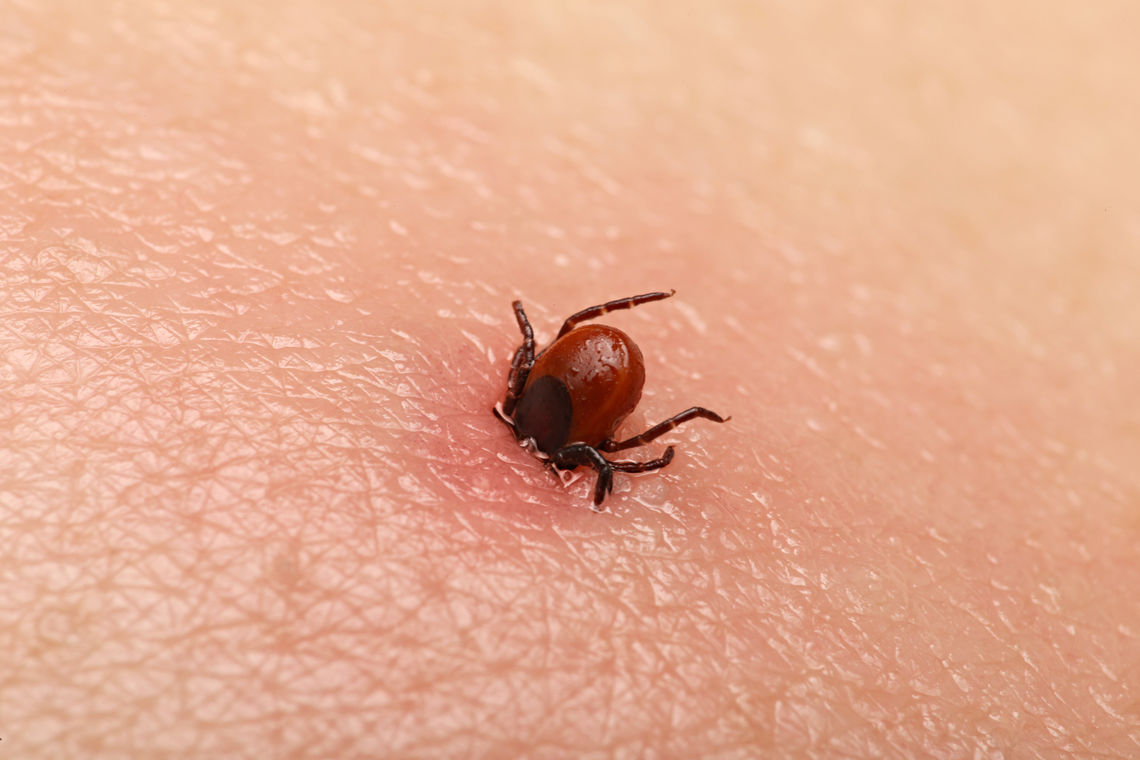 Kırım-Kongo Kanamalı Ateşi Hastalığı Nedir?
Kırım-Kongo Kanamalı Ateşi Hastalığı Nedir?
Kırım-Kongo Kanamalı Ateşi (KKKA), keneler tarafından taşınan Bunyaviridae ailesine bağlı Nairovirüs grubuna ait bir virüsle oluşan ateş, halsizlik, iştahsızlık, kas ağrısı, baş ağrısı, bulantı, kusma, ishal ve ağır vakalarda kanama gibi bulgular ile seyrederek ölümlere neden olabilen zoonotik (hayvanlardan insanlara bulaşan) karakterli bir enfeksiyon hastalığıdır.
KKKA Hastalığı Hangi Yollarla Bulaşır?
- Virüsü taşıyan özellikle Hyalomma türüne ait kenelerin insan vücuduna tutunması,
- Virüsü taşıyan kenelerin çıplak el ile ezilmesi,
- KKKA virüsünü taşıyan hayvanların kan, doku ve diğer vücut sıvıları ile temas edilmesi,
- KKKA hastalarının kan ve diğer vücut sıvıları ile temas edilmesi ile bulaşır.
KKKA Hastalığı Hayvanlarda Görülür Mü?
Hastalık hayvanlarda belirti göstermez. Hayvanlarda belirti göstermeden seyrettiğinden, hastalığın sık olarak görüldüğü bölgelerde bulunan hayvanlar sağlıklı görünse bile hastalığı bulaştırabilirler. Bu sebeple hayvanların kanlarına, vücut sıvılarına veya dokularına çıplak el ile temas edilmemelidir. Hayvan sahipleri hayvanlarını kenelere karşı uygun ilaçlarla, doğru yöntemle belirli aralıklarla ilaçlamalı, hayvan barınakları kenelerin yaşamasına imkan vermeyecek şekilde yapılmalı, barınaklardaki çatlaklar ve yarıklar tamir edilerek badana yapılmalıdır. Hayvanların kanlarına, vücut sıvılarına veya dokularına çıplak el ile temas eden kişiler, kendilerini 14 gün süreyle halsizlik, iştahsızlık, ateş, kas ağrısı, baş ağrısı, bulantı, kusma veya ishal gibi belirtiler yönünden izlemeli ve bu belirtilerden bir veya bir kaçının ortaya çıkması halinde derhal en yakın sağlık kuruluşuna müracaat etmelidirler.
KKKA Hastalığı İnsandan İnsana Bulaşır Mı?
Hastalığa yakalanan kişilerin kan, vücut sıvıları ve çıkartıları ile hastalık bulaşabilir. Bu nedenle hasta ile temas eden kişiler gerekli korunma önlemlerini (eldiven, önlük, maske v.b.) almalıdır. Kan ve vücut sıvıları ile korunmasız temastan kaçınılmalıdır. Bu şekilde bir temasın olması durumunda, temaslının en az 14 gün süreyle ateş ve diğer belirtiler yönünden takip edilmesi gerekmektedir.
KKKA Hastalığının Belirtileri Nelerdir?
Hastalık virüsün alınma şekline bağlı olarak 1-14 gün sürebilen kuluçka döneminden sonra ateş, halsizlik, üşüme, titreme, yaygın kas ağrıları, baş ağrısı, bulantı-kusma, ishal, yüzde ve gözlerde kızarıklık, deri döküntüsü gibi şikâyetlerle kendini gösterir. Hastalığın ilerleyen dönemlerinde cilt kanaması, diş eti kanaması, burun kanaması, mide-barsak kanaması, akciğer ve beyin kanamaları görülebilir.
Kimler Risk Altındadır?
- Hastalığın görüldüğü bölgelerde yaşayan tarım ve hayvancılık ile uğraşan çiftçi ve çobanlar,
- Kasaplar ve mezbaha çalışanları,
- Veteriner hekimler,
- Askerler,
- Korunmasız olarak kamp ve piknik yapanlar,
- KKKA hastaları ile temas eden sağlık personeli,
- Laboratuvar çalışanları
- Hasta yakınları risk altındadır.
KKKA Hastalığının Tanısı Nasıl Konulur?
KKKA hastalığında erken tanı, ihtiyaç duyulduğunda kan ve kan ürünlerinin sağlanması ve etrafa bulaşın önlenmesi açısından çok önemlidir. Ayırıcı tanının hızla yapılıp hastanın öncelikle KKKA olup olmadığı değerlendirilmelidir. Hastalığın kesin tanısı serum örneğinde PCR ile viral RNA’nın ya da ELISA ile spesifik IgM antikorlarının gösterilmesi ile konulur.
KKKA Hastalığı Öldürücü Müdür?
Yapılan çalışmalarda, KKKA hastalığı nedeniyle ölüm ile ilgili verilerde %40’a kadar çıkan oranlar bildirilmektedir. Türkiye’de görülen vakalarda ölüm yüzdesi %5 civarında bulunmuştur.
KKKA Hastalığı Nasıl Tedavi Edilir?
Destek tedavisi, tedavinin temelini oluşturur. Bunun yanında hastanın sıvı-elektrolitlerinin ve kan değerlerinin izlenmesi gerekmektedir. Gerekirse taze donmuş plazma ve trombosit süspansiyonu verilebilir.
KKKA Hastalığından Korunmak Için Herhangi Bir Aşı Mevcut Mudur?
Daha önce Bulgaristan’da aşı geliştirildiği ve etkili olduğuna dair bildirimler var ise de, bugün için modern anlamda insanlarda kullanılan bir aşı yoktur. Ancak aşı geliştirme çalışmaları Bakanlığımızın desteği ile ülkemizde devam etmektedir.
Keneler Nasıl Tanınır Ve Nerelerde Bulunur?
KKKA’nın bulaşmasında Hyalomma soyuna ait keneler daha büyük bir yere sahip olmakla birlikte, 30 kene türünün bu hastalığı bulaştırabileceği bildirilmektedir. Keneler otlaklar, çalılıklar ve kırsal alanlarda yaşayan, küçük oval şekilli, 6-8 bacaklı, uçmayan, sıçramayan, yerden yürüyerek vücuda tırmanan eklembacaklı hayvanlardır. Hayvan ve insanların kanlarını emerek beslenirler. Henüz ergin olmamış Hyalomma soyuna ait keneler, küçük omurgalılardan kan emerken virüsleri alır, gelişme evrelerinde muhafaza ederler. Keneler, insan veya hayvanlardan kan emerken virüsleri de bulaştırırlar. Türlere göre değişmekle beraber kenelerin, küçük kemiricilerden, yaban hayvanlarından evcil memeli hayvanlara ve kuşlara kadar geniş bir konakçı yelpazesi vardır. Küçük omurgalılar ve özellikle yerden beslenen kuşlar, kenelere virüs bulaştıran en önemli konak grubunu oluşturmaktadırlar; keneler, biyolojik evrimlerinin değişik safhalarında bu canlılardan kan emerler. Ülkemiz, kenelerin yaşamaları için coğrafi açıdan oldukça uygun bir yapıya sahiptir.
Kenelerden Korunmak Için Ne Yapılmalıdır?
Tarla, bağ, bahçe ve piknik alanları gibi kene yönünden riskli alanlara gidilirken, kenelerin vücuda girmesini engellemek maksadıyla mümkün olduğu kadar vücudu örten giysiler giyilmeli, pantolon paçaları çorapların içerisine sokulmalı, mümkünse çizme giyilmeli, ayrıca kenelerin elbise üzerinde rahat görülebilmesi için açık renkli kıyafetler tercih edilmelidir. Kene yönünden riskli alanlardan dönüldüğünde kişi kendisinin, çocuklarının vücudunda (kulak arkası, koltuk altları, kasıklar ve diz arkası dahil) ve kıyafetlerinde kene olup olmadığını kontrol etmelidir.
Vücuda Kene Tutunduğunda Ne Yapılmalıdır?
Vücuduna kene tutunan kişi hiç vakit kaybetmeden çıplak el ile dokunmamak şartıyla, keneyi vücuda tutunduğu en yakın yerden uygun bir malzeme (eldiven, bez ya da poşet vs) ile tutarak çıkarmalıdır. Kene çıkarıldıktan sonra tentürdiyot, gibi antiseptik bir solüsyon kene tutunma yerine sürülmelidir. Ancak, kişi, keneyi kendisi çıkaramadığı durumlarda en yakın sağlık kuruluşuna başvurmalıdır. Kene ne kadar erken çıkarılırsa hastalığın bulaşma riskinin de o kadar azalacağı unutulmamalıdır. Vücuduna kene tutunan kişiler kendilerini 10 gün süreyle halsizlik, iştahsızlık, ateş, kas ağrısı, baş ağrısı, bulantı, kusma veya ishal gibi belirtiler yönünden izlemeli ve bu belirtilerden bir veya bir kaçının ortaya çıkması halinde derhal en yakın sağlık kuruluşuna müracaat etmelidirler.
VÜcuda Tutunan Kene Nasıl Çıkartılır?
Kene vücuda tutunduğu en yakın kısımdan tutulur (çıplak elle dokunmadan) ve tutunduğu yönün aksine sabit bir kuvvetle çekilir. Bunun için ince uçlu pens, eldiven, bez ve poşet gibi çıplak elle teması önleyen malzemeler kullanılır.
Tarla, bağ, bahçe ve piknik alanları gibi kene yönünden riskli alanlara gidecekseniz,
Kenelerin vücuda girmesini engellemek maksadıyla mümkün olduğu kadar vücudu örten giysiler giyin, pantolon paçalarını çoraplarınızın içerisine sokun ve ayrıca kenelerin elbise üzerinde rahat görülebilmesi için açık renkli kıyafetler giyinmeyi tercih edin.
Kene Yönünden Riskli Alanlardan Döndüğünüzde,
Kendinizin ve çocuklarınızın vücudunda (kulak arkası, koltuk altları, kasıklar ve diz arkası dâhil) ve giysilerinizde kene olup olmadığını kontrol edin.
Vücuda Tutunmuş Keneyi Gördüğünüzde,
Hiç vakit kaybetmeden çıplak el ile dokunmamak şartıyla, eldiven, kağıt mendil, bez veya naylon poşet gibi materyal kullanarak, ezmeden, patlatmadan hemen çıkarın. Kene vücuttan ne kadar kısa sürede çıkarılırsa hastalık riski de o kadar azalmaktadır. Ancak, keneyi kendiniz çıkaramıyorsanız hemen en yakın sağlık kuruluşuna başvurun. Vücuda tutunan veya hayvanların üzerinde bulunan keneleri kesinlikle çıplak el ile öldürmeyin ve patlatmayın. Kenelerin üzerine sigara basmayın, kolonya ve gaz yağı gibi maddeler dökmeyin.
Keneyi Vücuttan Çıkardıktan Sonra,
Kene tutunan yeri, su ve sabunla temizleyin. Daha sonra tentürdiyot veya baticon gibi bir antiseptik ile silin. Kendinizi 10 gün süreyle halsizlik, iştahsızlık, ateş, kas ağrısı, baş ağrısı, bulantı, kusma veya ishal gibi belirtiler yönünden izleyin ve bu belirtilerden bir veya bir kaçının ortaya çıkması halinde derhal en yakın sağlık kuruluşuna müracaat edin.
Hayvanlarla Temas Edecekseniz,
Hayvanların kanlarına, vücut sıvılarına veya dokularına çıplak el ile temas etmeyin. Hastalık hayvanlarda belirti göstermeden seyrettiğinden, hastalığın sık olarak görüldüğü bölgelerde bulunan hayvanlar sağlıklı görünse bile hastalığı bulaştırabilirler.
Hastalığa Yakalanan Kişiler Ile Temas Edecekseniz,
Gerekli korunma önlemlerini (eldiven, önlük, maske v.b.) alın. Hasta kişilerin kan, vücut sıvıları ve çıkartıları ile hastalığın bulaşabildiğini unutmayın.
Kırım Kongo Kanamalı Ateşi Hastası Ile Temas Ettiyseniz,
Kendinizi 14 gün süreyle halsizlik, iştahsızlık, ateş, kas ağrısı, baş ağrısı, bulantı, kusma veya ishal gibi belirtiler yönünden izleyin ve bu belirtilerden bir veya bir kaçının ortaya çıkması halinde derhal en yakın sağlık kuruluşuna müracaat edin.
Kırım Kongo Kanamalı Ateşinin ölümle sonuçlanabileceği ve hastalığın hafif şekilde atlatılmasının erken teşhis ve tedavi ile mümkün olabileceği unutulmamalıdır.
 Diyabetin sık görülen başlıca klinik belirtileri;
Diyabetin sık görülen başlıca klinik belirtileri;
- Çok su içme,
- Çok idrara çıkma,
- Gece sık idrara çıkma,
- Çok yemek yeme,
- Ağırlık artışı veya zayıflama,
- Bulanık görme,
- Kadınlarda vajinal kaşıntı,
- Halsizlik ve yorgunluktur.
Diyabet ve Gizli Diyabet (Prediyabet) Tanısı
Diyabet tanısı koymak için üç farklı test kullanılabilir: Bunlar; diyabet semptomları olan bir hastada rastgele bir zamanda ölçülen kan glukozu, açlık kan şekeri Oral Glukoz Tolerans Testinde 2. saat kan glukozu ve HbA1c (glikozillenmiş hemoglobin A1c) ölçümüdür.
Başvuran kişideki belirtiler ve bu test sonuçları doğrultusunda diyabet tanısı konulur.
 Diğer adı enterik ateş olan tifo; kirli içme-kullanma suları ve temiz olmayan yiyeceklerle bulaşan, genellikle yaz ve sonbahar aylarında salgın şeklinde de görülebilen, ilerleyen durumlarda kalp, beyin, böbrek, akciğer, karaciğer, göz ve kulak sinirlerini etkileyebilen bulaşıcı bir hastalıktır. Hastalık etkeni Salmonella enterica serovar Typhi bakterisidir. Bu bakterinin yaşayabildiği tek canlı insandır. Bakteri vücuda girdikten 1-2 hafta sonra hastalık ortaya çıkar. Bakteri, tifolu hastaların dışkılarında veya idrarlarında, kanlarında, tükürüklerinde veya vücutlarında görülen deri döküntülerinde bulunur.
Diğer adı enterik ateş olan tifo; kirli içme-kullanma suları ve temiz olmayan yiyeceklerle bulaşan, genellikle yaz ve sonbahar aylarında salgın şeklinde de görülebilen, ilerleyen durumlarda kalp, beyin, böbrek, akciğer, karaciğer, göz ve kulak sinirlerini etkileyebilen bulaşıcı bir hastalıktır. Hastalık etkeni Salmonella enterica serovar Typhi bakterisidir. Bu bakterinin yaşayabildiği tek canlı insandır. Bakteri vücuda girdikten 1-2 hafta sonra hastalık ortaya çıkar. Bakteri, tifolu hastaların dışkılarında veya idrarlarında, kanlarında, tükürüklerinde veya vücutlarında görülen deri döküntülerinde bulunur.
Nasıl Bulaşır?
Sularla;
- Kaynağı bilinmeyen,kontamine (bakteri bulaşmış olan) suların içilmesi ve kullanılması,
- İnsan ve hayvan atıklarının uygun şekilde bertaraf edilmemesi ve bunların kaynak sularına karışması,
- İçme ve kullanma sularının yeterince klorlanmaması nedeni ile bulaşabilir.
Gıdalarla;
- Salmonella taşıyan ve iyi pişirilmemiş et, yumurta, süt ve süt ürünleri gibi gıdalar,
- Pastörize edilmemiş süt veya meyve suyu, peynir,
- Kontamine(kirli) çiğ sebze ve meyve, baharat ve çerezler yoluyla da bulaşma olabilir.
Hayvanlardan İnsanlara
- Hasta kümes hayvanları ile temastan sonra,
- Özellikle yılan, kaplumbağa, kertenkele gibi sürüngenler, kurbağalar, kuşlar ve civciv gibi evcil hayvanlar ile temastan
sonra hijyen kurallarına uyulmaması halinde bulaşma olabilir.
İnsandan insana;
- Bakteri hasta insanlardan diğer insanlara da bulaşabilir.
Belirtileri Nelerdir?
Hastalık ortalama 4 hafta sürer. İlk günlerde yorgunluk ve baş ağrısı olup, birkaç gün sonra ateş yavaş yavaş yükselir. Halsizlik, iştahsızlık, yüksek ateş, baş ağrısı, kabızlık, üşüme, kas ağrıları, öksürük ve boğaz ağrısı gibi tipik olmayan belirtiler ile kendini gösterir. Hastanın vücudu kurudur ve terlemez. Bazı hastalarda burun kanaması da olabilir. Bulantı genellikle şiddetli değildir. İshal yaygın değildir (%33-50), hatta erişkinlerde karakteristik olarak ishale neden olmaz. Küçük çocuklarda hastalık sadece ateş ile ortaya çıkabilir ve daha hafif seyirlidir. Bu haftadan sonra hastalık en şiddetli halini alır. Ateş çok fazla yükselmiştir ve 40°C’yi bulabilir. Tansiyon düşüp, nabız yavaşlar. Belirtiler süreklidir ve kişi çok yorgundur. Karın ve sırt bölgesinde görülen kırmızı lekeler(rose lekeleri), bu dönemde ortaya çıkar. Hastanın dışkısında kan görülebilir. Ağır seyreden vakalarda konfüzyon, deliryum, bağırsak perforasyonu (delinmesi), mide kanaması, damar iltihabı, dolaşım yetmezliği ve ölüme yol açabilir. Son hafta hastalığın belirtileri kaybolmaya başlar ve hastanın ateşi normale döner.
Tanısı Nasıl Konur?
Klinik bulguların yanı sıra hastadan alınan kan, idrar, dışkı numunelerinden yapılan kültürde etken üretilmesi ile tanı konur.
TedavisiNasıldır?
Tifo tedavisi mutlaka hekim kontrolünde yapılmalıdır.
Uygun antibiyotik ve sıvı-elektrolit desteği yanında protein ve karbonhidrattan zengin sindirimi kolay besinler ve bol su verilmelidir. Hastalık belirtisi gösteren kişiler derhal hekime başvurmaları gerekmektedir.
Korunma Yolları Nelerdir?
Kesin koruyucu olmamakla birlikte tifo aşısı %51-67 oranında koruyuculuk sağlamaktadır.
İçme ve kullanma sularının kontrolü, yaşam koşullarının hijyen şartlarına uygun hale getirilmesi ve hijyen kurallarına dikkat edilmesi temel korunma önlemleridir.
Gelişmiş bir kanalizasyon sisteminin bulunmadığı ve güvenli içme suyunun sağlanamadığı koşullarda, hastalığın toplumda yayılımının önlenmesi pratik olarak mümkün değildir. Bu nedenle ulusal halk sağlığı stratejileri arasında kanalizasyon sistemlerinin iyileştirilmesi, su ve gıda hijyeni nin sağlanması, halkın eğitimi ve antibiyotik kullanımı konularının işlenmesi yer almalıdır.
Kimler Risk Altındadır?
Tifo, özellikle yaz aylarında görülür, salgınlara neden olabilir. Tifo tedavi edilmediği takdirde ölümcül olabilir. Hastalığın sık görüldüğü bölgelere gidecek tüm kişiler potansiyel tifo riski altındadırlar. Aşı tipine göre değişmekle birlikte seyahatten 1-2 hafta önce aşıların tamamlanmış olması gerekmektedir.
Su ve besin hijyeni, kişisel ve çevresel hijyenin yetersiz olduğu bölgelerdeki insanlar risk altındadır. Özellikle kanalizasyon alt yapısı yetersiz olan bölgelerde risk yüksektir.
Hamile ve emziren kişilerin hasta olması durumunda derhal hekime başvurmaları, hekim onayı olmadıkça ilaç almamaları gerekmektedir.
 Hastalık Etkeni:
Hastalık Etkeni:
Giardiyazis hastalığı Giardia intestinalis adlı parazit neden olduğu bulaşıcı bir hastalıktır. Giardiazis hastalığı ince bağırsakta Giardia Lamblia paraziti tarafında meydana gelen bir hastalıktır. Genelde belirtisizdir ama bazen kronik veya akut ishale yol açabilir.
Gestasyonel diabetes mellitus ilk kez gebelik sırasında ortaya çıkan glukoz tolerans bozukluğu olarak tanımlanmaktadır. B ununla beraber bu tanım, gebelikten önce diyabeti olduğu halde gebelik sırasında tanı alan (gebelikten önce tanısı konulamamış pregestasyonel) vakaları, gestasyonel diyabet vakalarından ayırt etmekte kimi zaman yetersiz kalmaktadır.
ununla beraber bu tanım, gebelikten önce diyabeti olduğu halde gebelik sırasında tanı alan (gebelikten önce tanısı konulamamış pregestasyonel) vakaları, gestasyonel diyabet vakalarından ayırt etmekte kimi zaman yetersiz kalmaktadır.
Obezite ve diyabetin artması ile tanı konmamış tip 2 diyabetli gebe sayısı da artmaktadır. Bu nedenle, ilk prenatal vizitte standart kriterlere göre diyabet tanısı alan gebelerde gestasyonel diyabet yerine, ‘aşikar diyabet’ tanısı konulması önerilmektedir. Gebeliklerin ortalama olarak %10’unda GDM görüldüğü tahmin edilmektedir. Bu oran, araştırılan popülasyona ve kullanılan tanısal yöntemlere bağlı olarak %1 ile %22 arasında değişmektedir.
Gestasyonel diyabet, genellikle gebeliğin 24. haftasından sonra plasenta hormonlarının insülinin etkilerini bloke etmesine (insülin direncini arttırmasına) bağlı olarak gelişir. Gebelikte kan glukoz regülasyon bozukluğu, özellikle de gebelikten önce diyabeti olan hastalarda, hem anne hem de bebek için olumsuz sonuçlar doğurabilir.
Gestasyonel diyabet tanısı alan anne adaylarında preeklampsi ve erken doğum riski artmıştır. Yenidoğanda ise makrozomi, neonatal hipoglisemi, sarılık, hipokalsemi, polisitemi, solunum sıkıntısı sendromu (respiratuvar distress syndrome: RDS), konjenital malformasyonlar ve ölü doğuma neden olabilir.
Doğumdan sonra gestasyonel diyabetli kadınların çoğunda glukoz metabolizmasında düzelme görülmekle birlikte sonraki gebeliklerinde gestasyonel diyabetin tekrarlama riski (yaklaşık %50) yüksektir; ayrıca ileriki yaşamlarında tip 2 diyabet gelişme riski de %70-80’e kadar varmaktadır. Bu sebeple gestasyonel diyabet tanısı almış kadınların doğum sonrasında diyabeti düzelse bile- prediyabetli olarak kabul edilip diyabetten korunma programlarına alınmaları ve takip edilmeleri gereklidir.
 Basilli Dizanteri; Shigella türlerinin neden olduğu akut bir gastrointestinal enfeksiyon tablosudur. Etken bakteri için doğadaki tek kaynağı insan olduğundan dolayı, hastalık toplumda su kaynaklarının ve gıdaların insan kaynaklı fekal kontaminasyonu (dışkı ile kirlenme) sonucu yayılır.
Basilli Dizanteri; Shigella türlerinin neden olduğu akut bir gastrointestinal enfeksiyon tablosudur. Etken bakteri için doğadaki tek kaynağı insan olduğundan dolayı, hastalık toplumda su kaynaklarının ve gıdaların insan kaynaklı fekal kontaminasyonu (dışkı ile kirlenme) sonucu yayılır.
Nasıl Bulaşır?
Çok az sayıda Shigella grubu bakterinin bulunması (yalnızca 10 bakteri) bile hastalığın görülmesine neden olabilir. Hastalık etken olan bakteri ile kirlenmiş su ve besinler aracılığı ile bulaşır. Temizlik koşullarının yetersiz olduğu, yeterli ve güvenli kullanma suyunun bulunmadığı, ellerin yıkanmadığı ortamlarda fekal-oral yoldan yayılma hızla meydana gelir. Özellikle suya kanalizasyon karışması halinde su kaynaklı salgınlar ortaya çıkar. Bulaşma kişiden kişiye de olabilir. Hasta veya taşıyıcıdan dışkı-ağız yolu ile doğrudan veya dolaylı olarak geçer.
Belirtileri Nelerdir?
Hastalığın belirtilerinin başlaması genelde mikroorganizmanın oral yolla (ağız yoluyla) alınmasından 2-4 gün sonra başlar, ancak bir haftaya kadar da uzayabilmektedir. Hastalık genelde birkaç gün sürmekle birlikte bazı zamanlarda haftalarca da sürebilir. Shigella; bağırsak mukozasını tahriş ederek ishale neden olaktadır. Baş ağrısı, bulantı-kusma, hızla 38°C ve üstüne yükselen ateş, kramp tarzı karın ağrısı, tenesmus (dışkılama hissi olup gerçekte dışkı olmaması) ile birlikte başlayan kanlı ishal yakınmaları olur. Dışkıda kan, mukus veya irin bulunabilir. Ancak vakaların üçte birinde sadece sulu dışkı olabilir. Ender vakalarda (küçük çocuklar) havale görülebilir. Hastalığın iyileşme süreci 4-7 gün sürer.
Tanısı nasıl konur?
Shigellaların neden olduğu klinik tablo başta amipli dizanteri olmak üzere diğer dizanteri benzeri tablolardan ayırt edilemediğinden dolayı, tanı laboratuvar incelemesine dayanır. Özellikle tedavinin yönlendirilmesinde (antibiyotik veya antiparaziter ilaç uygulaması ayrımı için) laboratuvar sonucu kritik önem taşır. Klinik bulguların yanı sıra hastadan alınan dışkı numunelerinden yapılan kültürde etken üretilmesi ile tanı konur. Ayrıca Antibiyotik direnci de araştırılmalıdır.
Tedavisi Nasıldır?
Uygun antibiyotik ve sıvı-elektrolit desteği yanında sindirimi kolay besinler ve bol su verilmelidir.
Hasta kişilerin en kısa zaman da hekime başvurmaları gerekir.
Korunma Yolları Nelerdir?
Hastalığın aşısı yoktur.
İçme ve kullanma sularının kontrolü, yaşam koşullarının hijyen şartlarına uygun hale getirilmesi ve hijyen kurallarına dikkat edilmesi temel korunma önlemleridir.
Gelişmiş bir kanalizasyon sisteminin bulunmadığı ve güvenli içme suyunun sağlanamadığı koşullarda, hastalığın toplumda yayılımının önlenmesi pratik olarak mümkün değildir. Bu nedenle ulusal halk sağlığı stratejileri arasında kanalizasyon sistemlerinin iyileştirilmesi, su ve gıda hijyeninin sağlanması, halkın eğitimi ve antibiyotik kullanımı konularının işlenmesi yer almalıdır.
Yaygın olarak kullanılan bir aşısı yoktur.
Hastalık toplumda su kaynaklarının ve gıdaların insan kaynaklı fekal kontaminasyonu (dışkı ile kirlenme) sonucu yayılır ve bu bölgelerde yaşayan insanlar risk altındadır.
Kimler Riskli Gruptadır?
Hastalık toplumda su kaynaklarının ve gıdaların insan kaynaklı fekal kontaminasyonu (dışkı ile kirlenme) sonucu yayılır ve bu bölgelerde yaşayan insanlar en fazla etkilenmektedir.
 Hastalık Etkeni
Hastalık Etkeni
Entamoeba histolytica, invaziv intestinal ve ekstraintestinal amibiyaza neden olabilen, özellikle tropikal ve subtropikal bölgelerde daha sık olmak üzere bütün dünyada yaygın olarak görülen bir protozoon parazittir.
Türleri
Patojen olan tek tür Entemoeba histolitica’dır.
Bulaşma yolları
Enfeksiyonun yayılmasında fekal olarak kirlenmiş su ve yiyeceklerin tüketilmesi önemli rol oynar.
Gelişmekte olan ülkelerde sık rastlanan kötü çevresel temizlik ve sağlık koşulları bulaşmada Önemli rol oynar,
Korunma Yolları
Su ve yiyeceklerin fekal kontaminasyonunun engellenmesi çok önemlidir
El yıkama alışkanlığı edinmek özellikle tuvaletten önce ve tuvaletten sonra elleri yıkamak gerekir.
Hastalık hakkında insanlar bilgilendirilmeli ve bilinçlendirilmelidir.
Tedavisi
Enfeksiyonun geliştiği yere göre kullanılabilecek çeşitli antibiyotikler mevcuttur.
 Tip 1, tip 2 ve gebelik diyabeti dışında, bazı durumlar (ilaç kullanımı, pankreas hastalıkları, infeksiyonlar, endokrin hastalıklar, vb.) da diyabete neden olabilir veya bazı nadir genetik sendromlara diyabet eşlik edebilir.
Tip 1, tip 2 ve gebelik diyabeti dışında, bazı durumlar (ilaç kullanımı, pankreas hastalıkları, infeksiyonlar, endokrin hastalıklar, vb.) da diyabete neden olabilir veya bazı nadir genetik sendromlara diyabet eşlik edebilir.
Ayrıca ailevi olarak tek gen mutasyonuna bağlı (monogenik) diyabet formları da görülebilmektedir. Genellikle nadir olarak görülen bu monogenik diyabet formları arasında; özellikle genç yaşta başladığı halde, obezite dışında tip 2 diyabet özelliklerinin çoğunu taşıyan ve ailede en az üç kuşak diyabet öyküsü olan hastalarda ‘gençlerin erişkin başlangıçlı diyabeti’ (maturity onset diabetes of the young) olabileceği unutulmamalıdır
 Klamidya enfeksiyonu “chlamydia trachomatis” adı verilen bakterinin sorumlu olduğu cinsel yolla bulaşan bir enfeksiyondur. Bu bakteri serviks, üretra ve rektumda bulunur. Nadir olmakla beraber klamidya boğaz ve göz dâhil olmak üzere vücudun diğer bölümlerini de etkileyebilir.
Klamidya enfeksiyonu “chlamydia trachomatis” adı verilen bakterinin sorumlu olduğu cinsel yolla bulaşan bir enfeksiyondur. Bu bakteri serviks, üretra ve rektumda bulunur. Nadir olmakla beraber klamidya boğaz ve göz dâhil olmak üzere vücudun diğer bölümlerini de etkileyebilir.
Klamidya gelişmiş ülkelerde cinsel yolla bulaşan enfeksiyonlar arasında en sık görülenidir.
Nasıl Bulaşır?
Klamidya cinsel yolla bulaşan bir enfeksiyondur. Hastalık kalıtsal değildir.
Belirtileri Nelerdir?
Klamidya özellikle kadınlar arasında, hiçbir belirti vermeden asemptomatik seyreder. Tedavi edilmediği takdirde klamidya, kadında infertiliteye kadar (kısırlık) giden ciddi sorunlara neden olabilir. Klamidya belirtileri, genellikle etkene maruz kaldıktan 1 ila 3 hafta sonra görülür ancak çok daha sonra da ortaya çıkabilir. Klamidya ile enfekte kadınların %70-75’ i asemptomatiktir. Erkeklerin önemli bir bölümünde hiç bir belirti olmadığı tahmin edilmektedir. Genelde belirti vermemesine rağmen bazı kadınlarda hafif sarımsı akıntı, idrar yaparken yanma, sık idrara çıkma, vajinal bölgede yanma ve kaşınma, kızarıklık, şişlik, dış genital organlarda yaralar, ilişki esnasında ağrı ve anormal kanama gibi kalmidya enfeksiyonuna özgü olmayan nonspesifik tabir edilen belirtiler görülür. Erkeklerde ise en sık bulgu penisten akıntı ve idrar yaparken olan yanmadır.
Klamidya kadınlarda; pelvik inflamatuar hastalığa (PID) neden olabilir. PID geçirmiş hastalarda ektopik gebelik (rahim dışı gebelik), erken doğum riski gibi gebelik komplikasyonlarda artış beklenebilir. Tekrarlayan PID enfeksiyonları fallop tüplerine zarar vererek doğurganlıkta azalma veya infertilite sorunlarına yol açabilir.
Klamidya servisite neden olabilir. Belirtileri arasında sarımsı bir akıntı, pelvik ağrı, bel ağrısına ve cinsel ilişki sırasında ağrı sayılabilir. Kronik servisit durumlarında ise serviksteki yoğun inflamasyon sevikal kistlerin gelişimine neden olur. Klamidya komplikasyonları kadınlarda erkeklerden daha az görülür.Klamidya enfeksiyonu olan erkeklerde epididimite, üretrite, böbrek sonrunlarına ve infertiliteye neden olabilir.
Klamidya ile enfekte bir gebeden doğum sırasında bebeğe de bulaşabilir. Bebekte opthalmia neonatorum adı verilen göz enfeksiyonu ya da zatürre olarak kendini gösterir. Doğum sırasında bakteriye maruz kalan bebeklerde rektal ve genital klamidya yaklaşık 1 yıl kadar sürebilir.
Daha önceden tedavi almamış hamile bir kadında klamidya enfeksiyonu güvenle tedavi edilebilir. Enfeksiyonun bebekte potansiyel bir göz veya akciğer enfeksiyonu oluşturmadan gebelik sırasında tedavisi mümkündür. Emziren kişilerin Klamidya olması durumunda mutlaka bu konuyu doktoruna danışması gereklidir.
Büyük çocuklarda klamidya enfeksiyonu saptandığında cinsel taciz öncelikle düşünülmelidir.
Tanısı Nasıl Konur?
Klamidya testi bir kişinin enfekte olup olmadığını kesin olarak öğrenmek için tek yoldur. Kadın hastada idrar örneği veya vajinal muayene ve vajinal akıntı örneği ile testine göre tanı konur. Erkekler içinde, ya bir idrar örneği veya penisin ucunda ya da üretra ağzından alınmış sürüntü ile tanısal test yapılabilir. Birçok laboratuvar artık sadece bir idrar örneği almak yoluyla güvenli sonuca ulaşabilmektedir
Tedavisi Nasıldır?
Enfeksiyon tanısı konduktan sonra klamidya tedavisi basit ve etkilidir. Tedavide kullanılan antibiyotik tabletler hasta tarafından düzgün ve doğru alınırsa %95 etkili olabilir kısa bir sürede şifa sağlanabilir. Eğer hasta bebek istiyorsa yani korunmuyorsa hamile olma olasılığına karşı doktorun haberdar olması önemlidir. Bunlara ek olarak hastanın son 6 ay içindeki cinsel partnerleri de sorgulanıp test edilmeli ve ihtiyaç durumunda tedaviye alınmalıdır.
Korunma Yolları Nelerdir?
Cinsel yolla bulaşan bir hastalık çeşidi olduğu için ilişki sırasında kondom kullanımı esastır. Kadınların yılda bir kere klamidya için test yaptırması önerilmektedir.
Kimler Riskli Gruptadır?
En fazla görülen cinsel yolla bulaşan hastalık olduğundan, korunmasız cinsel ilişkisi olan herkes risk altındadır.
 Hastalık Etkeni
Hastalık Etkeni
Cryptosporidiozis: Cryptosporidium isimli protozoonun neden olduğu şiddetli ishalle seyreden bir hastalıktır.
Türleri
Hastalığın ortaya çıktığı konağa, konağın seçiciliğine, enfeksiyon yerine ve parazit morfolojisine göre en az 22 tür bildirilmiş olmasına rağmen pek çok araştırmacı yaklaşık 13 türün varlığını kabul etmektedir.
Bulaşma Yolları
Enfekte olmuş insan veya hayvanların dışkılarında bulunan dış faktörlere karşı dirençli oositler çevreyi (su, toprak, bitkisel besinler vb.) kontamine eder.
Çevredeki oositlerin oral yolla alınmasıyla hastalık bulaşır.
Hastalık, kontamine olmuş içme sularından, enfekte olmuş ishali kişilerden, tuvalet sonrası kişisel hijyen şartlarına uymayan kişilerden, kontamine olmuş sebze ve meyvelerden vb. bulaşabilir.
Korunma Yolları
- Kişisel hijen uyulmalı,tuvalet sonrası temizliğe özen gösterilmelidir.
- Temiz olmayan, evsel atıkların atıldığı yüzme sulara temas edilmemeli içilmemeli.
- Sebze ve meyveleri yemeden önce iyice yıkanmalıdır.
- Damıtılmamış veya pastörize edilmemiş şişe sularını kullanmayınız. Şişe sularının sağlık kuruluşlarınca onaylanmış olanlarını tercih ediniz.
- Evsel ve hayvansal atıkların içme sularının ve gıdaların kontaminasyonu önlenmelidir.
- Hastalık hakkında insanlar bilgilendirilmeli ve bilinçlendirilmelidir
Tedavisi
Cryptosporidiosis için özel bir tedavi yoktur. Hastalarda dehidratasyon oluşursa oral sıvılara veya intravenöz sıvılara gereksinim duyulabilir.
Diyabet tanısı koymak için üç farklı test kullanılabilir: Bunlar; diyabet semptomları olan bir hastada rastgele bir zamanda ölçülen kan glukozu, açlık kan şekeri Oral Glukoz Tolerans Testinde 2. saat kan glukozu ve HbA1c (glikozillenmiş hemoglobin A1c) ölçümüdür.
Başvuran kişideki belirtiler ve bu test sonuçları doğrultusunda diyabet tanısı konulur.
Diyabetin sık görülen başlıca klinik belirtileri;
 Gonore cinsel yolla bulaşan yaygın hastalıklardan biridir. Etkeni Neisseria gonorrhoeae olup özellikle üreme sisteminin serviks (rahim ağzı), rahim, tüpler ve üretra (idrar yolları) gibi sıcak ve nemli bölgelerinde kolayca çoğalabilmektedir. Ayrıca ağız, boğaz, göz ve anüs bölgelerinde de saptanabilmektedir.
Gonore cinsel yolla bulaşan yaygın hastalıklardan biridir. Etkeni Neisseria gonorrhoeae olup özellikle üreme sisteminin serviks (rahim ağzı), rahim, tüpler ve üretra (idrar yolları) gibi sıcak ve nemli bölgelerinde kolayca çoğalabilmektedir. Ayrıca ağız, boğaz, göz ve anüs bölgelerinde de saptanabilmektedir.
Nasıl Bulaşır?
Gonore; penis, vajina, ağız ve anüs temasıyla bulaşabilmektedir. Hastalığın anal veya oral yolla da bulaşabilmesi nedeniyle homoseksüel ilişkilerde de taşınması söz konusudur. Gonore hastaları partnerleri ile birlikte tedavi edilmezse hastalık tekrar bulaşabilmektedir. Ayrıca hastalık; hamile anneden çocuğa vajinal doğum sırasında geçebilmektedir. Neisseria gonorrhoeae'nin tuvalet kağıdında 3 saat, klozet kenarında ve havluda 24 saate yakın yaşayabildiği de bildirilmiştir.
Gonore kalıtsal bir hastalık değildir.
Kimler Riskli Gruptadır?
Cinsel olarak aktif olan herkes gonore olabilir. Gonore enfeksiyonu olan kişinin partneri olanlar, korumasız cinsel teması olanlar, gonoresi olan gebelerin bebekleri risk altındaki grupları oluşturmaktadır.
Belirtileri Nelerdir?
Erkekte şüpheli cinsel temas sonrası 2-7 gün içinde akut pürülan üretral akıntı ve dizüri şikâyetleri ile üretrit gelişir.
Kadında mukopürülan servisit, anormal vajinal akıntı, cinsel ilişki sonrası kanama gibi şikâyetlerle ortaya çıkabilir, ancak tablo sıklıkla asemptomatiktir.
N.gonorrhoeae yeni doğanlarda ve nadiren yetişkinlerde konjonktivite de neden olabilir.
Tüm gonokokkal enfeksiyonların % 0.5-1’inde sistemik yayılma olasılığı vardır. Bunun sonucunda artrit, cilt lezyonları, endokardit, menenjit gelişebilir.
Kadınlar ve homoseksüel erkeklerde faringeal ve anorekral enfeksiyonlar nadir değildir.
Erkek genital bölge enfeksiyonlarının yaklaşık %10'unda hiçbir belirti gözlenmemektedir. Ancak, bazı erkeklerde semptomlar, bulaşma sonrası 2-5 gün içinde belirgin hale gelebilirken bu süre 30 günü de bulabilmektedir.
Puberte öncesi kızlarda cinsel istismara bağlı olarak vulvo vajinit gelişebilir.
Gebelikte endometrit ve salpenjite neden olabilir. Gonore peritonit sonucu infertilite ya da ektopik gebelik gibi ciddi komplikasyonlara neden olabilir. Gonore taşıyan hamile kadınlarda, doğum esnasında bebeğe bakteri bulaşabilmektedir. Bu durum bebekte; körlüğe, eklem veya kan enfeksiyonuna neden olabildiğinden enfeksiyon saptanan vakalarda tedaviye başlanarak komplikasyon riskinin azaltılması hedeflenmektedir.
Klinik Bulgular:
Erkekler: Bazı hastalarda semptom görülmemektedir.
- İdrarda yanma
- Penisten beyaz, sarı veya yeşil akıntı
- Testislerin şişmesi ve ağrıması
Kadınlar: Çoğu hastada semptom görülmemektedir.
- Vajinal akıntıda artma
- İdrarda yanma ve ağrı
- Adet dönemleri arasında kanama
- Kadın genital bölge enfeksiyonlarının yaklaşık %50'sinde belirti gözlenmemekte veya hafif seyretmektedir. Semptomların gözlendiği vakalarda bile gonore belirgin olarak teşhis edilememektedir. Gonore taşıyan kadınlarda semptomlar gözlenmese de ciddi komplikasyon (yan etki) riskleri bulunmaktadır.
- Anal bölge enfeksiyonlarında semptom gözlenmeyebilmekte ya da anal kaşıntı, ağrı, kanama ve ağrılı bağırsak hareketleri gibi belirtiler ortaya çıkabilmektedir. Ayrıca boğaz bölgesindeki enfeksiyonlarda semptom gözlenmezken bazı vakalarda ağrı olabilmektedir.
Tanısı Nasıl Konur?
Tanı amaçlı çeşitli laboratuvar testleri vardır. Enfekte olmuş bölgelerden (rahim ağzı, üretra, rektum, boğaz) sürüntü alınır ve laboratuvara gönderilir. Rahim ağzı ve idrar yollarındaki enfeksiyonlarda ilk idrar örneği yeterli olabilir. Bu bölgelerden alınan sürüntülerden hazırlanan yaymalar gram boyasıyla boyanarak mikroskop altında bakteriler aranır. Bu test yöntemi kadınlara göre erkeklerde daha iyi sonuç verir.
Tedavisi Nasıldır?
Çeşitli antibiyotikler ile gonore başarıyla tedavi edilir. Fakat ilaçlara dirençli bakteri tiplerinin ortaya çıkışıyla tedaviler güçleşmiştir. Birçok hastada gonore ile klamidya enfeksiyonu birlikte bulunur. Tedavide her ikisine yönelik antibiyotikler birlikte verilir. Gonoresi olan kişilerin diğer cinsel yolla bulaşan enfeksiyonlar yönünden de araştırılması gerekir. Verilen tedavinin sonuna kadar kullanılması önemlidir. İlaç tedavisi ile enfeksiyon sona erse de oluşan kalıcı hasarlar geçmez.
Gonoresi tedavi edilmiş kişiler enfekte kişilerle temas sonrası tekrar hastalanabilirler. Tedaviye rağmen belirtiler devam ediyorsa kişinin tekrar hekimine başvurması gerekir.
Çocuklarda gonore çeşitli antibiyotikler ile başarıyla tedavi edilir. Fakat ilaçlara dirençli bakteri tiplerinin ortaya çıkışıyla tedaviler güçleşmiştir.
Tedavi edilmeyen gonore, kadınlarda ve erkeklerde çok ciddi sağlık problemlerine yol açabilmektedir.
Kadınlarda genellikle pelvik inflamatuar hastalığa (PID) yol açmaktadır. PID; tüplere zarar veren, infertiliteye (kısırlık) veya dış gebeliğe neden olan bir hastalıktır. PID; çok hafif seyredebileceği gibi ateş ve karın ağrısı gibi ciddi semptomlara da neden olabilmektedir. PID rahim ağzından başlayarak, kadın genital organlarında enfeksiyona neden olmakta ve uzun dönemde kronik pelvik ağrıya dönüşmektedir.
Erkeklerde ise gonore epididimitise neden olmaktadır. Epididimitis; spermleri testislerden üretraya (idrar kanalı) taşıyan epididimis adı verilen organın enfeksiyonu olup tedavi edilmediğinde kısırlığa yol açabilmektedir.
Gonore kan veya eklemlere yayılabilmekte ve hayatı tehdit eden bir hastalık haline gelebilmektedir. Ayrıca gonore hastalığı, hastanın HIV ile enfekte olma olasılığını arttırmaktadır.
Korunma Yolları Nelerdir?
Cinsel yolla bulaşan hastalıklardan korunmakta en önemli unsur, korunmasız cinsel ilişkiden kaçınmaktır. Ayrıca tek eşlilik önerilmektedir.
Latex kondomlar her seferinde ve doğru olarak kullanıldığında hastalık bulaşma riskini azaltırlar.
Akıntı, idrar yaparken yanma, ağrı veya kızarıklık halinde hemen hekime başvurmalıdır.
Gonore tanı ve tedavisi olan kişinin yakın dönemde cinsel ilişkiye girdiği partnerlerinin de muayene, test ve gerekirse tedavilerinin yapılması gerekir. Böylece bu kişilerde gelişebilecek olası komplikasyonlar engellenebilir ve bunların enfeksiyonu tekrar tekrar bulaştırmaları önlenir. Hastaların tedavi sonuçlanana kadar cinsel ilişkide bulunmamaları gerekir.
Ayrıca yılda bir kez herhangi bir yakınma olmasa bile kontrole gitmek ve test yaptırmak önerilmektedir.
 Bruselloz, ülkemizde ve gelişmekte olan ülkelerde yaygın olarak görülen, ekonomik kayıplara sebep olması ve gıda güvenliğini doğrudan etkilemesi sebebiyle önemli bir halk sağlığı kabul edilen zoonotik bir hastalıktır. Özellikle İç Anadolu, Doğu ve Güneydoğu Anadolu bölgelerinde sık görülmektedir
Bruselloz, ülkemizde ve gelişmekte olan ülkelerde yaygın olarak görülen, ekonomik kayıplara sebep olması ve gıda güvenliğini doğrudan etkilemesi sebebiyle önemli bir halk sağlığı kabul edilen zoonotik bir hastalıktır. Özellikle İç Anadolu, Doğu ve Güneydoğu Anadolu bölgelerinde sık görülmektedir
Dünya da Akdeniz ülkeleri, Ortadoğu, Afrika, Orta Asya, Orta ve Güney Amerika ile Hindistan’da yaygındır.
Etkeni: Gram (-) bir bakteri olan Brusella’nın insanlarda hastalık yapan 4 tip bulunmaktadır.
B.abortus (Bovine Bruselloz): Ana konak sığırlardır.
- melitensis: Ana konak koyun ve keçidir. En ağır klinik tablo bu formda izlenir. İnsanlarda en sık görülen formu budur.
B.Suis: Ana konak domuz, yaban domuzudur. Avcılar öncelikli risk grubudur.
- Canis: Ana konak köpeklerdir. İnsanlarda nadir görülür.
Rezervuar: Sığır, koyun, keçi ve domuzdur. Hayvanlarda genellikle ürogenital sistem tutulur ve düşük, orşit, epididimit izlenir.
Bulaş Yolları:
- Hasta hayvanlara ait sütlerin çiğ veya az pişmiş olarak içilmesi,
- Çiğ kaynatılmamış veya pastörize edilmemiş sütlerden yapılan peynirlerin taze olarak yenmesi,
- Veya bu sütlerden elde edilen pastörize edilmemiş tereyağı, kaymak, krema gibi ürünlerin tüketilmesi,
- Enfekte hayvan çıktılarının (kan, idrar, düşük materyali, plasenta) yaralı, bütünlüğü bozulmuş deriyle ya da mukozayla teması,
- Solunum yolu (özellikle laboratuvar çalışanları için risk),
- Kişiden kişiye bulaş son derece nadirdir.
İnkubasyon Aralığı
Maruziyetten sonra ortalama 1-2 ay içinde belirtilerin ortaya çıkması beklense de bu süre 5 gün ile 5 ay arasında değişmektedir.
Klinik Belirti ve Bulgular
Bruselloz vücutta herhangi bir organın tutulabildiği sistematik bir hastalıktır. Başlangıç sessiz veya akut olabilir. Birkaç hafta ile bir yılı aşan sürelere uzayabilen hastalıkta başlangıç bulguları ateş, gece terlemesi, halsizlik, iştahsızlık, kas ağrısı, eklem ağrıları gibi diğer enfeksiyonlarla da karışabilecek ortak bulgulardır. Karaciğer ve dalak büyümesi, endokardit gelişebilir.
Düzgün tedavi edilmediği takdirde bulgular bir süre sonra kaybolup haftalar/aylar sonra geri dönebilir veya kronikleşerek tekrarlayan ateş, halsizlik eklem ağrıları ve spondilit yılarca sürebilir. Kronik yorgunluk, psikonevroz kronikleşme sürecinde görülebilmektedir.
Enfeksiyona maruz kaldıktan sonra belirti vermeyen (asemptomatik) vakalar da bildirilmiştir.
Tedavi:
Kesin tanısı konulduktan sonra en az 6-8 haftalık bir antibiyotik tedavisi uygulanır.
Korunma Yolları:
Esas olarak hastalığın hayvanlarda kontrolü, insan brusellozunun kontrolü için son derece önemlidir.
En etkili kişisel korunma yolu çiğ, az pişmiş sütlerin içilmemesi ve bu sütlerden yapılan peynirlerin taze olarak tüketilmemesi, tuzlu suda (salamura) en az 3 ay bekletildikten sonra yenmesidir. Yine bu sütlerden yapılan tereyağı, kaymak, krema gibi ürünlerin tüketilmemesi de önemli bir kişisel korunma yoludur.
Pastorize süt ve bu sütlerden yapılan ürünlerin kullanılması kuvvetle önerilmekle beraber; pastörize olmayan sütlerin kullanılma olasılığında en az 10 dakika kaynatıldıktan sonra tüketilmesi gerekmektedir.
Hayvancılıkla uğraşanlar (mezbahalar, kasaplar ve et işleme yerlerinde çalışanlar da dahil) hayvanla temasta eldiven, gözlük, ve uygun koruyucu kıyafet giymelidir.
İnsanlarda kullanılan bir aşısı yoktur.
Diyabet tanı kriterleri açlıkta, toklukta veya rastlantısal olarak bulunan kan şekeri düzeylerine göre yorumlanmalıdır. Kişinin 8 saat açlığı takiben bakılan kan şekeri 126 mg/dl. üzerinde ise veya Oral Glukoz Tolerans Testinin 2. saatindeki kan şekeri 200 mg/dl. üzerinde ise; polidipsi, poliüri gibi belirtilerin olduğu bireylerde herhangi bir zamanda bakılan kan şekeri 200 mg/dl’nin üzerinde ise “diyabet” olarak tanımlanır.
Tip 1 Diyabetin Belirtileri Nelerdir?
Tip 1 diyabeti olan kişilerde pankreas yeterli insülin üretemez. İnsülin eksikliği nedeniyle dolaşımdaki şeker hücre içine giremez ve enerjiye dönüştürülemez. Dolaşımdaki şekerin hücre içine girememesi kan şekerinin yükselmesine ve böbreklerden süzülerek idrarla atılmasına neden olur. Şekerin idrara geçmesi idrarla sıvı kaybına da neden olur ve bu kayıp karşılanmaz ise vücutta susuzluğa yol açar. Halsizlik ve yorgunlukla birlikte diyabetin tipik belirtileri ortaya çıkar.
Belirti ve Bulgular:
Tip 1 Diyabetin Nedenleri Nelerdir?
Tip 1 diyabet gelişiminde üç önemli risk faktörü vardır:
 Sifiliz doğru tedavi edilmediği takdirde uzun dönemde çok ciddi komplikasyonlara (istenmeyen sonuçlara) neden olan cinsel yolla bulaşan hastalıklardandır. Hastalık etkeni Treponema pallidum adı verilen bir bakteridir.
Sifiliz doğru tedavi edilmediği takdirde uzun dönemde çok ciddi komplikasyonlara (istenmeyen sonuçlara) neden olan cinsel yolla bulaşan hastalıklardandır. Hastalık etkeni Treponema pallidum adı verilen bir bakteridir.
Gelişmekte olan ülkelerde hemen her zaman yüksek insidansa sahip olmuştur. Gelişmiş ülkelerde sorun daha çok düşük sosyoekonomik çevrelerde, aktif cinsel yaşamı olan aktif gençler ve genç yetişkinler arasında belirginleşmektedir.
Nasıl Bulaşır?
Genellikle cinsel temas ile bulaşır. Daha az oranda kan transfüzyonları, öpüşmek vb. yollar ile bulaşabilir. Sifiliz kişiden kişiye bakterinin neden olduğu yaralara (şankr) direkt temas ile de bulaşır. Bu yaralar dış genital organlar, vajina, makat, rektum, ağız ve dudaklarda görülebilir. Sifiliz, enfekte anneden doğmamış bebeğine geçebilir. Hastalık kalıtsal değildir.
Kimler Riskli Gruptadır?
Korunmasız cinsel ilişki ve birden fazla cinsel eş hastalık riskini çok arttırır.
Belirtileri Nelerdir?
Bulgular cinsel ilişkiden sonraki 3 hafta içinde ortaya çıkmaya başlar. Hastalık üç evrede görülebilir.
Birinci Evre: Vücuda giren bakteri lenf ve kan yoluyla vücuda yayılır. Sifiliz ile enfekte olduktan sonra ilk bulguların ortaya çıkması arasında geçen süre 10-90 gündür (ortalama 21 gün). Birinci evrede tipik bir sifiliz yarası görülür. Şankr adı verilen kenarları belirgin, sert, yuvarlak-oval, tek, tabanı temiz, sulantılı ve ağrısız bir yara oluşur. Bazen birden fazla da olabilir. Yara etkenin vücuda giriş yerindedir. Ağrısız olduğu için kolaylıkla gözden kaçar. Çoğu hastada bu dönemde tek taraflı, deriye yapışık olmayan, ağrısız lenf bezi büyümesi de vardır. Yara 3-6 hafta devam eder ve tedavili ya da tedavisiz iyileşir. Yara kendiliğinden kaybolsa da enfeksiyonun ikinci evreye geçmemesi için tedavi şarttır.
İkinci Evre: Bakterinin tüm vücuda yayıldığı dönemdir. Şankırın çıkmasından ortalama 1-6 ay sonra ateş, baş ve boğaz ağrısı, kas-eklem ağrıları, halsizlik, iştahsızlık, kilo kaybı, bulantı kusma gibi belirtiler ortaya çıkar. İkinci evre boyunca deri döküntüleri ve/veya yaralar görülebilir.
Bu evre vücudun bir ya da birden fazla bölgesinde ortaya çıkan cilt döküntüleriyle başlar. Döküntü, birinci yara iyileştiğinde veya yara iyileştikten birkaç hafta sonra ortaya çıkabilir. Döküntüler pürüzlü, kabarık, kırmızı, kırmızımsı kahverengi benekler şeklindedir. El avuç içlerinde ve ayak tabanlarında sıktır. Genelde kaşınmaz ve bazen farkına varılamayacak kadar soluktur. Bu döküntülere benzer şekilde ağız, yutak ve genital bölge mukozasında gri-beyaz plaklar şeklinde lezyonlar da görülür.
Bu dönemdeki diğer bulgular: Bazı hastalarda sinir sistemi tutulumu, eklem, karaciğer, göz, böbrek tutulumu olabilir. Sifiliz bu evrede doğru tedavi edilmezse bir sonraki evreye ilerler.
Gizli ve Geç Evre: Gizli evre daha önce var olan bulguların kaybolmasıyla başlar. Sifiliz tedavi edilmezse herhangi bir bulgu vermeksizin yıllarca vücutta kalabilir. Tedavi görmeyen vakaların yaklaşık %15’inde, geç evre enfeksiyonun başlangıcından 10-30 yıl sonra çok daha ciddi olarak ortaya çıkabilmektedir. Hastada bu dönemde klinik bulgu olmasa da tanı testleri ile enfeksiyonun varlığı saptanabilir ve bu dönemde hasta bulaştırıcıdır.
Bu dönemdeki bulgular: Kas hareketlerinin koordinasyonunda güçlük, felç, hissizlik, körlük, ruhsal bozukluklar görülebilir.
Sifilizin geç evresinde hastalığa bağlı hasarlar görülür. Bu evredeki hasta bulaştırıcı değildir. Hastalık iç organlarda (kalp, karaciğer, beyin gibi) hasar yaparak ölüme sebebiyet verebilir. Tedavi edilmeyenlerde kalp ve damar tutulumu ve buna bağlı göğüs ağrısı ve infarktüs görülebilir.
Sifilizin her evresinde sinir sistemi tutulabilir ve bu tutulum belirtisiz olabileceği gibi şuur bozukluğu, felçler, yürüme ve denge bozukluğu, bunama, idrar kaçırma, konuşma bozukluğu gibi bulgulara neden olabilir.
Hamile sifiliz hastaları doğmamış bebeğine enfeksiyonu bulaştırabilir. Hastalık erken doğum, ölü doğum ya da düşük doğum ağırlıklı bebeğe neden olabilir. Gebelikte ve doğumda gerekli testler yapılmalı eğer test sonuçları pozitif ise acil tedaviye başlanmalıdır. Birinci veya ikinci evrede olan sifilizli anne tedavi edilmezse ölü doğum, düşük, erken doğum olabilir. Nadir birkaç vakada hiçbir anormallik görülmediği bildirilmiştir.
Annenin en bulaştırıcı olduğu dönem erken evredir Erken sifiliz evresinde bebeğe geçiş daha fazla olmaktadır. Sifilizli bir anneden etkenin fetüs dolaşımına geçişi, gebeliğin 9. haftasından itibaren başlar. Bebekte ilk 3 aydan itibaren bulgular ortaya çıkar. Etken gebeliğin 5. ayından sonra, fetüsün bütün sistemlerini sarar, fetüste konjenital sifiliz tablosuna neden olur. Karaciğer-dalak büyümesi, sarılık, kansızlık, döküntüler, lenf bezi büyümeleri, göz-kemik tutulumları, menenjit, sinir felçleri görülebilir. Bu nedenle gebeliğin 5. ayından sonraki düşüklerde ve ölü doğumlarda daima sifilizi düşünmek gerekir.Doğum esnasında annenin genital bölgesinde şankr varsa, yani anne erken sifiliz 1.döneminde ise bebeğe bulaş olabilir. O zaman bebekte edinsel sifiliz belirtileri ortaya çıkar.Geç evredeki sifiliz bulguları 2. yaştan sonra görülür. Hutchinson dişleri denilen özel diş yapısı, duyma kusuru, mental gerilik (zekâ geriliği), semer burun görülür.
Enfekte bebek hastalık bulguları olmaksızın da doğabilir. Buna rağmen acil olarak tedavi edilmez ise birkaç hafta içinde ciddi sağlık problemleri gelişebilir. Tedavi edilmemiş bebeklerde katarakt, sağırlık ve konvülziyon (nöbet geçirme) gibi sağlık sorunları ortaya çıkabilir ve ölümle sonuçlanabilir.
Kardiyovasküler ve nörolojik komplikasyonların yanı sıra ölü doğum ve doğumsal sifiliz gibi sorunlu gebelik ve hastalıklı bebek doğumlarına da yol açabilmektedir.
Tanısı Nasıl Konur?
Sifilizin bulaşmasında, enfektif özellik taşıyan şankır, plak müköz ve kondiloma lata lezyonları rol oynamaktadır. Ayrıca sifiliz, kan yoluyla da bulaşabilirse de günümüzde kanların T. pallidum antikorları yönünden kontrol edilmesi nedeniyle, bu bulaşma yolu önemini kaybetmiştir. Tanıda, karanlık alan mikroskopisinden söz edilmekle birlikte, kullanım güçlüğü ve kesin tanı koydurmaması nedeniyle, bu yöntem yaygın olarak kullanılmamaktadır. Günümüzde tanı, serolojik temele dayanan nontreponemal (RPR, VDRL) ve treponemal (FTA-ABS, TPHA) testlerle koyulmaktadır. Gebe kadınlarda bu testlerin rutin olarak yapılmasında yarar vardır.
Tedavisi Nasıldır?
Tedavide doğru antibiyotik kullanımı önemlidir ancak tedavi enfeksiyonun neden olduğu hasarları geri çeviremez. Erken evre sifiliz için kısa süreli antibiyotik tedavisi yeterli iken gizli ve geç evre sifilizli hastalarda daha uzun süreli tedaviler uygulanır.
Sifiliz geçirmiş olmak bu hastalığa karşı koruyuculuk sağlamaz. Başarılı ve doğru bir tedavi uygulansa bile tekrar bakterinin alınması ile yeniden hasta olunabilir.
Penisilin bu hastalığın her evresinde başvurulan ilk seçenektir ve genellikle hastalığı başarıyla tedavi etmektedir. Tedaviden sonra hasta, nontreponemal testler olumsuz oluncaya dek, 3-6 aylık aralıklarla izlenmelidir. Testlerin olumsuzlaşması bazen uzun zaman (birkaç yıl) alabileceğinden, bu konuda sabırlı olmak gerekir.
Eğer gebeyseniz ve sifiliz hastasıysanız doğmamış bebeğinize enfeksiyonu bulaştırabilirsiniz. Sifilis erken doğum, ölü doğum ya da düşük doğum ağırlıklı bebeğe neden olabilir. Gebelikte ve doğumda hemen testlerinizi yaptırmalısınız ve eğer test sonuçlarınız pozitif ise acil tedavi almalısınız.Geç sifilizli annede fetüsün hasar görme olasılığı azalır. Özellikle 4 yıldan sonra, tedavi edilmemiş sifilizde bile tehlike oldukça düşüktür. Uzun süre önce sifiliz geçiren, tedavi olmamış geç sifilizi olan anne gebe kalırsa sağlam bir bebek doğurabilir. Ancak bebek sağlam bile olsa sifilitik kabul edilerek tedavi edilmelidir. Enfekte bebek hastalık bulguları olmaksızın da doğabilir. Buna rağmen acil olarak tedavi edilmez ise birkaç hafta içinde ciddi sağlık problemleri gelişebilir. Tedavi edilmemiş bebeklerde katarakt, sağırlık ve konvülziyon (nöbet geçirme) gibi sağlık sorunları ortaya çıkabilir ve ölümle sonuçlanabilir.
Korunma Yolları Nelerdir?
Sifilizden korunmak için; mutlaka kondom kullanılmalı, şüpheli cinsel ilişkiden kaçınılmalı ve uzun dönemli, tek eşli cinsel ilişkiler tercih edilmelidir. Genital bölgede yara, akıntı veya kaşıntı gibi belirtiler gözlendiğinde uzman bir hekime danışılmalı ve cinsel ilişkiden kaçınılmalıdır. Sifiliz testi pozitif çıkan anne bebeğini emzirmemelidir.
Avrupa Aşı Haftası ilk olarak 2005 yılında, her çocuğun aşı ile önlenebilir hastalıklardan korunma ihtiyacının ve hak-kının olduğu konusunda toplumsal farkındalığı arttırmak amacıyla kutlanmaya başlamıştır. Bu yıl da Dünya Sağlık Örgütü (DSÖ) Avrupa Bölgesi’nde 23-29 Nisan 2023 tarihleri arasında, sağlıklı yaşamın korunmasında ve hastalıkların önlenmesinde aşılamanın önemi ve farkındalığını arttırmak için kutlanacaktır.
Bilindiği gibi, Ülkemizde 1981 yılından bu yana yürütülen Genişletilmiş Bağışıklama Programı kapsamında başarılı çalışmalar yapılmıştır. Bu program kapsamında; boğmaca, difteri, tetanoz, kızamık, kızamıkçık, kabakulak, tüberküloz, çocuk felci, hepatit B, Haemophilus influenzae tip b, konjuge pnömokok, hepatit A ve suçiçeği aşısı tüm bebeklerimize üc-retsiz olarak sağlık kuruluşlarında uygulanmaktadır. Aşılama kapsayıcılık hızlarının gittikçe yükselmesine bağlı olarak aşı ile korunulabilir hastalıkların hastalık ve ölüm hızlarında belirgin düşüşler sağlanmıştır. Örneğin poliomiyelit (çocuk felci) vakası 1998 yılından beri ülkemizde görülmemektedir. DSÖ tarafından Anne ve Yenidoğan Tetanoz Eliminasyonu Programı kapsamında yürütülen yaygın aşılama çalışmaları sonucunda 2009 yılında hastalığın ülkemizde en az düzeye indirildiği belgelenmiştir.
Ülkemizde rutin çocukluk dönemi aşılama çalışmalarına ek olarak, belirlenmiş risk gruplarında ki vatandaşlarımıza yönelik aşılama hizmetleri de verilmektedir.
DSÖ Avrupa Bölgesi, bu yıl ki kutlamalar çerçeve-sinde “Eksik Aşıların Tamamlanması”nı tema olarak belirlemiştir. Aşılama takvimimiz Bağışıklama Bilimsel Danışma Kurulu'nun (BDK) tavsiyeleri ve dünyadaki bilimsel gelişmeler takip edilerek oluşturulmakta ve güncellenmektedir.
İnsanlık tarihinde büyük salgınlara ve ölümlere yol açan pek çok hastalık günümüzde aşılamanın bir zaferi ve aşının gücü olarak artık görülmemektedir. Örneğin çiçek hastalığı 1977 yılından itibaren aşılama sayesinde tamamen yok edilmiş, hastalık etkeninin yok edilmesi üzerine 1987 yılında çiçek aşısı uygulamalarına ihtiyaç kalmadığından aşılaması tüm dünyada durdurulmuştur.
Yine çok önemli bir çocukluk çağı bulaşıcı hastalığı olan çocuk felci (poliomyelit) hastalığına karşı dünya genelinde yaygın aşılama çalışmaları yapılmış ve hastalık yok edilme aşamasına gelmiştir. 1950’li yıllarda yaklaşık her yıl 100 bin civarında çocuğun hastalanmasına ve en az %10 kadarının ömür boyu sakat kalmasına yol açan bu hastalık, aşı-lama çalışmalarının yaygınlaşması sonucu 1990’lı yılların başında 12 bin vakaya kadar gerilemiştir. 2022 yılına gelindiğinde ise, mevcut vaka sayısı 30’a inmiş ve yalnızca 2 ülkede görülmektedir. Ülkemizde son çocuk felci vakası 26 Kasım 1998 tarihinde görülmüş, 25 yıldır çocuk felci vakası tespit edilmemiştir. Ülkemizin de içinde bulunduğu Dünya Sağlık Örgütü Avrupa Bölgesi 21 Haziran 2002’de Poliodan Arındırılmış Bölge Sertifikası almıştır.
Kızamık vakalarının sayısı da, aşısı bulunmadan önceki dönemde (1960’lı yılların başı) dünyada 30 milyon, hastalığa bağlı ölümler ise yıllık 888 bin olarak tahmin edilmektedir. Aşının uygulanmaya başlaması ve bunun yaygınlaşması ile %30 oranında vaka ve ölüm sayıları azalmıştır.
Örneğin Ülkemizde, 2002 yılından bu yana yürütülmekte olan kızamık eliminasyon programı kapsamında gerçekleştirilen yoğun aşılama çalışmaları kızamık vaka sayılarında önemli bir azalma sağlamıştır. Ancak, halen dünyada kızamık virüsü dolaşımı devam etmektedir. 2009 yılından itibaren de özellikle de Doğu Avrupa’dan başlayarak Batı Avrupa ülkelerine sirayet eden büyük kızamık salgınları yaşanmış ve halen yaşanmaktadır. Bu nedenle, virüs dolaşımının devamlılığında rol oynayabilecek olan aşısız veya eksik aşılı tüm çocukların kızamık içeren aşı ile aşılanmaları son derece önemlidir. Bütün bu örnekler; aşıların hastalıklarla mücadelede etkililiklerinin çok yüksek olduğunu göstermektedir.
Bu başarının devam ettirilmesi aşılama yüzdelerinin yüksek düzeyde sürdürülmesi ile mümkündür. Aşılama hizmetlerinde kısa sürelerle de olsa bir aksama olması duyarlı bireylerin birikimiyle birlikte aşı ile önlenebilir hastalıkların salgını olasılığını ortaya çıkarabileceğinden hizmetlerin devamlılığının sağlanması büyük önem taşımaktadır.
Ebeveynler çocuklarının aşılanma durumunu takip etme-li, aşı zamanı geldiğinde aile hekimleriyle iletişime geçerek aşı uygulama zamanı ve konusunda bilgi almalıdırlar. Ülkemizde yaşanabilecek salgınların insan bedeninde yaratabileceği tahribatın önlenmesinde çocuklarımız ve bizler için bir şans olan aşıları yaptırmanın vatandaşlarımızca benimsenme-si önemlidir.
Aşı ile önlenebilir hastalıklardan korunmak her bireyin ihtiyacı ve hakkıdır. Aşı Haftası vesilesiyle, çocuklarını aşıla-tarak hem onları, hem de aşılanamayan çocukların korunmasını sağlayan anne ve babalara, aşılama çalışmalarını destekleyen siz değerli basın mensuplarına ve sağlık çalışanlarımıza teşekkür ederiz.
 DİYABETLİ BİREYLER İÇİN ÖNEMLİ MESAJLAR
DİYABETLİ BİREYLER İÇİN ÖNEMLİ MESAJLAR
- Diyabet yaşam boyu süren bir hastalık olduğu için diyabetlilerin düzenli olarak mümkünse aynı merkezde takip edilmesi çok önemlidir. Düzenli kontrollerin önemi konusunda hasta bilgilendirilmelidir.
- Diyabetli birey hastalığa uyum sürecinde psikiyatri uzmanı veya psikoloğa gereksinim duyabilir.
- Diyabetli bireyin kilo kontrolü, kan basıncı ve kan şekeri takibi diyabet yönetiminde önemli izleme kriterleridir.
- Diyabetli birey hastalık durumlarında yapacağı basit ama önemli bazı uygulamaları, ağız ve diş sağlığı, cilt bakımı, ayak bakımı konularında temel öz bakım becerilerini öğrenmelidir.
- Önerilen aşıları yaptırmalıdır.
- Sigara ve alkol tüketmemeye dikkat etmelidir.
- Diyabetli bireyler gerekli önlemleri alır ve kontrollerini yaptırırlarsa seyahat etmelerinde hiçbir engel yoktur.
- Sosyal haklarının farkında olmalıdır.
- Tamamlayıcı alternatif tedavileri kendi başına kullanmamalıdır.
Diyabette Evde Şeker ve Keton Takibi
Diyabetli bireyin evde kendi kendine kan şekeri düzeylerini ölçmesi, ani kan şekeri düşmeleri ve yükselmelerinin.erken saptanması ve gerekli önlemlerin alınması açısından önemlidir
Kapiller Kan Şekeri Ölçümü
Kendi kendine kan şekeri ölçümü, şeker ölçüm cihazı ve ölçüm çubukları ile sağlanır. Her cihazın kendine özel ölçüm çubuğu ve kullanım talimatı vardır. Bu nedenle diyabetli birey ölçüm cihazını doğru kullanmayı ve düzenli bakımını nasıl yapacağını bilmelidir
Cilt Bakımı
Diyabetli bireye cilt bakımı konusunda aşağıdaki bilgiler verilmelidir.
- Mümkünse her gün, en azından haftada 2-3 kez ılık su ve pH’sı cilt yapısına uygun (pH 5.5) sabun kullanarak banyo yapılmalı,
- Banyo sırasında tahriş edici uygulamalardan (kese kullanımı vb) kaçınılmalı,
- Banyodan sonra cilt nemli iken nemlendirici losyon kullanılmalı,
- Vücuttaki istenmeyen tüylerin temizliğinde yaralanmaya yol açabilecek yöntemlerden kaçınılmalı (jilet ve ağda kullanmamak, tüy dökücü kremleri tercih etmek), epilasyon, dövme yaptırma konusunda mutlaka doktora danışılmalı,
- Diyabetlilerin saç boyama vb. uygulamalar konusunda diyabeti olmayanlardan farklı olmadığı belirtilmelidir.
- Ciltte kesik- çizik oluşmaması için kesici aletleri kullanırken dikkatli olunmalı, gerekirse eldiven kullanılmalı,
- Cilt doğrudan güneş ışığına maruz bırakılmamalı, güneş ışınlarından (UV) koruma faktörü yüksek güneş ürünleri kullanılmalı,
- Perine bölgesi temiz ve kuru tutulmalı, pamuklu iç çamaşırı kullanılmalı ve iç çamaşırı her gün değiştirilmeli,
- Ciltte yaralanma veya çizik oluşmuşsa ılık sabunlu su ile yıkamalı ve steril–temiz malzeme ile kapatılmalı,
- Yaralanma ciddi ise hemen sağlık kuruluşuna başvurulmalı, eğer yara ya da sıyrık bir gün içinde iyileşme belirtisi göstermezse, yarada ağrı, kızarıklık gibi infeksiyon belirtileri varsa sağlık kuruluşuna başvurulmalıdır,
Ayak Bakımı Konusunda Öneriler
Diyabetlilerin uymaları beklenen ayak bakımının aşamaları şu şekildedir:
- Ayaklarınızı her gün ılık su ile yıkayıp kurulayınız.
- Parmak aralarını özellikle kurulayınız. Unutmayın ki ıslak kaldığında parmak aralarında kolayca mantar infeksiyonu gelişecektir.
- Ayaklarınızı yıkayacağınız suyun sıcaklığını dirseğinizle kontrol ediniz. Aşırı sıcaklık cildinizde kolayca yanıklara neden olabilir. Özellikle his kusuru olan diyabetliler bu konuya daha çok özen göstermelidir.
- Ayaklarınızı nemlendirici bir krem ile nemlendiriniz. Ancak bunu parmak aralarınızauygulamayınız.
- Ayaklarınızın muayenesini günlük olarak yapınız. Muayenede ayak sırtını, parmak aralarını ve ayak tabanını görmelisiniz. Gerekirse ayak tabanını görmek için ayna da kullanabilirsiniz. Görme sorununuz varsa bir yakınızdan bu konuda yardım
- Muayene sırasında morluk, kızarıklık, siyahlık, şişlik, kanama, akıntı, kabarcık, gibi olağan dışı bir durumla karşılaştığınızda hemen doktorunuza/Diyabet hemşirenize haber
- Fark ettiğiniz nasırlar için nasır ilacı, nasır bantları vb. kullanmayınız. Nasırlarınızı hiçbir koşulda kendiniz kesmeye çalışmayınız.
- Ayaklarınıza ponza taşı kullanmayın. Bu konudaki yakınmalarınıza bir uzmandan destek
- Tırnaklarınızı banyodan sonra yumuşakken kesmeye çalışın.Tırnaklar düz kenarlı olarak kesilmelidir. Derin kesmekten kaçınmaya çalışınız. Görme sorununuz varsa bir yakınınızdan tırnaklarınızı kesmesini
- Ayaklarınız üşüyor ise ısı kaynaklarına (soba, kalorifer, ısıtıcı vb.) yaklaştırmayınız. Isınmak için ısıtıcılar yerine kalın çorap, patik vb. kullanınız.
- Yere ayakkabısız veya terliksiz basmayınız. Kumsalda yürürken mutlaka uygun terlik kullanınız, denize girerken deniz ayakkabısı kullanınız. Parmak arası terlik kullanmayınız, arkası kapalı yumuşak terlikleri tercih ediniz.
- Ayakkabınızın taban genişliği ile ayak tabanınız aynı genişlikte olmalıdır. Ayakkkabınızın derinliği ekstradan 1 cm fazla ve burun kısmı geniş olmalıdır. Ayakkabılarınızı öğlen saatlerinde satın alınız. Bu konuda amaca uygun diyabet ayakkabılarının satışı da yapılmaktadır. Ayakkabılarınız çok uzun ve çok ince topuklu ya da topuksuz olmamalıdır.
- Ayakkabılarınızı giymeden önce silkeleyiniz. Tabanlığını, astarını elinizle kontrol ediniz. Kıvrılmış veya bozulmuş ise değiştiriniz.
- Yeni aldığınız ayakkabıyı önce evde aralıklarla deneyiniz. Ayaklarınızda şekil bozukluğu varsa ayağınıza uygun özel ayakkabı yaptırınız.
- Sentetik çoraplar yerine pamuklu veya yünlü, burunları dikişsiz, bilek kısımları sıkı olmayan ve mümkünse açık renk çorapları tercih ediniz. Çoraplarınızı günlük olarak değiştiriniz.
- Çorabınız kalın ise ayakkabınızı bağcıklı ve geniş tercih Gerektiğinde bağcıklarını gevşetebilmelisiniz.
- Ayakkabılarınızın altı dışarıdan yabancı madde batmalarını engelleyebilecek malzemeden olmalıdır.
Ağız-Diş Sağlığı Konusunda Öneriler
- Dişler, günde en az 2 kez ve 3 dk’dan az olmamak şartı ile yumuşak bir diş fırçası ile tekniğine uygun fırçalanmalı,
- Dişler fırçalandıktan sonra günde bir kez tekniğine uygun diş ipi kullanılarak diş araları temizlenmeli,
- Diş fırçası 3 ayda bir değiştirilmeli,
- Her 6 ayda bir diş doktoruna gidilerek kontrol yaptırılmalı,
- Diş doktoruna gitmeden önce mutlaka kan şekeri kontrolü yapılmalı,
- İnsülin kullanılıyorsa diş tedavisinden önce dozunda ve zamanında yapılmalı, doz atlanmamalıdır.
Cinsel Yaşam
Kişinin yaşam kalitesinin en önemli bileşenlerinden biri cinsel yaşamdır. Diyabetli birey cinsel yaşamında diyabete bağlı meydana gelebilecek cinsel sorunlar konusunda bilgilendirilmelidir. Cinsel işlevler bireysel olarak sorgulanmalı, bu konu izlem sürecinin bir parçası olmalı, sürekli ve iyi bir metabolik kontrolün cinsel işlev bozukluğunu engelleyebileceği vurgulanmalıdır. Diyabetli bireylerin, cinsel yolla bulaşan hastalıklar ve genito- üriner sistem infeksiyonlarına daha yatkın olması nedeni ile güvenli cinsel davranış (kondom kullanımı) ve (genital) hijyen (uygun taharetlenme-önden arkaya doğru yıkama, makata, büyük tuvaletimizi yaptığımız yere değen elin ön bölgelere değdirilmemesi, tuvalet kağıdı ile kurulama, pamuklu iç çamaşırı kullanma, her gün iç çamaşırı değiştirme, adet döneminde tek kullanımlık ped kullanma ve 3-4 saat aralıkla ped değiştirme) kurallarına uyma konusunda bilgilendirilmelidir. Doğurganlık döneminde olan tip 1 ve tip 2 diyabetli kadınlar cinsel aktif ise ve gebelik istemiyorlarsa güvenli bir doğum kontrol yöntemi kullanmalıdır. Gebelik planlayan kadınlarda kan şekeri kontrolu önemlidir. Gebelik öncesi1ctedavi değişikliği gerekebileceğinden (ilaçların bebeğe/fetüse olası etkileri) diyabetli1cmutlaka doktoru ile görüşmelidir. Ayrıca, gebelikten 3 ay öncesi gebelik başlangıcından sonra en az 12 hafta süreyle Folik Asit 0.4 mg/gün verilmelidir.
Aşılama
Diyabetli bireylerde, ulusal aşı takvimi kapsamındaki aşılara ek olarak aşağıdaki belirtilen durumlarda gerekli olan aşı yapılmalıdır.
- Altı aydan büyük kişilere her yıl grip aşısı (Ekim-Kasım aylarında),
- Çocukluk çağı aşıları içinde pnömokok aşısı yapılmamışsa tüm diyabetlilere pnömokok aşısı önerilir.
- 10 yılda bir tetanoz aşısı tekrarlanmalıdır.
- Ayrıca 60 yaşından genç ve 60 yaş üstü riskli diyabetli bireylere hepatitis-B virusuna karşı aşı yaptırılması da önerilmektedir.
- Seyahat edilecek ülke koşullarına göre gerekli aşılar ile ilgili bilgi uygun kurumlardan alınmalıdır.
Diyabetli bireylerde aşılama hizmetleri aile hekimleri tarafından ücretsiz sunulmaktadır.
Diyabetlilerde Sigara Kullanımı
Hem büyük hem de küçük damar hasarını hızlandırdığı için kesinlikle yasaktır. Sigara kullanan bireyler Sağlık Bakanlığı’nın yürüttüğü ‘Sigarayı Bıraktırma’ programına yönlendirilmelidir. Bırakmış olan bireylerin tekrar başlamaması için eğitimler sürdürülmelidir. Diyabetli bireylerin alkol kullanmaları önerilmez. Alkol alımı kan şekeri kontrolünü bozar, hipoglisemiye ve kan yağları yüksekliğine neden olabilir. Koma, akut kalp-damar olaylar ve karaciğer yağlanması gibi sağlık sorunlarına yol açabilir.
Fiziksel Aktivite
Fiziksel aktivitenin süresine ve şiddetine göre değişiklikler yapılmalı ve insülin dozları, ara öğünler tekrardan ayarlanmalıdır. Bir seferde 45-60 dakikalık fiziksel aktiviteler tercih edilmelidir. Aktivite türüne göre insülin yapılan bölgelerde değişiklikler yapılmalıdır. Örneğin futbol oynayan bir sporcuda insülin bölgesi olarak bacaklar tercih edilmemelidir. Egzersiz öncesinde mutlaka kan şekeri ölçülmeli ve duruma göre hipoglisemi veya hiperglisemi riski azaltılmalıdır. Fiziksel aktivite için en ideal zaman öğünlerden 1-2 saat sonrasıdır. Spor sırasında uygun kıyafet, çorap ve ayakkabı seçimi yapılmalıdır.
Diyabette Bakım ve Psikolojik Destek
Diyabet tanısı herkes için fiziksel olduğu kadar psikolojik olarak da zorlayıcı bir süreçtir. Tanı dönemi akla pek çok soru getirebilir ve pek çok olumsuz duygu uyandırabilir. Yaşanabilecek olası duygular şok, korku, kaygı, öfke ve üzüntüdür. Diyabet tanısı almış birey her ne kadar ailesinden ve çevresinden diyabetle ilgili bilgi sahibi olsa bile, kendisinin de bir gün diyabetli olacağı düşüncesine hazırlıklı olması mümkün değildir. Bu nedenle şok, ilk verilen tepkilerdendir. Kişiyi belirsiz ve zorlayıcı bir geleceğin beklediği düşüncesi korku ve kaygı duyguları uyandırabilir. Bu durumun, kişiyi yapmak istediklerinden alıkoyacağı düşüncesi ya da öncesinde yeterince önlem alamadığı düşüncesi öfke duygusu ile bağlantılı düşüncelerdir. Üzüntü ise kişinin hayatındaki değişiklikler nedeniyle vazgeçmek zorunda kaldıkları, yani kayıplarına verdiği tepkidir. Bu duyguların tanı döneminde yaşanması doğaldır. Kişinin diyabeti kendisi ile birlikte yaşayacağı bir durum olarak görüp uyum sağlaması bu olumsuz duyguların zamanla azalmasını sağlar. Ancak, bu duygular çok şiddetli, aşırı yoğun, sıklıkla ve uygun olmayan koşullarda ortaya çıkıyorsa dikkat edilmesi gerekir. Kişinin kendisinin, ailesinin ya da tedavi ekibinin bu duyguların aşırı yaşandığını fark etmesi ve gerekli noktalarda psikolojik destek almaya yönlendirmesi gerekir. Bu duygularla baş etmede yardımcı olabilecek etmenler aile ve çevre desteği, duygu paylaşımı, tedavi ekibine güven, kişinin tedaviyle ve günlük hayatta yapılması gerekenlerle ilgili bilgi edinip uygulama becerisi geliştirmesi, diyabetle yaşamaya uyum sağlamış diğer kişilerle iletişim kurmak, kişinin kendisini ödüllendirebilmesi ve olumlu düşünmek, yani bu durumu baş edilebilir bir durum olarak görmek önemlidir. Tedavinin sürekliliği, zaman içinde yeni gereksinimler olabileceği ve bunların da uyum sürecinin bir parçası olduğu da vurgulanmalıdır.
Yolculuk
Bireyler ev dışında veya yolculuklarda, yanlarında taşımak üzere bir ‘Diyabetli Kimlik Kartı’ bulundurmaları ve yolculuk öncesinde yolculuk süresine göre bir ‘Diyabet Çantası’ hazırlaması gerekliliği konusunda teşvik edilmelidir. Seyahat çantası hazırlarken çantasında insülin kullanıyorlar ise yedeği de olacak şekilde; insülin flakon ya da kartuşları; insülin kalemi ve kalem uçları enjektör; insülin için soğutucu; OAD grubu ilaç kullanıyor ise seyahat boyunca yetecek miktarda yedek hap alması; kan şekeri ölçüm cihazı; yeteri miktarda parmak ucu delicisi (lanset) ve kan şekeri ölçüm çubukları ile ek pil bulunacağı anlatılmalıdır. Hipoglisemiyi önlemek amacıyla ara öğün bulundurulması, hipoglisemi gelişmesi halinde kullanmak üzere meyve suyu, kesme şeker veya şeker tabletlerin yeterli miktarda seyahat çantasında yer alması gerekliliği anlatılmalıdır. Bavullarının kaybolma ihtimalini göz önünde bulundurarak diyabet çantası mutlaka yanında bulundurmalıdır.
Uzun süreli seyahatlerin öncesinde seyahat planına göre (kalkış saati, yolculuk süresi, yemek saati, sunulan yemekler ve varış saati) gereken tedavi değişiklikleri öğrenilmelidir. Gidilen bölgeye göre saat farklılığı olacak ise bu durum doktoru ile paylaşılmalıdır. Uzun süreli seyahatlerde rahat bir ayakkabı tercih etmeli, dolaşıma yardımcı olmak için ayaklardan başlayarak pompalama egzersizleri, bacaklara germe egzersizleri yapılmalıdır. Yine baş boyun ve sırta yönelik postür egzersizleri yapılmalıdır. Saat başı veya iki saatte bir kalkılıp koridorlarda yürüyüş yapılmalıdır.
Davetler, doğum günleri, düğünler, ev toplantıları, ev dışında yemek gibi özel günlerde: İlaç/insülin uygulamalarında değişiklik yapılması gerekliliği unutulmamalıdır. Böyle zamanlarda en sağlıklı olanları tercih etmeleri sağlanmalı, menü içeriğine göre yanında yiyecek/içecek bulundurması önerilmelidir.
Araç kullanan diyabetlilerin hipoglisemi riskine karşı aracında (torpido gözü, çanta) ara öğün için uygun yiyecekler bulundurmaları gerekir. Hipoglisemi durumunda aracını derhal güvenli bir noktada durdurarak hipoglisemiyi önerilen şekilde tedavi etmesi önemle vurgulanmalıdır.
Öğrenci olan diyabetlilerin insülin uygulamalarını ve öğün saatlerini aksatmamaları, öğretmenlerini/öğretim üyelerini diyabeti ile ilgili bilgilendirmeleri, uzun süreli sınavlarda (ÖSYM sınavları gibi) yanlarında kullanılan ilaç, insülin pompası, kan şekeri ölçüm cihazı, şeker ve ÖSYM kitapçığında belirttiği gibi diyabetli raporlarını sınavda hazır bulundurmaları gerektiği konusunda bilgilendirilmelidir.
Çalışma yaşamı; uzun süreli oturarak iş yapan diyabetli kişiler için kas iskelet sistemi ayıca desteklenmeli, doğru vücut pozisyonu öğretilmeli ve çalışma ortamları vücut mekaniğine uygun olarak düzenlenmelidir. Duruş (postür) ve germe egzersizleri, ayak ve bacaklara yönelik pompalama egzersizlerine mutlaka yer verilmeli, saat başı ayağa kalkarak dolaşmaları tavsiye edilmelidir.
İş bulma konusunda ve iş yerinde güvenli çalışabilme koşulları konusunda diyabetli bireyin olumsuz önyargısı kırılmalıdır. İş yerinde verimli çalışabilmesi için diyabetine uygun bakım olanaklarının sağlanması, çalışma saatlerine göre ilaç (insülin uygulama) ve tıbbi beslenme tedavilerini (tıbbi beslenme tedavisine uygun ana ve ara öğün) sürdürmede yardımcı olması için işverenlerini diyabetle ilgili bilgilendirmelidir. İş başvurusunda bulunurken işe uygunluğu açısından diyabetinden kaynaklanan tereddütleri, iş yükü, çalışma saatleri (vardiya, vb.) konusunda iş yeri doktorunu bilgilendirmelidir.
Diyabetlilerin Sosyal Hakları
Diyabetliler bu konuda bilgi sahibi olmalıdır. 18 yaş altı tip 1 diyabetliler, diyabetli gebeler, diyabetli diyaliz hastaları ve organ nakli (transplantasyon) geçirmiş diyabetliler için raporlarında doktorun belirttiği sayıda; insülin kullanan tip 2 diyabetliler, 18 yaş üstü tip 1 diyabetliler günde en çok 5 adet; oral antidiyabetik kullanan tip 2 diyabetlilerde ise 6 ayda 100 adet kan şekeri ölçüm çubuğu alma hakkına sahiptir. Tip 1 diyabetliler askerlikten muaftır. Komplikasyon gelişmemiş diyabetliler isterlerse %30 engelli raporu alma hakkına sahiptir.
Dini Uygulamalar
Diyabetlilerin seyahatlerde uyması gereken genel kurallar Hac için de geçerlidir. Yaşlı ve komplikasyonları olan diyabetlilerin Hac’ca gitmeden önce durumlarını kendilerini izleyen doktor ile görüşmeleri ve önerilen aşılamaları yaptırmaları sağlanmalıdır. Tüm diyabetliler Hac görevi sırasında kan şekeri ölçümü sıklığını artırmalıdır. Sıcak ortamlarda bulunmak insülin kullanan diyabetlilerde beklenmedik hipoglisemilere yol açacağından hastaların yanlarında şeker, meyve suyu, vb. bulundurmaları sağlanmalıdır. Sıvı alımı artırılmalı, direkt güneş ışınlarına maruz kalmaktan sakınılmalıdır. Hac görevi esnasında fiziksel aktivite artacağı için hipoglisemi riskine karşı uyarılmaları, gerekirse tedavi ve doz ayarlamaları yapılmalıdır. Kalabalık ortamda yapılan toplu ibadetler, sırasında uygun ayakkabı giyilmesi sağlanmalı, yaralanma (travma) ve bulaşıcı hastalık riskini artırabileceği dikkate alınarak gerekli önlemler alınmalıdır.
Tüm diyabetli bireylerde uzun süre aç kalınması, metabolik kontrolü bozabilmektedir. Oruç ile ilgili olarak diyabetlilerin mutlaka izlemi yapan doktoru ile görüşmesi gerekir.
Günümüzde alternatif yöntemlerin kullanımı da hastalar tarafından gündeme getirilebilmektedir. Bilinen alternatif yöntemler çok sayıdadır (fitoterapi-bitkilerle tedavi, gıda katkıları, akupunktur, ozonterapi vb) ve uygulama şekilleri farklıdır. Her bir tipinin olası yararları olsa da farklı risk ve zararları bulunmaktadır. Doktora danışılmadan kullanılan alternatif yöntemlerin olumsuz sonuçları hakkında bireyleri bilgilendirmek gerekir. Bu yöntemlerin hastanın mevcut tedavi planının yerine geçmeyeceği, sadece doktorunun uygun göreceği durumlarda destek olarak kullanılabileceği unutulmamalıdır.
Hastalık
- Doktora danışılmadan ilaç kullanılmamalıdır.
- İnsülin kullanımına ara verilmemelidir.
- Bol bol sıvı alınmalıdır.
- İstirahat edilmelidir.
- İştahsızlık varsa beslenme programı yeniden düzenlenmelidir.
- Kan şekeri takibi, gerekiyorsa keton ölçümü yapılmalıdır.
Askerlik
Ülkemizde tip1 diyabetliler askerlikten muaftır.
Meslek Seçimi
Ülkemizde meslek seçimine yönelik özel bir kısıtlama olmamakla birlikte kurumların belirlediği şartlar mevcuttur.
 HIV (Human Immmunodeficiency Virus), Türkçe’de İnsan Bağışıklık Yetmezliği Virüsü olarak adlandırılan bir hastalık etkenidir. Virüs insan bağışıklık hücrelerine nüfuz ederek bağışıklık sistemini zayıflatır ve fırsatçı enfeksiyonların görülmesine neden olur.
HIV (Human Immmunodeficiency Virus), Türkçe’de İnsan Bağışıklık Yetmezliği Virüsü olarak adlandırılan bir hastalık etkenidir. Virüs insan bağışıklık hücrelerine nüfuz ederek bağışıklık sistemini zayıflatır ve fırsatçı enfeksiyonların görülmesine neden olur.
HIV Pozitif ne demektir?
HIV + (pozitif) olmak, kişinin vücudunda İnsan Bağışıklık Yetmezliği Virüsü’nün bulunması demektir. HIV’in bağışıklık sisteminin zayıflaması ve fırsatçı enfeksiyonlara açık hale gelmesiyle karakterize bir kronik enfeksiyondur. Kişi hiç bir hastalık belirtisi olmaksızın uzun yıllar yaşamına devam edebilir.
AIDS ne demektir?
AIDS (Acquired Immune Deficiency Syndrome) HIV tarafından oluşturulan, Türkçe'de "Edinsel Bağışıklık Yetmezliği Sendromu" olarak adlandırılan bir hastalıklar tablosudur. Bağışıklık hücrelerinin yüksek düzeyde tahribatı sonucu fırsatçı enfeksiyonların ilerleyerek ciddi hastalık tabloları oluşturması durumudur. Yetersiz bağışıklık sistemi durumlarında ortaya çıkan bakteriyel, viral, mantarlara bağlı ya da protozoal enfeksiyonlara fırsatçı enfeksiyonlar adı verilmektedir. Erken tanı ve gelişen tedavi koşulları ile HIV pozitif kişiler AIDS dönemine geçmeden uzun yıllar yaşayabilmektedir.
Bulaşma Yolları Nelerdir?
İnsan immün yetmezlik virüsü, HIV,
- HIV pozitif kişi ile korunmasız (kondom kullanılmadan) yapılan her türlü (oral, vajinal, anal) cinsel ilişki ile,
- Ortak kullanılan ve HIV enfekte enjektör veya steril edilmemiş cerrahi malzemelerle
- Enfekte kan ve kan ürünleriyle (Ülkemizde 1987 yılından itibaren, her kan ve kan ürününe gerekli testler yapıldıktan sonra hastaya verilmektedir.),
- HIV pozitif anneden bebeğe gebelik döneminde, doğum sırasında ya da doğum sonrasında emzirme ile bulaşabilmektedir.
Riskli Gruplar Kimlerden Oluşur?
Bulaş yolları değerlendirildiğinde:
- HIV pozitif kişinin partneri olanlar,
- Korumasız cinsel ilişkiye girenler,
- Riskli temas öyküsü bulunan kişiler,
- Damar içi madde bağımlılığı ve ortak enjektör kullanımı olanlar,
- HIV pozitif gebelerin bebekleri risk altındaki grupları oluşturmaktadır.
HIV’in Bulaşmadığı Durumlar Nelerdir?
Dokunmak, tokalaşmak ve sarılmakla, gözyaşı, ter ve tükürükle, aynı yerde oturmak ve aynı havayı solumakla, aynı havuzu, tuvaleti saunayı ve duşu paylaşmakla, giysilerin ortak kullanılması ile tabak, çatal, kaşık bıçak ve bardak paylaşmakla, telefon kulaklığı ve kapı tokmağı ile sivrisinek, böcek sokması ve hayvan ısırması ile HIV bulaşmamaktadır.
HIV/AIDS Enfeksiyonunun Tanı Yöntemleri Nelerdir?
HIV/AIDS enfeksiyonun tanısı hastalığa özgü laboratuvar testleri ile konulmaktadır.
HIV enfeksiyonunun seyri nasıldır?
Enfeksiyon belli evrelerle seyretmektedir. Virüs vücuda alındıktan 1-6 hafta içerisindeki ilk çoğalma döneminde HIV enfeksiyonuna özgü olmayan ve değişken belirtiler gösteren akut enfeksiyona neden olmaktadır.
6-12 hafta içerisinde HIV'e karşı antikorlar gelişmektedir. Antikorlar hastalığın teşhisi açısından önem taşımaktadır. Antikorlar gelişene kadar geçen sürede, kanda virüs mevcuttur ve hasta bulaştırıcıdır.
Kişide hiçbir belirti ve bulgunun olmadığı 6-13 yıl (ortalama 8-10 yıl) süren Asemptomatik dönemde bulgu yoktur ancak kişi bulaştırıcıdır.
Hastaların ilk kez doktora başvurmalarına neden olan belirtiler Erken Semptomatik Dönemde ortaya çıkar. Bu dönemde HIV enfeksiyonuna özgü testler yapılarak tedaviye başlanmaktadır.
HIV enfeksiyonun son basamağı AIDS dönemidir. Bu dönemde bağışıklık eksikliği iyice belirgin bir hale gelir, fırsatçı enfeksiyonlar veya bazı özel tür kanserler ortaya çıkabilir. Özellikle bu dönemde fırsatçı enfeksiyonların tanısı, tedavisi ve önleyici tedavi önemlidir.
İleri evreye gelmiş hastalarda, tedaviye rağmen ortalama 2 yıl içerisinde yeni bir AIDS göstergesi hastalığın ortaya çıkışı engellenememektedir.
HIV’in Tedavisi Nasıldır?
HIV enfeksiyonunda virüsü ortadan kaldıran bir tedavi henüz yoktur ancak virüsün çoğalmasını kontrol eden ilaçlar vardır. Bu ilaçlar, hastalığın kesin tedavisini sağlamamakla birlikte virüsün vücutta çoğalmasını kontrol altına alarak bağışıklık sisteminin zayıflamasını önlemekte ve AIDS tablosunun ortaya çıkışını engellemektedir.
Düzenli Takip ve Tedavi Neden Önemlidir?
Tedaviye erken dönemde başlanması, düzenli takip ve tedavi ile bulaşın engellenmesi, kişinin yaşam süresinin uzaması, yaşam kalitesinin artması, HIV ile ilişkili hastalık ve ölümlerin azaltılması sağlanabilmektedir. Ayrıca doğumdan önce anneye ve doğum sonrası bebeğe uygulanan koruyucu tedavi ile anneden bebeğe HIV bulaş büyük ölçüde önlenebilmektedir.
HIV/AIDS enfeksiyonundan Korunma yolları nelerdir?
HIV enfeksiyonu önlenebilir bir hastalıktır. Korunma önlemleri tedaviden çok daha etkili ve ucuzdur.
Cinsel yolla bulaştan korunma için;
- Güvensiz ve korunmasız cinsel temastan kaçınılması,
- Tek eşlilik,
- Cinsel ilişki sırasında kondom kullanılması gerekmektedir.
Kan yolu ile bulaştan korunma için
- Taraması yapılmış HIV(-) kan ve kan ürünlerinin kullanılması,
(Kan ve kan ürünleri ile olan bulaşmaya karşı korunma amacı ile 1987 yılından beri ülkemizde kan ve kan ürünleri HIV yönünden test edilmektedir. Organ ve doku nakilleri öncesinde gerekli testlerin yapılması HIV geçiş riskini en aza indirmektedir.)
- Tek kullanımlık steril enjektör ve cerrahi malzemelerin kullanılması,
- Ortak enjektör kullanımından kaçınılması gerekmektedir.
HIV (+) gebeden bebeğe bulaşın önlenmesi için,
- Uygun tedavi ve takibinin yapılması, doğumun sezaryan şeklinde planlanması,
- Doğumdan önce anneye ve doğum sonrasında bebeğe ilaç tedavisi başlanması,
- Annenin bebeğini emzirmemesi gerekmektedir.
4207 Sayılı Kanun kapsamında kamuya açık olan kapalı alanlarda sigara içilmesinin önlenmesi ve kanun hükümlerinin başarıyla uygulanabilmesi açısından ekiplerimizce yapılan denetimlerin yanı sıra toplum olarak konuya duyarlılığımız kendimiz ve sevdiklerimizin sağlığı için son derece önemlidir.
Kanunla yasaklanmış alanlarda sigara içilmesi halinde;
1-Alo 184 SABİM Hattını arayarak bildirimde bulunabilirsiniz.
Hattı aradığınızda;
- Açılış anonsu sonrası “2” tuşuna bastığınızda, ihlal bildiriminiz veya şikayetiniz için çağrı merkezine yönlendirilirsiniz.
- Bu merkezdeki görevlilere yapacağınız bildirimler on-line sistem üzerinden değerlendirilir.
- İhlalin olduğu adrese en yakın denetim ekibi, merkez tarafından bildirilen adrese yönlendirilir.
- İhbarı alan ekip ivedilikle verilen adrese gider. İhlalin olup olmadığını teyit eder.
- İhlal tespit edilirse bunun görüntülü kaydı tablet bilgisayarlar aracılığıyla alınır. Sistem aracılığıyla bu görüntüler raporlanır ve merkeze gönderilir.
2-YEŞİL DEDEKTÖR kullanarak bildirim yapabilirsiniz.
Telefon ile yapılan ihbar sürecinde işletmede yaşanabilecek olumsuzlukları ortadan kaldırarak daha kolay ve hızlı bir şekilde ihbarda bulunabilmelerini sağlamak amaçlarıyla, ihlal bildiriminin akıllı telefonlar aracılığıyla yapıldığı ve Dumansız Hava Sahası Denetim Sistemi ile entegre çalışan Yeşil Dedektör Mobil Uygulaması Türkiye Yeşilay Cemiyeti ile işbirliğinde geliştirilmiştir.
Akıllı telefon veya tablete ücretsiz olarak ‘’Yeşil Dedektör ‘’uygulaması indirilebilmektedir.
- Uygulama üzerinden konum ve mekân seçilerek ihlal bildirimi yapılabilmektedir.
- On-line adres bulunamadığı taktirde sistem ihbarı yapacak kişi tarafından ihbar edilecek adresin yazılarak bildirim yapılmasına izin vermektedir.
- İhbarda bulunulan adres Sağlık Bakanlığı saha denetim ekiplerine on-line olarak ulaşmaktadır.
- Saha denetim ekiplerince ihlal bildirimi yapılan mekânı denetleyerek gerekli işlemleri yapmaktadır.
- Uygulama üzerinden gerçekleştirilen ihbarların süreçleri takip edilebilmektedir.
Sizin ve sevdiklerinizin TEMİZ HAVA HAKKINA sahip çıkın!
 Diyabetin tipleri nelerdir?
Diyabetin tipleri nelerdir?
- Tip 1 Diyabet
- Tip 2 Diyabet
- Tek Gen Hastalığına Bağlı Diyabet
- Gebelik Diyabeti
- Diğer Tipler
Genel olarak tip 1 ve tip 2 diyabet tanımlamaları kullanılır. Tip 1 diyabet, genellikle erken yaşlarda başlar, tanıdan itibaren mutlaka insülin kullanılmasını gerektirir.
Tip 2 diyabet, genellikle daha ileri yaşlarda (35 yaş ve üzerinde) başlar. Ortaya çıkışında sağlıksız yaşam biçimi davranışları ve aile öyküsünün etkili olduğu, beslenme, fiziksel aktivite ve kan şekerini düzenleyici laçlar ile tedavi edilebilen bir hastalıktır.
Gestasyonel Diabetes Mellitus (GDM; Gebelik Diyabeti)
Gebelik diyabeti, gebelerin %2-8’inde görülür. Gebelikte ortaya çıkan diyabet şeklidir. Gebeliğin ikinci veya üçüncü trimesterinde ilk kez ortaya çıkan glukoz intoleransı durumudur.
Gebelik Diyabeti Tanısı: GDM tanısı için gebeliğin 24.-28. haftalarında tek veya çift aşamalı test yapılır. GDM öyküsü olan kadınlarda, sonraki gebelikleri sırasında diyabet tekrarlayabilir. Ayrıca bu vakalarda ileriki yaşlarda kalıcı tip 2 diyabet gelişme riski yüksektir. Bu sebeple GDM tanısı almış kadınların doğum sonrasında izlenmeleri ve diyabet önleme programlarına öncelikli olarak dahil edilmeleri önerilmektedir
Tablo . Tip 1 ve Tip 2 Diyabet Arasındaki Farklar
| Tip 1 Diyabet | Tip 2 Diyabet |
| Genellikle çocuk ve ergenlerde görülür. | Genellikle erişkinlerde görülür. Son yıllarda çocuk ve ergenlerde obezite ile birlikte görülmektedir (en sık ergenlik dönemi sonrası). |
| Zayıf ya da normal kilodadırlar. | Çoğunluğu obezdir. |
| İnsülin üretimi olmadığı için insülin kullanmak zorundadırlar. | Hap ya da insülin kullanırlar |
 Delta hepatiti olarak da bilinen Hepatit D’nin etkeni ise defektif bir virus olan Hepatit Delta Virüsü (HDV)’dür. HDV’nin çoğalabilmesi için HBV’ye gereksinimi vardır.
Delta hepatiti olarak da bilinen Hepatit D’nin etkeni ise defektif bir virus olan Hepatit Delta Virüsü (HDV)’dür. HDV’nin çoğalabilmesi için HBV’ye gereksinimi vardır.
Hepatit D’nin belirtileri nelerdir?
Halsizlik, bitkinlik, sarılık , eklem ağrısı görülmektedir.
Hepatit D nasıl bulaşır?
Perkütan yolla (iv ilaç bağımlılarında) ve kan ve faktör transfüzyonu ile bulaşmaktadır. Homo ve biseksüel yolla (rektal travma) ve maternal –neonatal bulaş riski ise düşüktür.
Hepatit D en çok kimleri etkilemektedir?
HBV enfeksiyonu riski yüksek olan gruplar; enfekte annelerden doğan bebekler, enfekte kişilerin cinsel eşleri, damar-içi ilaç bağımlıları, hemodiyaliz hastaları, kronik HBV enfeksiyonu olanlarla aynı evi paylaşanlar, kan ve vücut sıvılarıyla mesleki karşılaşma riski olan sağlık çalışanları ve bakımevi çalışanları, şeklinde sayılabilir.
Hepatit D’nin tedavisi var mıdır?
Akut hastalıkta istirahat, İkterik (Sarılık) olgularda fulminan hepatit açısından yakın izlem, Fulminan hepatit gelişirse kc transplantasyonu, Kronik hepatitin tedavisi zordur.
Hepatit D’li kişiler ne yapmalıdır?
Mutlaka doktor kontrolünde takip ve tedavisinin sürdürülmesi gerekir.
Hepatit D’den nasıl korunmalıyım?
HBV aşısı dolaylı olarak HDV enfeksiyonundan da korunmayı sağlar.
Hepatit D’nin aşısı var mı?
Korunmada özgül aşısı yoktur; HBV aşısı dolaylı olarak HDV enfeksiyonundan da korunmayı sağlar.
Hepatit D açısından kimler risk grubundadır?
HBV enfeksiyonu riski yüksek olan gruplar; enfekte annelerden doğan bebekler, enfekte kişilerin cinsel eşleri, damar-içi ilaç bağımlıları, hemodiyaliz hastaları, kronik HBV enfeksiyonu olanlarla aynı evi paylaşanlar, kan ve vücut sıvılarıyla mesleki karşılaşma riski olan sağlık çalışanları ve bakımevi çalışanları, şeklinde sayılabilir.
Çocuğunuzun Hepatit D olması durumunda ne yapmalısınız?
Mutlaka doktor kontrolünde tedavi ve takip edilmelidir.
Hamile ve emziren kişilerin Hepatit D olması durumunda ne yapılmalıdır?
Doktor takibinde olması gereken hastaların mutlaka bu konuyu danışması gerekir.
Sağlık Bakanlığı’nın koordinasyonunda, 4207 sayılı kanun ile tütün ve tütün ürünlerinin kullanımının yasak olduğu yerlerde gerekli denetimleri yapmak üzere her ilde denetim ekipleri oluşturulmuştur. Bu ekipler özellikle vatandaşlarımızın yoğun bir şekilde giriş çıkış yaptıkları; lokanta, kahvehane, kafeterya, birahane, nargile içilen mekânlar, alışveriş merkezi, ticaret merkezi, iş hanı, sinema, tiyatro, havaalanı, otogar, spor ve eğlence tesisi gibi yerlerin yanı sıra kuaför ve berber dükkanları gibi işletmelerde 7/24 saat kesintisiz olarak denetimler yapmaktadır.
Bu denetimlerin daha etkili ve hızlı bir şekilde yapılması, izlenmesi ve raporlanması amacıyla Sağlık Bakanlığı tarafından “Dumansız Hava Sahası Denetim Sistemi” geliştirilmiştir. Sistem, GPS teknolojisi ile çalışmaktadır. Tütün ve tütün ürünleri kullanımının yasak olduğu alanlarda gerekli denetimleri yapmak üzere oluşturulmuş denetim ekipleri, 7/24 saat sistem üzerinden gerektiğinde izlenebilmektedir. Ekiplerin hızları, hareket saatleri ve yerleri on-line takip edilebilmektedir. İstenilen zaman dilimine göre Türkiye geneli veya il bazında ihbar sayıları, yapılan denetim sayıları ve ihlal sayıları on-line görülebilmektedir.
4207 Sayılı Kanun kapsamında kamuya açık olan kapalı alanlarda sigara içilmesinin önlenmesi ve kanun hükümlerinin başarıyla uygulanabilmesi açısından ekiplerimizce yapılan denetimlerin yanı sıra toplum olarak konuya duyarlılığımız kendimiz ve sevdiklerimizin sağlığı için son derece önemlidir.
 Diyabet, kandaki şeker düzeyini dengeleyen insülin hormonunun; eksikliği ve/veya yeterince salgılanmasına rağmen, vücutta kullanılamaması sonucu oluşan kronik metabolizma bozukluğudur.
Diyabet, kandaki şeker düzeyini dengeleyen insülin hormonunun; eksikliği ve/veya yeterince salgılanmasına rağmen, vücutta kullanılamaması sonucu oluşan kronik metabolizma bozukluğudur.
a. Enerji Metabolizması ve Diyabet
Şeker vücudun temel enerji kaynağıdır. Şeker iki yolla elde edilir;
- Karbonhidrat içeren besinlerle alınabilir (dış kaynaklı),
- Karaciğerde depolanmış halde bulunur, gerektiğinde kana verilir (iç kaynaklı).
Besinlerle alınan şeker, mideye, oradan bağırsaklara geçer ve emilerek kana karışır. Pankreasta üretilen insülin hormonu ise dolaşımda bulunan şeker düzeyini düzenler ve kanda şeker yükseldiğinde pankreastan salınarak kan şekerini normal düzeylere indirir.
b. Karbonhidratlar Vücudumuzda Nasıl Kullanılır?
- Karbonhidratlı besinler sindirildikten sonra barsaklardan emilerek ŞEKER olarak kana geçer.
- Şeker, karaciğer ve kaslarda GLİKOJEN olarak depolanır.
- Beyin şekeri depolamaz fakat sürekli olarak kullanır.
Pankreas: Midenin arkasında karın içine yerleşmiş bir organ olup vücut için önemli enzimleri ve hormonları üretir. İnsülin de bunlardan biridir.
İnsülin: Vücutta enerji dengesini kontrol eden bir hormondur. Görevi, kandaki şekerin hücre içine girmesini sağlamaktır. Hücre içine giren şeker, enerji kaynağı olarak kullanılır. Böylece kanda şekerin yükselmesi de önlenir.
c. Normal Kan Şekeri Değerleri
En az 8 (ideal olarak 10) saat aç kaldıktan sonra ölçülen şeker düzeyine, ‘açlık kan şekeri’ adı verilir. Normal değeri; 70-100 mg/dl’dir.
Yemeğe başladıktan 2 saat sonra ölçülen kan Şekerine ‘tokluk kan şekeri’ adı verilir ve normal koşullarda 140 mg/dl’nin altında olması gerekir.
Şekerin hücre içine girmesi için mutlaka insüline gereksinim vardır. İnsülin, şekerin hücre içine girmesinde hücrenin kapısını açan anahtar görevi yapar. Pankreas, yeterli insülin üretemediğinde veya insülin anahtar görevini yapamadığında (insülin direnci) şeker, hücre içine girip enerjiye dönüşemez. Dolayısıyla şeker kanda yükselmeye başlar.
Normal sağlıklı kişilerde kanda şeker ve insülin düzeyleri, biribirine paralel şekilde ve dar sınırlar içinde değişir. Örneğin yemek yenildikten sonra yükselir, uyku ve dinlenme dönemlerinde düşer.
Pankreasta insülin üretiminin azalması veya insülin üretimi yeterli olduğu halde, doku ve organlar seviyesinde yeterli etki gösterememesi durumunda ‘diyabet’ gelişir. Diyabet hastalığına tıp dilinde ‘Diabetes Mellitus’ denilmektedir ve halk dilinde ‘Şeker Hastalığı’ olarak bilinmektedir.
 Hepatit E virüsünün neden olduğu karaciğer hücresinin hasarına ve tahribine yol açan iltihabi karaciğer hastalığıdır. Hastalığın etkeni Hepatit E virüsüdür.
Hepatit E virüsünün neden olduğu karaciğer hücresinin hasarına ve tahribine yol açan iltihabi karaciğer hastalığıdır. Hastalığın etkeni Hepatit E virüsüdür.
Nasıl Bulaşır?
Hepatit E virüsü dışkının bulaştığı yiyecek, içecekler ve kirli ellerle virüsün ağızdan alınması ile bulaşır. Genellikle kirli sularla yayılır, ancak, pişmemiş veya az pişmiş hayvansal ürünlerin yenilmesiyle de (domuz, yaban domuzu, geyik gibi enfekte hayvanların ürünleriyle, çiğ veya az pişmiş deniz ürünleriyle) bulaşabilir. Salgınlar, suya kanalizasyon karışması sonucu ya da uygun temizlik ve arıtma koşulları sağlanamayan yerleşim yerlerinde kirlenmiş su ile gerçekleşir. Hijyenik şartların kötü olduğu ülkelerde Hepatit E taşıyıcılık oranı yüksektir.
Nadiren kan nakli yoluyla da bulaşma tanımlanmıştır.
Belirtileri Nelerdir?
Hastalığın kuluçka süresi 40 gün civarında olup, ortalama 3 ile 8 hafta arasında değişir. Bulaştırıcılık dönemi bilinmemektedir.
Belirtiler; ateş, halsizlik, iştah kaybı, bulantı kusma, ishal, karın ağrısı, koyu renkli idrar, kilo kaybı, deri ve gözlerde sarılıktır. Hastalığın kronik bir aşaması bulunmamaktadır. Genellikle genç yetişkinlerde (15-49 yaş) görülür. Özellikle çocuklarda ve erişkinlerde hastalık belirtisiz de seyredebilir.
Gebe kadınlarda görülen Hepatit E enfeksiyonu daha risklidir. Gebelerde son 3 aylık dönemde düşük, erken doğum, ciddi karaciğer yetmezliği ile ölüm riskinin artmasına sebep olabilir.
Tanısı Nasıl Konur?
Hastalığın tanısı kan örneğinden yapılan testler ile konulur.
Tedavisi Nasıldır?
Özgül bir tedavisi bulunmamaktadır ancak hastanın yakınmalarını hafifletmek için çeşitli tedaviler uygulanabilir.
Hastalık belirtisi gösteren kişiler en kısa zamanda hekime başvurmaları gerekmektedir.
Korunma Yolları Nelerdir?
Hastalığı önlemek için bir aşı ve ilaç yoktur.
Hastalıktan korunma, ellerin sık sık yıkanması, virüsün bulaşmış olma olasılığının bulunduğu besinlerin pişirilmesi, suların kaynatılması gibi genel hijyen kurallarına uyulmasını içerir. Hijyen kurallarına uyulması bulaşma riskini azaltmakla beraber tamamen engelleyemez. Çevresel şartların düzenlenmesi ve toplumsal bilinç düzeyinin yükseltilmesi gerekir. Özellikle yemek yemeden önce, tuvaletten önce ve sonra, su ve sabun ile eller yıkanmalıdır. Temiz olduğundan ve iyice piştiğinden emin olunan yiyecekler tüketilmelidir. Zorunlu hallerde su en az 10 dakika kaynatılarak kullanılmalıdır. Klor kullanma talimatına uygun şekilde mutlaka sular dezenfekte edilmelidir.
Kimler Riskli Gruptadır?
Kronik karaciğer hastalığı olanlar, kronik HBV/HCV hastaları, HIV/AIDS hastaları, pıhtılaşma bozukluğu olanlar, organ ve kemik iliği nakli adayları ve alıcıları, eşcinsel/biseksüel erkekler, kanalizasyon işçileri, sağlık kurumlarında alt bakımı hizmeti verilen servislerde çalışan personeller, fekal (dışkı) materyal ile çalışan laboratuvar çalışanları daha fazla risk altındadır.
4207 sayılı Tütün Ürünlerinin Zararlarının Önlenmesi ve Kontrolü Hakkında Kanun ile bugün birçok ülkede olduğu gibi ülkemizde de kamuya açık tüm kapalı alanlarda tütün ürünlerinin tüketimi yasaklanmıştır.
Tütün ürünleri tüketiminin yasak olduğu yerler;
- Kamu hizmet binalarının kapalı alanları,
- Koridorları dahil olmak üzere her türlü eğitim, sağlık, üretim, ticaret, sosyal, kültürel, spor, eğlence ve benzeri amaçlı özel hukuk kişilerine ait olan ve birden çok kişinin girebileceği (ikamete mahsus konutlar hariç) binaların kapalı alanları,
- Hususi araçların sürücü koltukları ile taksi hizmeti verenler dâhil olmak üzere karayolu, demiryolu, denizyolu ve havayolu toplu taşıma araçları,
- Okul öncesi eğitim kurumlarının, dershaneler, özel eğitim ve öğretim kurumları dahil olmak üzere ilk ve orta öğrenim kurumlarının, kültür ve sosyal hizmet binalarının kapalı ve açık alanları,
Özel hukuk kişilerine ait olan lokantalar ile kahvehane, kafeterya, birahane gibi eğlence hizmeti verilen işletmeler. Bu yasaklamalar ile; kendisi sigara kullanmadığı halde başkalarının kullandığı tütün ürününün dumanından zarar gören kişilerin korunması amaçlanmıştır.
 Glutenin besin hazırlamadaki görevleri :
Glutenin besin hazırlamadaki görevleri :
- Hamurun kabarmasını sağlar.
- Gıdaların raf ömrünü uzatır.
- Elde edilen besin mamulünün kalitesini arttırır.
- Bu nedenle glutensiz unlarla yapılan ürünler çabuk bayatlamakta şekil verilirken zorlanılmakta ve kabarması gereken birçok unlu mamulde istenen kabarma sağlanamamaktadır.
- Bu sıkıntılar çölyak hastalarının yaşam standartlarını düşürmektedir
Glutenin yerini alabilecek ürünler:
- Pirinç
- Mısır
- Nohut
- Sorghum (darı)
- Greçka (kara buğday)
- Amaranth
- Quinoa
- Teff
Çölyak hastalığında tüketilen özel glutensiz gıda ürünleri:
- Glutensiz un
- Glutensiz makarna
- Glutensiz şehriye
- Glutensiz çikolata
- Glutensiz kek, kraker
- Glutensiz irmik
- Glutensiz güllaç
- Glutensiz bisküvi
- Glutensiz tarhana.
* Ayrıca gluten içermeyen karabuğday (greçka) üretilmekdir.
Nedir?
Hepatit C virüsünün neden olduğu karaciğer hücresinin hasarına ve tahribine yol açan karaciğer iltihabıdır. İnkübasyon süresi 2–26 hafta arasında değişir. Temas sonrası serokonversiyon süresi 8–9 hafta olup, 6 aya kadar uzayabilir. Akut ve kronik hepatite neden olabilir. Genç yaşta virüsle karşılaşmada daha düşük olmakla birlikte, %75–85 oranında kronikleşme özelliği nedeniyle önem kazanmaktadır. Çoğunlukla sessiz ve herhangi bir belirti vermeden seyreden ve yavaş ilerleyerek geç dönemde ciddi karaciğer hasarına neden olabilen bir hastalıktır. Hastalık dünyada %3 oranında yaygın dağılım olarak görülmektedir. Ülkemizde %1 oranında görülmektedir.
Hastalık kronikleşmeye açık bir hastalıktır. Kronik hepatit, karaciğerin 6 aydan uzun süren iltihabıdır. Kronik hepatit, akut hepatitten daha az görülen, ancak yıllar boyu sürebilen bir hastalıktır. Genellikle belirti oluşturmaz ve ağır karaciğer hasarına yol açmaz. Ancak bazı durumlarda uzun süreli iltihap, karaciğerde hasara yol açar ve zamanla siroz ve karaciğer yetersizliği gelişebilir.
Hepatit C kronik hepatitin önemli bir nedenidir, Hepatit C’li hastaların yaklaşık %75’i kronikleşmektedir. Hepatit B, daha düşük bir oranda kronikleşir. Hepatit A ve E kronik hepatite yol açmaz. Bazı ilaçlar da (metildopa, izoniazid, nitrofurantoin, asetaminofen gibi), özellikle uzun süreler ile kullanıldıklarında, kronik hepatit yapabilirler. Nadir görülen bir kalıtsal hastalık olan Wilson Hastalığı da çocuk ve genç erişkinlerde kronik hepatit nedenleri arasında sayılabilir.
Hepatit C’li annenin hastalığı bebeğine bulaştırma riski %2-8’dir. Sezaryen bu riski düşürmez.
Hepatit C enfeksiyonu, uzun yıllar boyunca devam edebilecek ciddi komplikasyonlara sebebiyet verebilir. Bunlar;
- Karaciğer dokusunda yaralar (siroz): Hepatit C enfeksiyonuna bağlı olarak 20 ile 30 yıl içerisinde siroz oluşabilir. Karaciğerde oluşan yara izleri, karaciğerin zor çalışmasına neden olur.
- Karaciğer kanseri: Hepatit C enfeksiyonu olan çok az kişide, karaciğer kanseri gelişimi görülebilmektedir.
- Karaciğer yetmezliği: Hepatit C yüzünden karaciğer üzerinde ciddi hasarlar oluşabilir ve sonucunda karaciğer yetmezliğine sebebiyet verebilir.
Nasıl Bulaşır?
Enfekte kan ve kan ürünleri transfüzyonu ile geçiş, Enfekte donörden (vericiden) doku veya organ nakli ile geçiş, damar içi uyuşturucu kullanımı sırasında enjektör paylaşımıyla geçiş, enfekte cihaz ve güvensiz enjeksiyon yolu ile geçiş, dövme, piercing gibi kozmetik amaçlı vücut delici işlemlerin steril olmayan koşullarda yapılması, mukozadaki açıklıktan (yara, çizik vs) geçiş, gebelikte anneden bebeğe geçiş (<%5), cinsel yolla geçiş (tartışmalı olmakla birlikte birçok çalışmada düşük oranda da olsa geçiş riski olabileceği gösterilmiştir)
Hastalık kalıtsal değildir.
Belirtileri Nelerdir?
Kuluçka dönemi ortalama 2 hafta ile 6 ay arasındadır. Hastalığın büyük çoğunluğu belirtisiz seyreder. Belirtiler; iştahsızlık, bulantı, kusma, karın ağrısı nadir olarak da sarılıktır. Hastaların çoğunda, siroza ve/veya karaciğer kanserine neden olabilecek uzun süreli kronik
Tanısı Nasıl Konur?
Klinik anlamda bir kişide ani başlayan sarılık, koyu renkli idrar, iştahsızlık, halsizlik, bulantı, sağ üst kadran hassasiyeti, labaratuvar açısından idrarda bilirubin artışı ve serum ALT düzeyinin yükselmesiyle karakterize olmaktadır. [NOT: Çoğu kez asemptomatik ve/veya anikterik seyredebilir.]
Tanı için laboratuvar kriterleri: Hepatit C için: Anti-HCV pozitifliği ve tamamlayıcı test ile (RIBA, HCV-PCR) doğrulama
Tedavisi Nasıldır?
Hepatit C’nin tedavisi vardır. HCV tedavisinde; HCV replikasyon siklusunu inhibe eden, virüs eliminasyonu ve kür sağlayan doğrudan etkili antivirallerin (DEA) kullanılmasıyla tedavide belirgin yol kat edilmiştir. Yan etkileri daha kabul edilebilir olan, daha iyi tolere edilen ve tedavi süresini 8-12 haftaya kadar kısaltabilen DEA ilaçlar, enjeksiyon yoluyla kullanılan interferon temelli tedavilerin tamamen yerine geçmiştir. DEA temelli tedaviler sonucunda HCV eradikasyonu sağlanarak karaciğer fonksiyonlarının düzeldiği, hastalık seyrinin iyileştiği, siroz ve ilişkili komplikasyonların ve hepatosellüler kanser gelişiminin azaldığı gösterilmiştir. İlaveten bu tedaviler ile kompanse ve dekompanse sirotik hastalarda tüm nedenlere bağlı ölüm oranının azaldığı gösterilmiştir.
Emziren kişilerin Hepatit C olması durumunda bebeklerini memeden kesmeleri önerilmez.
Hepatit C kan ve kan ürünleri ile geçen bir hastalıktır. Hepatit B ile karşılaştırıldığında bulaşma olması için daha büyük miktarda kan gerekir. Bu nedenle kan transfüzyonu yapılan hemofili hastaları ve talasemili çocuklar risk grubuna girer. Aynı şekilde çeşitli nedenlerden dolayı hastanede kan verilen, diyalize giren çocuklara da Hepatit C geçme riski vardır. Risk grubunda yer alan tüm çocuklarda zaman zaman Hepatit C ve Hepatit B taraması yapmak lazım. Çünkü eğer bir çocuğa Hepatit C bulaşmışsa; birtakım antivirallerle ve interferonlarla tedavi şansı mevcuttur.
Korunma Yolları Nelerdir?
HCV'den korunmak için geliştirilmiş bilinen aşı ve immunglobulin uygulaması bulunmamaktadır. Korunma yöntemleri primer ve sekonder olmak üzere 2'ye ayrılır:
Primer korunma;
- Kan ve kan ürünlerini HCV yönünden taranması,
- Sağlık personeli için genel önlemler,
- Tek kullanımlık tıbbi malzeme kullanılması, güvenli enjeksiyon.
Sekonder korunma;
- Temaslıların ve risk gruplarının taranması,
- Seronegatif Hastaların HBV ve bağışıklık durumlarına göre Hepatit A için aşılanmaları, alkolden kaçınmaları.
Kimler Riskli Gruptadır?
Sağlık personeli, sık sık kan ve kan ürünleri transfüzyonu yapılanlar, damar içi madde bağımlıları, hemodiyaliz hastaları, 1987'den önce üretilmiş pıhtılaşma faktörü alan hemofili hastaları, 1992'den önce kan veya organ nakli yapılanlar.
Tütün dumanına maruz kalma, yanan bir sigaranın ya da puro, pipo ve benzeri diğer tütün ürünlerinin ucundan dışarı çıkan duman ve başkalarının içtikleri tütün ürününden dışarı üflenen dumanın solunmasıdır. Bu durum, ikinci el sigara dumanı veya sigara dumanından pasif etkilenim şeklinde de tanımlanmaktadır.
Sigara dumanında yer alan zararlı maddelerin sigara içilen ortamın havasında ve yüzeylerde uzun süre kaldığı ve bu nedenle de kapalı ortamlarda hiçbir şekilde sigara içilmemesi gerektiği bilimsel çalışmalarla ortaya konulmuştur. Tütün dumanına direkt maruz kalınmasa bile daha önce ortamda sigara içilmişse, böyle bir ortama girilmesi halinde dahi sigara dumanından pasif etkilenim söz konusu olmaktadır. Bu durum üçüncü el sigara dumanı olarak tanımlanmakta ve sağlık açısından risk oluşturmaktadır.
Tütün dumanına maruziyet, dünyada her yıl birçok insanın ölümüne neden olmaktadır.
Dünya genelinde her yıl;
- 700 milyon çocuk tütün dumanına maruz kalmaktadır.
- 600 bin kişi tütün dumanına maruz kaldığı için yaşamını yitirmektedir.
Başkalarının tükettiği tütünün dumanına maruz kalmaktan kaynaklanan ölümler, trafik kazaları ve uyuşturucu madde kullanımına bağlı ölümlerden çok daha fazladır.
Tütün dumanına maruz kalmak, kanser, amfizem ve kalp krizleri gibi birçok öldürücü hastalığa neden olmaktadır.
Çocuklar tütün dumanının zararlı etkilerine karşı çok daha hassastır. Tütün dumanının zararları, maruz kalma süresi uzadıkça artmaktadır.
Tütün dumanı nedeniyle ortamda bulunan kimyasallar sigara içiminden haftalar hatta aylar sonra da temizlenememektedir. Pencerelerin açık olması, havalandırma sistemlerinin çalışması da bu konuda çözüm değildir.
Pasif etkilenimden korunmanın tek yolu, insanların kapalı ortamda sigara dumanına pasif olarak maruz kalmalarını önlemektir.
 Çölyak hastalığının tek tedavisi ömür boyu buğday, arpa, çavdar yulaf tahıllarında bulunan glutenden uzak sıkı bir diyettir.Çölyak hastaları, buğday, arpa, çavdar, yulaflı gıdalar tüketmedikleri gibi ayrıca marketlerde satılan hazır gıdaların içeriklerine dikkat etmelidirler. Mutlaka gluten içermeyen gıdalar tüketmeliler.
Çölyak hastalığının tek tedavisi ömür boyu buğday, arpa, çavdar yulaf tahıllarında bulunan glutenden uzak sıkı bir diyettir.Çölyak hastaları, buğday, arpa, çavdar, yulaflı gıdalar tüketmedikleri gibi ayrıca marketlerde satılan hazır gıdaların içeriklerine dikkat etmelidirler. Mutlaka gluten içermeyen gıdalar tüketmeliler.
Doğal glutensizlerin dışında glutensiz olarak tanımlanan bir gıda tam anlamı ile glutensiz değildir. Diğer bir deyişle sıfır glutenli bir yaşam olanaksızdır. WHO (World Health Organization-Dünya Sağlık Örgütü) ve FAO (Food and Agriculture Organization- Amerikan Gıda ve Tarım Örgütü) 1998’de kilogramında 200 mg dan daha az gluten içeren gıdaları glutensiz gıda olarak ilan etmiştir. Ancak 2007 yılında bu sınır 20 miligrama çekildi. Günümüzde de kilogramında 20 mg’dan daha fazla gluten içermeyen gıdalar glutensiz gıda olarak kabul edilmektedir. Ülkemizdeki glutensiz ürün tebliğ uygulamalarda da 2007 yılında kabul edilen değer kullanılmaktadır.
Çölyak hastaları için güvenli yiyecekler:
- Tüm sebzeler,
- Tüm meyveler,
- Tüm bakliyatlar,
- Tüm katkısız katı ve sıvı yağlar,
- Yumurta, bal, reçel, basit toz şeker, zeytin,
- Et, balık, tavuk, (Bu ürünler katkılı olmadıkları gibi daha önce unla kızartılmış bir yağda kızartılıp işleme tabi tutulmamalıdır.)
- Una batırılmamış konserve çeşitleri,
- Mısır, pirinç, patatesin hem kendileri hem de unları besin hazırlamada kullanılabilir. Ayrıca kestane unu, nohut unu, soya unu, üzüm çekirdeği unu da kullanılabilir.
- Evde çekilmiş güvenli baharatlar.
Çölyak hastalığında diyet tedavisinde tüketilmemesi gereken besinler:
- Buğday, arpa, çavdar ve yulaf katkılı her türlü ürün. (un, bulgur, bulgur pilavı, irmik, makarna, şehriye, kuskus, ekmek, kek, pasta, kurabiye, bisküvi, börek, çörek, gofret, simit, kraker, dondurma külahı, unlu tatlılar, gluten içeren hazır salça, ketçap, un ilave edilen çorbalar, soslar, tarhana, yarma gibi).
- Galeta ununa, una batırılarak kızartılmış tavuk balık gibi et ürünleri.
- Malt kullanılan içecekler, bira votka cin v.b.
- Guten içeren hazır çorbalar, köfte, pane harçları gibi hazır çeşniler.
- Sirke, çikolata, puding, sakız, ketçap, mayonez, dondurma gibi gıdaların bazılarında gluten bulunabilmektedir. Bunlar yenilmeden önce muhakkak ürün hakkında bilgi edinilmelidir.
- Tuzlu, soslu kuruyemişler, glutenle yapıştırıldığı için yasaktır. Ancak bunların glutenle işlem görmemiş hali, gluten içermeyen kuruyemişler serbesttir.
Glutensiz diyette ayrıca nelere dikkat edilir?
- Doğal gıdalara önem verilmeli. (süt-et-balık-yumurta-sebze-kurubaklagil-pirinç-mısır-patates)
- Okul ve dışarıda yemek yerken dikkatli seçimler yapılmalı.
- Buğday unu karışık mısır unu, pirinç ununa dikkat edilmeli.
- Etiketsiz gıda tüketiminde çok dikkatli olunmalı.
- İlaçlar, kozmetik ürünleri, şampuan, kremler vb. gluten içerikleri yönünden dikkatli kullanılmalı.
- Pişirme ve hazırlık aşamasında güvenli gıdaların glutenli gıdalarla bulaş olmamasına dikkat edilmeli.
Tedavi için Başvurulacak Merkezler:
- Üniversite Hastaneleri Endokrinoloji, Gastroentroloji ve Metabolizma anabilim dalları
 Hepatit B hastalığı, hepatit B virüsünün neden olduğu, bulaşıcı bir hastalıktır.
Hepatit B hastalığı, hepatit B virüsünün neden olduğu, bulaşıcı bir hastalıktır.
Hepatit B Virüsü Nasıl Bulaşır?
En yaygın bulaşma yolları;
- Kontrol edilmemiş kan nakli ya da kan ürünlerinin kullanımı
- Sterilize edilmemiş araçlarla tıbbi ya da diş müdahaleleri
- Anneden bebeğe doğum sırasında
- Kullanılmış enjektör paylaşımı
- Tıraş bıçağı, diş fırçası gibi eşyaların paylaşımı
- Sterilize edilmemiş araçlarla dövme ya da vücut takılarının uygulanması
- Güvenli olmayan cinsel ilişki ile bulaşabilir.
Hepatit B Hastalığının Belirtileri Nelerdir?
Hastalık belirti ve bulguları, erişkinlerde bebekler veya çocuklardan daha sık meydana gelir. Yetişkinlerin yaklaşık % 50’sinde hastalık etkeni olan virüsle temas ettikten 45-160 gün (ortalama, 120 gün) sonra belirtiler görülebilir. İyileşme döneminde,sarılık, iştahsızlık ve diğer belirtiler kaybolur ise de halsizlik ve yorgunluk, haftalar ya da aylarca sürebilir.
- Halsizlik, yorgunluk
- İştahsızlık
- Bulantı, kusma
- Karın ağrısı
- Ateş
- Baş ağrısı
- Kas ve eklem ağrıları, artrit
- Deri döküntüleri
- Koyu renkli idrar
- Gözlerde ve ciltte sararma
Hepatit B Virüs Enfeksiyonlarında Bulaştırıcılık Dönemi Ne Kadar Sürer?
Akut veya kronik hepatit enfeksiyonu olmasına bakılmaksızın bütün HBsAg pozitif insanlar bulaştırıcı olarak kabul edilirler. (Hastalığın bulaşmasından sorumlu madde (HBsAg) kan ve vücut sıvılarında belirtilerin başlamasından 2 ay öncesinden belirtilerin çıkışının sonrasına kadar olan dönemde mevcuttur).
Hepatit B Virüs Enfeksiyonlarından Korunmak Neden Önemlidir?
Akut Hepatit B Virüs (HBV) enfeksiyonu geçiren yetişkinlerin büyük bir kısmı genellikle tamamen iyileşebilir ve hastalığa karşı bağışıklık oluşur.
Bununla birlikte akut hastalık geçiren insanların % 1-2’sinde fulminant hepatit adı verilen son derece ölümcül olan tablo gelişir.Akut HBV enfeksiyonu sonuçları ciddi olabilmesine rağmenHBV enfeksiyonu ile ilişkili ciddi sonuçların çoğu hastalığın kronikleşmesi ile gelişir. Kronik karaciğer hastalığı, siroz veya karaciğer kanseri gibi hastalıklardan her yıl binlerce insan hayatını kaybetmektedir.
Kimler Daha Fazla Risk Altındadır?
- Hemodiyaliz hastaları
- Organ ve kemik iliği nakli adayları ve alıcıları,
- Sık kan ve kan ürünü kullanmak zorunda kalan kişiler,
- Madde bağımlıları,
- Hepatit B taşıyıcılarının aile içi temaslılardan aşısız olanlar
- Çok sayıda cinsel eşi olan ve para karşılığı cinsel ilişkide bulunan kişiler,
- Eşcinsel/biseksüel erkekler,
- Hepatit B dışında kronik karaciğer hastalığı olan kişiler,
- Cezaevlerinde ve ıslahevlerinde bulunan hükümlüler ve çalışanlar
- Piercing, kalıcı dövme yaptırmayı planlayan kişiler,
- Berberler-kuaförler, manikür ve pedikürcüler
- Zihinsel engelli bakımevlerinde bulunan kişiler,
- Yetiştirme yurtlarında bulunan kişiler,
- Güvenlik personeli (asker, polis vb. arasında kan ve hasta çıkartıları ile temas riski yüksek olanlar)
- Sağlık kurumlarında çalışan temizlik elemanları, 112 acil sağlık hizmetleri personeli ile acil durum, afet ve olağandışı durumlarda görev alan Ulusal Medikal Kurtarma Ekibi (UMKE) personeli ile kazalar ve afetlerde ilk yardım uygulayan kişiler,
- Hepatit B’nin yaygın olarak görüldüğü ülkelere seyahat edecek kişiler.
Hepatit B Virüs Enfeksiyonlarından Korunma Yolları Nelerdir?
- Bütün gebe kadınlara kan testi bakılarak, hepatit B virüsü taşıyan annelerin bebeklerine doğum sonrası Hepatit B Koruyucu Serumu (Hepatit B İmmünglobülin) ve hepatit B aşısı uygulanmalıdır.
- Cinsel yolla bulaşmanın önlenmesi için aşı uygulanmalıdır. Aşı uygulaması istemeyen kişiler ile aşı uygulanmış ama henüz bağışıklık sağlanmamış kişiler bağışıklık oluşuncaya kadar olan dönemde kondom kullanmalıdırlar.
- Enjektör ve cerrahi malzemelerin steril veya tek kullanımlık olmasına dikkat edilmelidir.
- Damar içi madde kullanıcıları tarafından iğne, şırınga ve diğer enjeksiyon araç-gereçleri paylaşılmamalıdır.
- Dövme, piercing, akupunktur uygulaması yapılan yerlerde tek kullanımlık steril malzeme kullanılmalıdır.
- Aile içinde hepatit B taşıyıcısı olanlar kişiler ile toplu yaşam alanlarında (yurt, askeri birlik..) kalan kişiler traş makinesi, diş fırçası, tırnak makası gibi kişisel malzemeleri ortak kullanmamalıdır.
- T.C. Sağlık Bakanlığı tarafından onaylanmış tıbbi hizmet ya da diş sağlığı hizmeti veren kuruluşlardan sağlık hizmeti alınmalıdır.
- Ancak Hepatit B virüs enfeksiyonlarından korunmanın en etkin yolu aşılamadır.
Hepatit B Virüs Enfeksiyonlarının Tedavisi Nasıldır?
Akut HBV enfeksiyonunun özgül bir tedavisi bulunmamaktadır.Tedavi destekleyicidir.
Kronik HBVtedavisindeki amaç siroz, karaciğer yetmezliği ve karaciğer kanserine ilerlemenin önlenmesidir.Bu nedenle kronik hepatit B hastalarının, hastalık gelişimi ve tedavi seçenekleri açısından düzenli olarak takip edilmesi gereklidir. Kronik hepatit B tedavisinde kullanılan çok çeşitli ilaç seçeneği mevcuttur. Tedavi ile hastalık kontrol altına alınabilmekle birlikte virüsün vücuttan tamamen uzaklaştırılması genellikle mümkün olmamaktadır. Genel olarak tedavi hastalığın derecesine göre ağızdan alınan bir antiviral ilaçtan karaciğer nakline kadar değişiklik göstermektedir.
Hepatit B Virüs Alınma Yaşı ile Hastalık Gelişimi Arasında Nasıl Bir Bağlantı Vardır?
Hepatit B virüs enfeksiyonlarının kronikleşmesi dolayısıyla ilerleyici sonuçlar doğurması yaş ile ters orantılıdır. Anneden HBV virüsü alan bebeklerin % 90’ı, 1-5 yaş arası HBV ile enfekte çocukların ise % 30- 50’si kronik olarak enfekte olur.Yetişkinlerde kronik HBV enfeksiyonu gelişme riski yaklaşık % 5' tir. Bu nedenle bebeklik ve çocukluk dönemi aşılaması daha da önem kazanmaktadır.
Gebe Kadınlarda Hepatit Taraması Yapılmalı mıdır?
Yenidoğan bebeklerin acil temas sonrası tedavisi gerekliliğinin belirlenebilmesi için, tüm gebe kadınlara doğum öncesi HBsAg bakılmalıdır. HBV enfeksiyonu için risk altında olan kadınlar veya HBV enfeksiyonu geçiren kadınlar, doğum için hastaneye başvurdukları dönemde de tekrar test edilmelidirler.
Bebeklerde Hepatit B Aşısı Uygulama Takvimi Nasıldır?
Bebeklerde ilk dozu doğumda ilk 72 saat tercihan 24 saat içinde uygulanmalıdır.1. ayın sonunda 2. doz ve 6. ayın sonunda da 3. dozu uygulanır.
Annesi Hepatit Taşıyıcısı Olan Yenidoğan Bebeğe HBV Enfeksiyonunun Önlenmesi İçin Neler Yapılmaktadır?
Annesi hepatit B taşıyıcısı olan bebeklere, 12 saat içinde Hepatit B aşısı 1.dozu ile birlikte HBIG (Hepatit B İmmun Globulini) de uygulanmalıdır. 2.doz 1.ayın sonunda ve 3.doz 6. ayın sonunda uygulanır. Bebeğe son aşı dozundan dört-sekiz hafta sonra anti-HBs ve HBsAg testleri bakılmalıdır. Bu şekilde hem aktif (aşı ile) ve hem de pasif (Hepatit B İmmun Globulini ile) bağışıklanan bebeklerin yaklaşık % 95’inde HBV enfeksiyonlarını önlemek mümkün olmaktadır.
Bebeklerde Hepatit B Aşısı Uygulama Takvimi Nasıldır?
Bebeklerde ilk dozu doğumda ilk 72 saat tercihan 24 saat içinde uygulanmalıdır.1. ayın sonunda 2. doz ve 6. ayın sonunda da 3. dozu uygulanır.
Bebeklik Dönemi Dışında Hepatit B Aşı Uygulaması Nasıldır?
Bebeklik dönemi dışında da aşı uygulama takvimi 0-1-6 şeması şeklinde olmakla birlikte zorunlu hallerde hepatit B’nin 1. ve 2. dozu arasında en az 4 hafta, 2. ve 3. dozu arasında en az 8 hafta olmalı, ayrıca 3. doz 1. dozdan en az 16 hafta sonra uygulanmalıdır.
Aşının Etkinliği Nasıldır?
3 doz hepatit B aşısından sonra yetişkinlerin % 90’dan fazlasında, bebek-çocukların ve 19 yaşa kadar olan kişilerin % 95’inde yeterli yanıt gelişmektedir. Fakat yaşa bağlı olarak değişiklikler, düşmeler gözlenebilir. 40 yaşından sonra hastaların yaklaşık %90’ ında antikor yanıtı oluşurken 60 yaş üzerinde %75 bağışıklık oluşmaktadır.
Aşıya Yanıt Vermeyenlerde Yaklaşım Nasıl Olmalıdır?
3 doz aşı yapıldıktan sonra anti HBs yanıtı (≥10 mIU/ml) gelişmeyen kişilere 3 dozluk hepatit B aşı serisi tekrarlanır. Son dozdan 2 ay sonra antikor bakılır. 2 kür aşı yapılmasına rağmen cevap vermeyenler %5’lik gruba Hepatit B virüs enfeksiyonları ile ilgili bilgilendirme yapılır ve olası temasta HBIG (Hepatit B İmmun Globulini) ile koruyuculuk sağlanır.
Aşının Kesin Yapılmaması Gereken Durum Var mıdır?
Ekmek hamuru mayasına (Saccharomyces serevisiae) karşı gelişen çok şiddetli alerjik reaksiyon( anafilaktik reaksiyon) varlığında aşı uygulanmamalıdır.
Hepatit B Aşısının Yan Etkileri Nelerdir?
En sık bildirilen yan etkiler enjeksiyon yerinde ağrı ve hafif ateştir. Halsizlik, baş ağrısı ve huzursuzluk gelişebilir. Ölümcül olabilecek düzeyde allerji (anaflaksi)aşı yan etkileri raporlarına göre her 600.000 kişide bir görülen nadir bir yan etkidir.
Hepatit B Aşısı Kimlere Ücretsiz Olarak Yapılmaktadır?
Çocukluk çağı ve risk grubunda yer alan kişilere aşı ücretsiz olarak yapılmaktadır.
Tütün dumanı; formaldehit, siyanür, amonyak, karbon monoksit, naftalin, kadmiyum (pil asidi) ve aseton (oje çıkarıcı) gibi 4.000 kimyasal madde içerir. Arsenik, benzen, vinil klorür gibi en az 81 tanesi kanserojen olan bu kimyasal karışımlar, tütün dumanında, sigarayı içen kişinin doğrudan içine çektiği dumandan çok daha fazla bulunur. Ayrıca tüm bu kimyasal ve zehirli maddelere ek olarak sigarada yüksek düzeyde bağımlılığa yol açan nikotin ve sigaranın tadını daha hoş hale getirmek, tüketicilerin sürekli sigara kullanımını sağlamak amacıyla eklenmiş olan birçok katkı maddesi yer almaktadır.
Tütün dumanı içindeki hangi maddeler hastalık yapar?
Tütün dumanında bulunan kimyasal maddelerin arasında yer alan asitler, alkol aldehitler, ketonlar, siyanür, karbon monoksit gibi maddeler doğrudan zehir etkisi gösterirler ve organlarda tahribat yaparlar. Kalp hastalıkları, akciğer kanseri, vücuttaki başka kanserler (gırtlak kanseri, mesane kanseri, yemek borusu kanseri, rahim kanseri v.b.) bronşit, amfizem gibi pek çok hastalığın sigaraya bağlı olarak meydana geldiği bilimsel olarak kanıtlanmıştır.
Tütün Dumanında bulunan karbon monoksitin etkileri nelerdir?
Sigara dumanının içinde %4 oranında karbon monoksit bulunur. Bu gaz, alyuvarlardaki hemoglobine bağlanarak hemoglobinin oksijen taşımasını engeller. Sigara içenlerde hemoglobinin oksijen taşıma kapasitesi %2.5 ile %15 arasında azalır. Bunun sonucunda organlar yeterli oksijen alamazlar. Özellikle beynin yeterli oksijen alamaması sonucu düşünme, karar verme, net görme ve işitme gibi önemli bazı fonksiyonlarında zayıflama olur. Karbon monoksit ayrıca damarlarda kolesterol depolanmasına yol açar.
Tütün Dumanına Maruz Kalma, Dünyada Her Yıl Milyonlarca İnsanın Ölümüne Neden Olmaktadır
- Başkalarının tütün dumanına sadece 30 dakika maruz kalmak, uzun süreli sigara içiciliğinde ortaya çıkanlarla aynı fiziksel etkileri ortaya çıkarmakta ve sigara içmeyenlerde kalp hastalığı riskini arttırmaktadır.
- Tütün dumanının zararları, maruz kalma süresi uzadıkça artmaktadır.
- Başkalarının tütün dumanını solumaktan kaynaklanan kanser ölümlerinin oranı; asbest, radyoaktif nükleid, arsenik, benzen, vinil klorür, radyasyon, pestisid (tarım ilaçları), tehlikeli atıklar, içme suyunda bulunan kimyasallar, endüstriyel kimyasallar ve madeni atıkların hepsinin toplamından kaynaklanan kanser ölümleri oranından daha fazladır.
- Tütün dumanına maruz kalmak, kanser, amfizem ve kalp hastalıkları gibi birçok hastalığa neden olmaktadır.
Tütün Dumanına Maruziyet Özellikle Bebek Ve Çocukları Tehdit Etmektedir
Bebek ve çocukların yanında sigara içmek; ani bebek ölümlerine, astım ya da solunum yolu enfeksiyonlarına, kulak enfeksiyonlarına, uyku bozukluklarına neden olmaktadır. Yaşamlarının ilerleyen dönemlerinde ise kanser gibi hastalıkların gelişme riskini artırmaktadır. Günde en az 7 saat tütün dumanına maruz kalan gebelerde düşük doğum ağırlıklı bebek ve erken doğum riski yaklaşık 2 kat yükselmektedir.
 Hastalık bazı bireylerde yıllarca hiç belirti vermez veya çok hafif seyredebilir ve kişi çölyaklı bir hasta olduğunu uzun süre fark etmeyebilir. Hastalık tipik belirtilerle başlayabileceği gibi çok hafif belirtilerle de seyredebilir. Çölyak hastalığı olan çocuklarda özellikle karın ağrısı, karında şişlik, ishal, huzursuzluk, iştahsızlık, enfeksiyonlarda artış ve gelişme geriliği, kusma, kilo alamama ve boy uzamasında yavaşlama gibi tipik belirtilerle ortaya çıkabilir. İleri yaşlarda hastalığın belirtileri daha geniş bir yelpazeye yayılır.
Hastalık bazı bireylerde yıllarca hiç belirti vermez veya çok hafif seyredebilir ve kişi çölyaklı bir hasta olduğunu uzun süre fark etmeyebilir. Hastalık tipik belirtilerle başlayabileceği gibi çok hafif belirtilerle de seyredebilir. Çölyak hastalığı olan çocuklarda özellikle karın ağrısı, karında şişlik, ishal, huzursuzluk, iştahsızlık, enfeksiyonlarda artış ve gelişme geriliği, kusma, kilo alamama ve boy uzamasında yavaşlama gibi tipik belirtilerle ortaya çıkabilir. İleri yaşlarda hastalığın belirtileri daha geniş bir yelpazeye yayılır.
Yetişkinlerde görülen belirtiler şunlardır:
- Karın Bölgesinde öne doğru şişkinlik
- Yaşa göre kilo azlığı
- Kas zayıflığı
- Kansızlık
- Dışkıda anormallik, büyük tuvalet ihtiyacının artması
- İshal
- Kusma
- Bezginlik
- Nedeni bilinmeyen karaciğer hastalıkları
- Büyüme geriliği
- Ağız içinde oluşan aftlar
- İştahsızlık, gaz şikayetleri
- Eklem ve kemik ağrıları
- Sinirlilik
- Ciltte kaşıntılı döküntüler
Çölyak hastalığı her yaşta teşhis edilebilmekle birlikte teşhisi zor olan hastalıklardan biridir. Çünkü belirtiler çoğunlukla ilişkili bir başka hastalığı da düşündürmektedir. Örneğin erken osteoporoz, kansızlık, teşhis edilmemiş laktoz alerjisi gibi hastalıklarla benzer belirtiler gösterdiğinden karıştırılabilir.
Çölyak hastalığının insan sağlığı üzerinde önem taşıyan birçok değişimlere neden olmasından dolayı doğru teşhisi önemlidir. Teşhis yöntemlerinden kan testleri serolojik özel testler (AGA, EMA) ile ön tanı konmakta ancak kesin tanı ince bağırsak biyopsisi ile konmaktadır.
Çölyak hastalığı ile ilintili hastalıklar şunlardır:
- Tip1 DM
- Otoimmüntiroid hastalığı
- Otoimmün karaciğer hastalığı
- IgA eksikliği
- Down, Turner, Willians Sendromları.
Tedavi edilemezse çölyak hastalığının kısa ve uzun vadedeki riskleri nelerdir?
- Malabsorbsiyon
- Büyüme geriliği
- Hipokrommikrositer anemi
- Megoblastik anemi
- Kalsiyum ve K vitamini eksikliği
- Otoimmün hastalıkların prevelansında artış
- Osteoporoz
- Kısırlık, düşük
- Depresyon
- Lenfoma
- Kalın ve ince bagırsak kanserleri
 Hepatit A hastalığı, Hepatit A virüsünün bulaşması sonucu ortaya çıkan bir karaciğer enfeksiyonudur.
Hepatit A hastalığı, Hepatit A virüsünün bulaşması sonucu ortaya çıkan bir karaciğer enfeksiyonudur.
Hepatit A Virüsü Nasıl Bulaşır?
Hastalık çoğunlukla dışkı ile kirlenmiş, hastalık etkeni içeren su ve gıda tüketiminden kaynaklanır. Yemek hazırlayan ve gıda sektöründe çalışan kişilerin temizlik önlemlerine dikkat etmemesi, kanalizasyon suları ile kirlenmiş besinlerin çiğ ya da az pişmiş olarak yenilmesi en sık bulaşma yollarıdır. Bunun dışında yanında bir diğer bulaş yolu da eşcinsel/biseksüel cinsel ilişkidir. Hijyenik şartların kötü olduğu ülkelerde sıktır.
Hepatit A Hastalığının Belirtileri Nelerdir?
Hepatit A virüs enfeksiyonları erişkinlerde çoğunlukla belirti verirken, 6 yaşından küçük çocuklarda genellikle hafif seyreder. İleri yaşlarda hastalığın ciddiyeti giderek artar. Genellikle bulgular virüsle temas ettikten sonra 15-50 gün (ortalama 28 gün) sonra ortaya çıkar. Belirtiler:
- Halsizlik, yorgunluk
- İştah kaybı
- Bulantı-kusma, mide rahatsızlığı
- İshal
- Karın ağrısı
- Kilo kaybı
- Ateş
- Gözlerde ve ciltte sararma
- Koyu renkli (çay rengi) idrar
- Çamur gibi veya beyazımsı dışkı
Hepatit A Hastalığı Yaygınlığı Nasıldır?
Hepatit A, sosyoekonomik durum ve bölgelere göre farklılık göstermekle birlikte tüm dünyada yaygın olarak görülmektedir. Hastalıkla sonbahar ve kışın ilk aylarında daha sık karşılaşılmaktadır. Ülkemiz Hepatit A enfeksiyonu açısından dünyada orta düzeyde yaygınlığın olduğu ülkeler arasındadır.
Hastalık sosyoekonomik durum ve yaşam şartları ile direkt ilişkili olduğundan bu koşulların düzelmesiyle hastalık görülme sıklığında belirgin düşüş görülmekte, Hepatit A virüsü ile karşılaşma ve hastalık görülme sıklığı ise daha ileri yaşlara kaymaktadır.
Kimler Daha Fazla Risk Altındadır?
- Kronik karaciğer hastalığı olanlar
- Kronik Hepatit B ve Hepatit C hastaları
- HIV/AIDS hastaları
- Pıhtılaşma bozukluğu olanlar
- Organ ve kemik iliği nakli adayları ve alıcıları
- Eşcinsel/biseksüel erkekler
- Kanalizasyon işçileri
- Hepatit A’nın yaygın olarak görüldüğü ülkelere seyahat edenler
- Sağlık kurumlarında alt bakımı hizmeti verilen servislerde (çocuk enfeksiyon servisleri, yoğun bakım üniteleri gibi) çalışan personeller
- Dışkı materyali ile çalışan laboratuvar çalışanları daha fazla risk altındadır.
Hepatit A Hastalığından Korunma Yöntemleri Nelerdir?
Hepatit A enfeksiyonunun esas bulaş yolu göz önüne alındığında virüsün yiyecek, su ve çevreye bulaşmasının önlenmesi en önemli kontrol yöntemidir.
- Genel temizlik kurallarına uyulmalı
- Eller su ve sabunla yıkanılmalı
- Gıda sektöründe çalışan kişilerin kontrol edilmeli
- Temiz olduğundan ve iyice piştiğinden emin olunan yiyecekler tüketilmeli
- Bölgede kuyu suyu ya da depo suyu kullanılıyorsa, klor kullanma talimatına uygun şekilde mutlaka sular klorlanmalı
- Zorunlu hallerde su en az 10 dakika kaynatılarak kullanılmalı
- Çöplerin, ağzı kapalı çöp kutularında toplanmalı ve çöp poşetlerinin ağzı kapatılarak bırakılmalıdır.
Hepatit A hastalığından korunmanın bir diğer yöntemi de aşılanmadır.
Ülkemizde 2012 yılı sonunda çocukluk dönemi aşı takvimine girmiş olup 1 Mart 2011 ve daha sonra doğan çocuklara 18 ve 24 ay sonunda olmak üzere 2 doz şeklinde uygulanmaktadır.
Aşı sonrası lokal yan etkiler görüldüğünde, aşı uygulanan bölgeye soğuk uygulaması yapılabilir, parasetamol içeren ilaçlar verilebilir.
Hepatit A Hastalığının Tedavisi Var mıdır?
Hepatit A virüse bağlı gelişen hastalığın özgül bir tedavisi yoktur. Yakınmalar göre destek tedavisi verilir. Hastalar bu dönemde, doktor tarafından verilen ilaçlar dışında dışardan hiçbir ilaç, bitkisel katkı maddesi ve alkol gibi maddeleri kullanmamalıdır.
Hepatit A Aşısı Çocuklarda Kaç Doz Uygulanır?
Hepatit A aşısı çocuklara iki doz olarak uygulanır. İki doz sonrası bağışıklık yüksek düzeylere ulaşmaktadır.
Hepatit A Aşısının 2 Dozu Arasında Ne Kadar Süre Olmalıdır?
- doz ile 2. doz arasında en az 6 ay süre bırakılmalıdır. Diğer çocukluk çağı aşılarıyla birlikte aynı anda ya da herhangi bir süre gözetilmeksizin uygulanabilir.
Hepatit A Aşısı Uygulaması Nasıldır?
Kolun üst kısmına (deltoid kas) kas içine uygulanır. Kol dirsekten 45° içe bükülür ve enjektör 90° dik açıyla cilde girecek şekilde, kas içine (intramusküler) uygulanır.
Hepatit A Aşısı Çocukluk Çağı Uygulama Şeması Nasıldır?
Ülkemizde 2012 yılı sonunda çocukluk dönemi aşı takvimine girmiş olup 1 Mart 2011 ve daha sonra doğan çocuklara 18 ve 24 ay sonunda olmak üzere 2 doz şeklinde uygulanmaktadır.
Hepatit A Aşısı En Erken Ne Zaman Uygulanabilir?
En erken 12. ayda uygulanabilir.
Hepatit A Aşısının Erişkinlerde Uygulama Şeması Nasıldır?
Erişkinlerde aşı uygulaması çocuklarda da olduğu gibi en az 6 ay ara ile 2 doz şeklindedir. Ancak erişkinlerde aşı öncesi kan tahlili yapılarak kişinin daha önceden bağışık olup olunmadığı değerlendirilmelidir.
Gebelikte Hepatit A Aşısı Uygulanabilir mi?
Gebelikte yapılmasının güvenli olduğuna dair kesin kanıt yoktur. Gebelerde yüksek hastalanma riski olmadıkça aşı uygulanmamalıdır.
Hepatit A Aşısının Yapılmaması Gereken Durumlar Nelerdir?
- Bir aşıya karşı gelişen anafilaktik reaksiyon ileri (ani başlayan ve ölüme neden olabilen allerji), o aşının sonraki dozlarının da yapılmaması gereken durumdur.
- Ateşli veya ateşsiz ciddi hastalık durumunda, izleyen hekime danışılmalıdır.
Hepatit A Aşısının Yan Etkileri Nelerdir?
Hepatit A aşısının yan etkileri nadirdir.
Hepatit A aşısının lokal yan etkileri; enjeksiyon yerinde ağrı, hassasiyet veya kızarıklık olabilir. Bu yan etkiler çocuklarda %15-20, erişkinlerde % 56 oranında görülebilmektedir. Ateş, ishal, kusma ve yorgunluk gibi sistemik reaksiyonlar % 10’dan az görülür. Ciddi yan etkiler nadirdir.
Aşı sonrası lokal yan etkiler görüldüğünde, aşı uygulanan bölgeye soğuk uygulaması yapılabilir, parasetamol içeren ilaçlar verilebilir.
Kimlere Aşı Ücretsiz Uygulanmaktadır?
Sağlık Bakanlığı tarafından 1 Mart 2011 ve daha sonrasında doğan çocuklara ve risk grubundaki kişilere aşı ücretsiz olarak uygulanmaktadır.
Elektronik sigara, nikotin içeren sıvıyı buharlaştıran bir mekanizmaya sahip bir araçtır. Elektronik sigara; söylenildiği gibi zararsız olmayıp insan sağlığı açısından tehlikeli olduğu bilinen maddeler ihtiva etmektedir. E-sigaralarda, sigaralardakinin benzeri (formaldehit, asetaldehit, akrolein, dietilene glikol, nikel, kromium, kurşun vb.) kimyasallar bulunmaktadır.
Günümüzde e-sigaraların güvenilirliğine ilişkin hiçbir bilimsel çalışma yoktur. Her ne kadar bu sigaraların tütün içermediği iddia edilse de içlerinde bağımlılığa yol açan nikotin bulunmaktadır.
Elektronik sigaralarda; kartuşlarında sızıntı, kartuş değişimi sonrası nikotinin kazara alınması, istem dışı yüksek doz nikotin alma olasılığı gibi birçok teknik kusurlar da bulunmaktadır.
Elektronik sigaraların kullanımına bağlı ince ve çok ince sıvı parçacıkları, nikotin ve dış ortama salındıklarında kansere yol açan maddeler açığa çıkmaktadır. Bu maddeler elektronik sigaraya bağlı pasif etkilenime yol açmaktadır.
Elektronik sigaranın, toplumda sigaraya karşı oluşmuş negatif bakış açısını olumlu yönde değiştireceği, sigaraya bakışı yeniden "normalleştireceği" endişesi bulunmaktadır. Ayrıca aromalı elektronik sigaraların da başta çocuklar olmak üzere kişileri sigaraya alıştıracağı konusunda endişeler bulunmaktadır.
ABD Gıda ve İlaç Dairesi (Food and Drug Administration-FDA), 2009 yılında piyasada yer alan 18 çeşit elektronik sigara kartuşunu incelemiş ve bu araştırmalar sonunda, elektronik sigaraların gösterildiği gibi masum olmadığını, bazı markaların elektronik sigaralarında kanserojen maddelerin bulunduğunu açıklamıştır. Bu konuda yapılan sağlık uyarılarının ise yetersiz olduğunu belirtmiştir.
Elektronik sigara, 4207 Sayılı Tütün Ürünlerinin Zararlarının Önlenmesi ve Kontrolü Hakkında Kanun kapsamında içeriği ne olursa olsun “tütün ürünü” olarak kabul edilmiştir. Ülkemizde hiçbir elektronik sigaraya ruhsat verilmemiştir. Bu ürünlerin ülkemize girişi kaçak yollarla olmaktadır.
 Çölyak hastalığı (ya da Gluten Enteropatisi), bağırsaklardaki sindirimi sağlayan villus (tüysü oluşumlar) denilen yapıların bozulmasına sebep olan ve dolayısıyla da yiyeceklerdeki besinin emilmesini engelleyen ve ince bağırsakta hasarlar oluşturan bir sindirim sistemi hastalığıdır. Bu hasara buğday, arpa, çavdar, yulaf gibi tahılların içerisinde bulunan guluten isimli bir protein neden olmaktadır.
Çölyak hastalığı (ya da Gluten Enteropatisi), bağırsaklardaki sindirimi sağlayan villus (tüysü oluşumlar) denilen yapıların bozulmasına sebep olan ve dolayısıyla da yiyeceklerdeki besinin emilmesini engelleyen ve ince bağırsakta hasarlar oluşturan bir sindirim sistemi hastalığıdır. Bu hasara buğday, arpa, çavdar, yulaf gibi tahılların içerisinde bulunan guluten isimli bir protein neden olmaktadır.
Çölyak hastalığı genetik bir hastalıktır. Ailevi kalıtım söz konusudur. Hastalık yaşamının her hangi bir bölümünde ortaya çıkabilmektedir. Çölyak hastalığının literatürde; çocukluk, ergenlik, orta yaş ve yaşlılıkta ortaya çıktığı görülmüştür.
Çölyak hastalığı, vücutta immunolojik cevabı tetikleyen çevresel (gluten tüketimi) ve genetik faktörlerin birlikte rol oynaması sonucunda ortaya çıkar. Çölyak hastalığın oluşması için hem genetik yatkınlık hem de çevresel faktör olan glutenli gıdalar tüketmekle kendini gösterir.
Çevresel faktörler ve bu faktörlere karşı alınabilecek tedbirler nelerdir?
|
Çevresel Nedenler |
Alınabilecek Tedbirler |
|
|
 Kene Kaynaklı Ensefalit Nedir?
Kene Kaynaklı Ensefalit Nedir?
Kene kaynaklı ensefalit (Tick-borne encephalitis; TBE) santral sinir sisteminin viral bir enfeksiyonudur. Etken antijenik olarak farklı yaklaşık yetmiş virüsün bulunduğu Flaviviridae ailesi içinde yer alır.
Nasıl Bulaşır?
İnsana bulaşma esasen virüsü taşıyan lxodes türü kenelerin tutunmasıyla olur. Nadiren çiğ süt (özellikle keçi sütü) veya süt ürünleri ile bulaşma bildirilmiştir. Laboratuvar kaynaklı (aerosol yoldan) enfeksiyon riski bulunmaktadır.
İnsandan insana bulaşır mı?
İnsansan insana bulaş bildirilmemiştir.
Hastalık Nerelerde Görülmektedir?
Kene kaynaklı ensefalit dünyada Avrupa, Rusya ve uzak Doğuda yaygın görülen ve her yıl binlerce ağır nörolojik hastalığa yol açan bir hastalıktır. Ülkemizde bugüne kadar kene kaynaklı ensefalit vakası bildirilmemiştir.
Kimler Risk Altındadır?
Vakalar genellikle hastalığın görüldüğü bölgelerde kene aktivitesinin yüksek olduğu mevsimlerde (Mart-Ekim ayları arası) görülür. Hastalığa çoğunlukla kırsal, tarımsal alanlarda veya ormanlık bölgelerde yaşayanlar, çalışanlar ve bu bölgelere seyahat edenlerde rastlanır.
Belirtileri Nelerdir?
Hastalığın başlıca belirtileri; ateş, kas ağrısı, yorgunluk, iştah kaybı, baş ağrısı, bulantı ve kusmadır. Hasta kişilerin %20-30’unda beyin ve omurilik tutulumu, bilinç kaybı, duyu bozuklukları ortaya çıkar ve bu hastaların %1’i kaybedilir.
İki-dört gün devam eden ateş, halsizlik, artralji, miyalji, baş ağrısı gibi gribal semptomlardan sonra ortalama bir hafta süren iyileşme dönemi ve sonrasında başlayan menenjit, ensefalit, miyelit veya radikülit bulguları ortaya çıkabilir.
Nasıl Teşhis Konur?
Kene kaynaklı ensefalit teşhisi laboratuvar testleri ile konur.
Tedavisi Nedir?
Özel bir tedavisi yoktur, semptomlara yönelik tedavi uygulanır.
Hastalıktan Korunmak İçin Neler Yapılmalıdır?
Hastalıktan korunmak için aşı mevcuttur ancak sadece Kanada ve bazı Avrupa ülkelerinde bulunmaktadır. Hastalığın görüldüğü bölgelerde yalnızca günlük pastörize ürünler (süt, peynir gibi) tüketilmelidir.
Bu bölgelerde kene tutunmalarına karşı gerekli önlemler alınmalıdır: Tarla, bağ, bahçe ve piknik alanları gibi kene yönünden riskli alanlara gidilirken, kenelerin vücuda girmesini engellemek maksadıyla mümkün olduğu kadar vücudu örten giysiler giyilmeli, pantolon paçaları çorapların içerisine sokulmalı, mümkünse çizme giyilmeli, ayrıca kenelerin elbise üzerinde rahat görülebilmesi için açık renkli kıyafetler tercih edilmelidir. Kene yönünden riskli alanlardan dönüldüğünde kişi kendisinin, çocuklarının vücudunda (kulak arkası, koltuk altları, kasıklar ve diz arkası dahil) ve kıyafetlerinde kene olup olmadığını kontrol etmelidir.
Vücuda Kene Tutunduğunda Ne Yapılmalıdır?
Vücuduna kene tutunan kişi hiç vakit kaybetmeden çıplak el ile dokunmamak şartıyla, keneyi vücuda tutunduğu en yakın yerden uygun bir malzeme (eldiven, bez ya da poşet v.s.) ile tutarak çıkarmalıdır. Kene çıkarıldıktan sonra tentürdiyot, gibi antiseptik bir solüsyon kene tutunma yerine sürülmelidir. Ancak, kişi, keneyi kendisi çıkaramadığı durumlarda en yakın sağlık kuruluşuna başvurmalıdır. Kene ne kadar erken çıkarılırsa hastalığın bulaşma riskinin de o kadar azalacağı unutulmamalıdır. Vücuduna kene tutunan kişiler kendilerini halsizlik, iştahsızlık, ateş, kas ağrısı, baş ağrısı, bulantı, kusma veya ishal gibi belirtiler yönünden izlemeli ve bu belirtilerden bir veya bir kaçının ortaya çıkması halinde derhal en yakın sağlık kuruluşuna müracaat etmelidirler.
Tütün yaprağının tamamen veya kısmen hammadde olarak kullanılması ile yapılan içme, buruna çekme, emme, çiğneme amaçlı tüm ürünler “tütün mamulü” ya da “tütün ürünü” olarak adlandırılır. Tüketimi en yaygın tütün ürünleri; sigara, sarmalık kıyılmış tütün mamulü, pipo, puro, nargilelik tütün mamulü, enfiye ve çiğnemelik tütündür. Türkiye’de de en çok sigara olmak üzere, nargile, az miktarda puro ve pipo ile yerel olarak sarmalık ve çiğneme tütün şeklinde tüketilmektedir.
Vücudunuzdaki tahmini yağ oranını gösteren bir değerdir. Vücut ağırlığınızı, boyunuzun karesine bölün. Elde ettiğiniz sonuç sizin Vücut Kitle İndeksinizdir.
Beden Kütle İndeksiniz için tıklayınız.
 Sıtma Nedir?
Sıtma Nedir?
Sıtma; insanlara parazit taşıyan sivrisineğin sokmasıyla bulaşan, zamanında tedavi edilmezse öldürücü olabilen bir enfeksiyon hastalığıdır.
Hastalık İnsanlara Nasıl Bulaşır?
Hastalık sıklıkla parazit ile enfekte olan Anophelescinsi sivrisineklerin sokması ile insanlara bulaşır. Nadiren sıtma paraziti taşıyan kanın sağlam kişiye verilmesi, parazit bulaşmış iğnelerin batması veya kullanılması, organ nakli ve gebe kadınlarda plasenta yoluyla çocuğa geçiş ile bulaşabilir.
Hastalık Nerelerde Görülmektedir?
Hastalık en çok Afrika kıtasında olmakla beraber, Asya, Güney Amerika, Uzak Doğu ve Orta Doğu’nun bazı ülkelerinde görülür. Ülkemizde yerli vaka görülmemektedir. Ancak sıtmanın endemik olduğu ülkelere gidenler hastalık etkeni paraziti buralardan alarak hasta olabilmektedir.
Kimler Risk Altındadır?
Hastalığın görüldüğübölgelerde yaşayan veya bu bölgelere seyahat eden kişiler hastalığın bulaşması açısından risk altındadır. Hastalık vektörünün olduğu bölgelerde bulaşma riski vardır.
Hastalığın Belirtileri Nelerdir?
Sıtma hastalığının belirtileri parazit taşıyan sivrisineğin sokmasından sonra ortalama 7 – 30 gün içinde ortaya çıkar. Ancak bu süre 1 yıla kadar uzayabilir. Hastalığın ilk belirtileri non spesifik olup pek çok sistemik viral hastalık bulgularına benzer. Baş ağrısı, halsizlik, yorgunluk, abdominal rahatsızlık, kas ve eklem ağrısı ile başlayan sıtma kliniği ateş, üşüme, titreme, terleme, iştahsızlık, kusma ve giderek artan halsizlik ile devam eder. Hastalık ilerlerse koma, metabolik asidoz, ağır anemi, hipoglisemi, akut böbrek yetmezliği, pulmoner ödem bulgularından biri veya daha fazlasıgelişebilir.
Hastalığa Nasıl Teşhis Konur?
Hastalığın tanısı laboratuvar testleri ile konur.
Hastalığın Tedavisi Nedir?
Sıtma tedavisi olan bir hastalıktır. Hastalığın erken teşhis ve uygun tedavi edilmesi halinde hastalarda tam iyileşme olur.
Sıtma Öldürücü Müdür?
Şiddetli hastalık bulguları olanlar sıtma nedeniyle hayatını kaybedebilir. Ölümlerin çoğu P. falciparumsıtması nedeniyle olur.
Hastalığın Vektörünün Özelliği Nedir?
Hastalığın birincil vektörü olan Anopheles cinsi sivrisinekler temiz ve durgun sularda ürerler. Ülkemizde de bu cins sivrisineklerin bulunmaktadır.
Hastalıktan Korunmak İçin Herhangi Bir Aşı Mevcut Mudur?
Sıtma hastalığına karşı hâlihazırda onay verilmiş bir aşı bulunmamaktadır.
Hastalıktan Korunmak İçin Neler Yapılmalıdır?
Hastalıktan korunmada temel yaklaşım sivrisinek sokmalarından korunmak ve koruyucu ilaç kullanmaktır. Sıtmadan koruyucu ilaçlar Bakanlığımız Seyahat Sağlığı Merkezlerinde ÜCRETSİZ olarak verilmektedir. Hastalığın görüldüğü ülkeleri veya bölgeleri seyahat edecekler için öneriler:
Seyahat öncesi;
- Sıtma için riskli ülkeler, Seyahat Sağlığı Merkezlerinden veya 444 77 34 numaralı Seyahat Sağlığı Hattından ücretsiz öğrenilebilir.
- Türkiye Hudut ve Sahiller Sağlık Genel Müdürlüğü Seyahat Sağlığı Merkezlerindeki hekimler seyahat edilecek ülkenin şartları ve sağlık koşulları hakkında başvuranlara danışmanlık hizmeti vermektedir.
- En az 15 gün önce Seyahat Sağlığı Merkezlerine başvurularak gidilecek ülkedeki sıtma riski hakkında bilgi alınabilir ve koruyucu ilaç temin edilebilir.
Seyahat esnasında;
- Sıtma için riskli ülke/bölge ziyaretlerinde sivrisinek sokmalarından korunmak için:
- Uzun kollu gömlek ve pantolon gibi vücutta açık yer kalmayacak şekilde mümkün olduğunca kapalı kıyafetlerin giyilmesi tercih edilmelidir.
- Konaklamak ve dinlenmek amacıyla kliması olan kapalı yerlerde veya kapı ve pencerelerinde sineklik olan yerlerde kalınmalıdır. Eğer gece dışarıda kalınacaksa cibinlik altında uyunması önerilmektedir.
- Gebe ve emziren kadınlar, güvenliği kanıtlanmış, Bakanlığımızdan ruhsatlı ve onaylı repellentler (sivrisinek kovucular) kullanmalıdır.
- Bu ürünler, mutlaka kullanma talimatı doğrultusunda uygulanmalıdır.
- Bebek ve çocuklarda kullanmadan önce mutlaka ürünün kullanma talimatı incelenmeli ve önerilen yaş gruplarında kullanılmasına dikkat edilmelidir.
- 2 aydan küçük çocuklarda repellent kullanılmamalıdır.
- Repellentler çocukların elleri, gözleri ve ağızları ile varsa ciltteki kesilere uygulanmamalıdır. Yetişkinler repellenti kendi ellerine sıktıktan sonra ellerini sürerek çocukların yüzlerine uygulamalıdır.
- Güneş koruyucu kullanılacaksa önce güneş koruyucu kullanılmalı, sonrasında repellent kullanılmalıdır.
- Bebek ve çocuklara kollarını ve bacaklarını örten giysiler giydirilmelidir.
- Bebeklerin ve çocukların korunması amacıyla bebek arabaları ve taşımak amacıyla kullanılan araçlarda sivrisineklerden korunmayı sağlayıcı tedbirler alınmalıdır.
- Sıtmadan koruyucu ilaç hekim tarafından önerilen dozda ve sürede kullanılmalıdır.
Seyahat Dönüşü;
- Riskli ülke/bölge seyahat dönüşünde baş ağrısı, halsizlik, yorgunluk, abdominal rahatsızlık, kas ve eklem ağrısı şikayetleri olması durumunda koruyucu ilaç kullanılmış olsa dahi derhal bir sağlık kuruluşuna başvurulması,
- Hekime seyahat edilen ülkeden bahsedilmesi son derece önemlidir.
Hastalığın görüldüğü ülkeler/bölgeler aşağıdaki erişim linklerinden takip edilebilir.
http://www.seyahatsagligi.gov.tr/Site/HastalikDetay/Sitma
http://apps.who.int/iris/bitstream/handle/10665/259492/9789241565523-eng.pdf?sequence=1
Tütün, yapraklı bir bitki olup farklı toprak ve iklim tiplerine adapte olmuş birçok çeşidi bulunmaktadır.
Tütünü diğer bitkilerden ayıran en önemli özelliği, yapraklarında bulunan bir madde olan nikotindir. Bitkinin kökünde sentezlenen nikotin yapraklarda birikir. Sigara dumanıyla birlikte nikotin hızla akciğerlerinize ulaşır ve buradan kanınıza karışır. Bu yolla sadece 8 saniye içinde beyninize etki eder. Nikotin beyinde keyif verici kimyasalların salgılanmasına ve kısa bir süre için kendinizi iyi hissetmenize yol açar. Uzun süre sigara içenlerde beynin nikotinle uyarılma ihtiyacı, bir takım kimyasal değişikliklere bağlı olarak artar. Nikotin, eroin veya kokain gibi beynin çalışma şeklini değiştirir ve daha çok nikotin istemesine neden olur. Nikotine olan bu bağımlılık sigara veya diğer tütün ürünlerini bırakmayı zorlaştırır. Sigara bırakma sürecinde iradenizi zorlayacak olan bu ihtiyaç hissidir.
(Kaynak: Tütün ve Tütün Kontrolü -2011 Türk Toraks Derneği Yayını, Konuk Ed: Doç.Dr. Zeynep Ayfer AYTEMUR, Doç.Dr. Şule AKÇAY, Yard. Doç. Dr. Osman ELBEK)
 Dünya Sağlık Örgütü’nün obezite sınıflandırması esas alınarak obeziteyi belirlemek için yaygın olarak Beden Kütle İndeksi (BKİ) kullanılmaktadır.Beden Kütle İndeksi, bireyin vücut ağırlığının (kg), boy uzunluğunun (m cinsinden) karesine (BKI=kg/m2) bölünmesiyle elde edilen bir değerdir. Beden Kütle İndeksi boy uzunluğuna göre vücut ağırlığının tahmin edilmesinde kullanılmakta, vücutta yağ dağılımı hakkında bilgi vermemektedir. DSÖ’ye göre uluslar arası obezite sınıflandırması Çizelge 1’de verilmiştir.
Dünya Sağlık Örgütü’nün obezite sınıflandırması esas alınarak obeziteyi belirlemek için yaygın olarak Beden Kütle İndeksi (BKİ) kullanılmaktadır.Beden Kütle İndeksi, bireyin vücut ağırlığının (kg), boy uzunluğunun (m cinsinden) karesine (BKI=kg/m2) bölünmesiyle elde edilen bir değerdir. Beden Kütle İndeksi boy uzunluğuna göre vücut ağırlığının tahmin edilmesinde kullanılmakta, vücutta yağ dağılımı hakkında bilgi vermemektedir. DSÖ’ye göre uluslar arası obezite sınıflandırması Çizelge 1’de verilmiştir.
Çizelge 1: Yetişkinlerde BKİ’ne göre zayıflık, fazla kiloluluk ve obezitenin sınıflandırılması
| Sınıflandırma | BKİ (kg/m2) | |
| Temel kesişim noktaları | Geliştirilmiş kesişim noktaları | |
| Zayıf (düşük ağırlıklı) | <18.50 | <18.50 |
| Aşırı düzeyde zayıflık | <16.00 | <16.00 |
| Orta düzeyde zayıflık | 16.00 - 16.99 | 16.00 - 16.99 |
| Hafif düzeyde zayıflık | 17.00 - 18.49 | 17.00 - 18.49 |
| Normal | 18.50 - 24.99 | 18.50 - 22.99 |
| 23.00 - 24.99 | ||
| Toplu, hafif şişman, fazla kilolu | > 30.00 - 40.00 |
≥25.00 |
| Şişmanlık öncesi (Pre-obez) | 25.00 - 29.99 | 25.00 - 27.49 |
| 27.50 - 29.99 | ||
| Şişman (Obez) | ≥ 30.00 | > 30.00 |
| Şişman I. Derece | 30.00 - 34-99 | 30.00 - 32.49 |
| 32.50 - 34.99 | ||
| Şişman II. Derece | 35.00 - 39.99 | 35.00 - 37.49 |
| 37.50 - 39.99 | ||
| Şişman III. Derece | > 40.00 | ≥ 40.00 |
Son yıllarda araştırmacılar vücuttaki toplam yağ miktarından çok, yağın vücutta bulunduğu bölge ve dağılımı üzerinde durmaktadırlar. Çünkü vücuttaki yağın bulunduğu bölge ve dağılımı, hastalıkların morbidite ve mortalitesi ile ilişkilendirilmektedir. Bölgesel yağ dağılımı genetik olarak erkek ve kadınlarda farklılık göstermektedir. Android tip (erkek tipi) obezitede yağ vücudun üst bölümünde (elma tip) bel, üst karın ve göğüs karında ve cilt altında toplanmaktadır. Jinoid tip (kadın tipi) obezitede ise yağ, vücudun alt bölümünde (armut tip) kalça, uyluk, bacaklar ve cilt altında toplanmaktadır .
DSÖ’ne göre bel/kalça oranı kadınlarda 0.85’den ve erkeklerde ise 1.0’den fazla ise android tip obezite olarak kabul edilmektedir. Bu dağılımın belirlenmesinde bel/kalça oranı kullanılmakta ise de, tek başına bel çevresi ölçümü, karın bölgesindeki yağ dağılımı ve sağlığın bozulmasında önemli ve pratik bir gösterge olarak kullanılmaktadır. Yağın karın bölgesinde ve iç organlarda toplanması insülin direncine yol açmaktadır. İnsülin direnci ise obezite ile yol açtığı Tip 2 Diyabet, hipertansiyon, dislipidemi, koroner arter hastalıkları arasındaki ilişkiyi sağlayan en önemli faktördür. Tek başına bel çevresi ölçümünün erkeklerde 94 cm, kadınlarda 80 cm ve üzerinde olması hastalık riski ile ilişkilidir.
Yetişkinlerde bel çevresi ölçümüne göre hastalık riski Çizelge 2’de gösterilmiştir.
Çizelge 2. Yetişkinlerde obeziteye bağlı hastalık oluşma riski ve bel çevresi ölçümleri
| Cinsiyet | Risk (Uyarı sınırı) (=BKİ>25) |
Yüksek risk (Eylem sınırı) ( =BKİ>30) |
| Erkek | > 94 | > 102 |
| Kadın | > 80 | > 88 |
Çocuk ve adölesanlarda, yetişkinlerde olduğu gibi belli bir sınıflandırma bulunmamakta, fazla kilolu olma ve obezitenin tanımlanmasında farklı yaklaşımlar bulunmaktadır. En sık kullanılan yöntemlerden birisi bireysel ve toplumsal düzeyde yüzdelik (persentil) ve/veya z skor değerlerinin kullanılmasıdır. Ancak Dünya Sağlık Örgütü tarafından 2006 yılında 0-5 yaş çocukları için büyüme standartları 2007 yılında ise 5-19 yaş grubu çocuklar ve adölesanlar için büyüme referans değerleri yayımlanmıştır. Böylece günümüzde çocuk ve adölesanlarda yaşa göre BKİ değerleri, fazla kiloluluk ve obezitenin sınıflandırılmasında kullanılmaya başlanmıştır.
DSÖ tarafından çocuk ve adölesanlarda fazla kilolu olma ve obezitenin sınıflandırılmasında kullanılması önerilen tablolar Ek-2 ve Ek-3’de verilmiştir. Bu tablolara göre 5 yaşın altındaki çocuklarda fazla kiloluluk >+2 SD veya >97. yüzdelik (persentil), obezite ise >+3 SD veya >99.yüzdelik olarak tanımlanmaktadır. 5-19 yaş grubundaki çocuklar ve adölesanlarda ise fazla kiloluluk >+1 SD veya >85.yüzdeliğin üzeri, obezite ise >+2 SD veya >97.yüzdeliğin üzeri olarak tanımlanmaktadır.
Şarbon, ö zellikle sığır, koyun, keçi, deve gibi ot yiyen hayvanlardan insanlara bulaşan bir hastalıktır. Antraks olarak da bilinen şarbon hastalığı ülkemizde çoban çıbanı ve karakabarcık gibi isimlerle anılmaktadır.
zellikle sığır, koyun, keçi, deve gibi ot yiyen hayvanlardan insanlara bulaşan bir hastalıktır. Antraks olarak da bilinen şarbon hastalığı ülkemizde çoban çıbanı ve karakabarcık gibi isimlerle anılmaktadır.
Etkeni Bacillus anthracis adı verilen sporlu bir bakteri olan şarbon, insanlarda ve hayvanlarda bilinen en eski hastalıklardan birisidir ve zaman zaman hayvanlarda salgınlar yapmaktadır.
Hastalık Nasıl Bulaşır?
Şarbon insanlara üç şekilde bulaşmakta ve bulaşma şekline göre de adlandırılmaktadır: Deri şarbonu, hasta hayvanlara, bunların etine, derisine, bu hayvanların kirletmiş olduğu eşya veya malzemelere temas edilmesiyle,
Bağırsak şarbonu, şarbon mikrobuyla bulaşmış gıdaların, özellikle de şarbonlu hayvanların etlerinin yenmesiyle, Akciğer şarbonu, şarbon sporuyla bulaşık tozların veya hayvan tüylerinde ve kıllarında bulunabilen sporların solunmasıyla bulaşmaktadır.
Hastalık Daha Çok Kimlerde Görülür?
Hayvancılıkla uğraşanlar, çobanlar, kasaplar, mezbaha işçileri, dericilik sanayinde çalışanlar, veteriner hekimler, hastalığın yaygın olduğu bölgelerde ölen hayvanların kesildiği veya yerleşim yerlerine yakın ölen hayvanların gömüldüğü yerlerde oynayan çocuklar şarbon yönünden risk gruplarını oluşturmaktadır.
Hastalığın Dünyadaki ve Ülkemizdeki Durumu?
Şarbon bazı Latin Amerika, Afrika ve Asya ülkelerinde yaygın olarak görülmektedir. Dünyada gittikçe azalan bir hastalık olmakla beraber henüz tamamen yok edilememiştir.
Görülme sıklığı gittikçe azalmasına rağmen şarbon ülkemizde de görülmektedir. Ülkemizde şarbon hastalığı yılın her mevsiminde görülebilir. Ancak sıcak ve kurak aylarda insan ve hayvan şarbonu daha fazla görülmektedir.
Hastalığın Belirtileri Nelerdir?
Şarbon hastalığı mikrobun vücuda girmesinden itibaren yaklaşık 2-7 gün sonra ortaya çıkar. Belirtiler hastalığın klinik şekline göre değişiklik gösterir:
Deri Şarbonu: Şarbon sporlarının deriden girdiği yerde, ilk önce böcek ısırığına benzer biçimde kabarık, kaşıntılı bir şişlik oluşur. Bu şişlik 1-2 gün içerisinde içi su dolu kabarcığa dönüşür ve daha sonrada ağrısız, genellikle 1-3 santimetre genişliğinde ortasında karakteristik siyah renkte ölü dokunun yer aldığı bir yara meydana gelir. Deri şarbonunda ayrıca yaranın bulunduğu bölgedeki lenf bezlerinde şişmeler görülebilir.Ülkemizde görülen şarbon hastalığı genelde deri şarbonu şeklindedir.
Bağırsak Şarbonu: Bulantı, kusma, iştahsızlık, ateş gibi belirtilerle başlar, bunu karın ağrısı, kanlı kusma ve kanlı ishal izler. Daha sonra kan zehirlenmesi ve şok gelişerek ölüm meydana gelebilir.
Akciğer Şarbonu: Soğuk algınlığına benzeyen belirtilerle başlar. Yüksek ateş ve titremeler görülür. Birkaç gün sonra ağır solunum güçlüğü ve şok gelişir.
Hastalık Nasıl Teşhis Edilir?
Hastalığın sık olarak görüldüğü bölgelerde yaşayan veya bu bölgelere seyahat eden, bulaşık materyalle temas eden ve yukarıda belirtilen klinik formlardanbirine ait belirtilerin bulunması şarbon hastalığını akla getirmeli ve mutlaka hekime müracaat edilmelidir.
Hastalığın Tedavisi Var Mıdır?
Şarbon tedavisi için etkili antibiyotikler vardır. Tedavinin başarılı olabilmesi için mümkün olan en kısa sürede tedaviye başlamak gerekir.
Hastalıktan Nasıl Korunulur?
-
Şarbonlu olduğundan şüphelenilen veya şarbondan ölen hayvanlar asla kesilmemeli, derileri yüzülmemeli ve etleri tüketilmemelidir.
-
Şarbondan ölen hayvanlar 2 metre derinliğinde çukurlar açılarak gömülmelidir.
-
Hasta hayvanların bulundukları yerler ve taşındıkları nakil vasıtaları temizlenmeli ve dezenfekte edilmelidir.
-
Hasta hayvanların temas ettiği yem maddeleri, altlıklar ve gübre gibi bulaşık materyaller yakılarak imha edilmelidir.
-
Riskli bölgelerde hayvanlar şarbona karşı aşılattırılmalıdır.
Pasif içicilik; başkalarının içtikleri veya yanan tütün ürününden -sigara, puro, pipo, nargile, elektronik sigara gibi- kaynaklanan dumanın solunmasıdır.
Tütün dumanına maruziyet, dünyada her yıl birçok insanın ölümüne neden olmaktadır. Başkalarının tükettiği tütünün dumanına maruz kalmaktan kaynaklanan ölümler, trafik kazaları ve uyuşturucu madde kullanımına bağlı ölümlerden çok daha fazladır.
- Tütün dumanında formaldehit, siyanür, amonyak, karbon monoksit, naftalin, kadmiyum (pil asidi) gibi 4000'den fazla kimyasal madde vardır. Bunlardan en az 250'sinin zararlı olduğu ve 50'den fazlasının da kansere neden olduğu bilinmektedir. Bu kimyasal maddeler tütün dumanında oldukça fazla miktarda bulunmaktadır.
- Tütün dumanına maruz kalmak, kanser, amfizem ve kalp krizleri gibi birçok öldürücü hastalığa neden olmaktadır.
- Çocuklar tütün dumanının zararlı etkilerine karşı çok daha hassastır.
- Tütün dumanının zararları, maruz kalma süresi uzadıkça artmaktadır.
- Kısa süreli maruziyet de zararlıdır!
Kanunla yasaklanmış alanlarda sigara içenleri Alo 184’ü arayarak bildirin. Sizin ve sevdiklerinizin tütün dumanına maruziyetini önleyin.
- Başkalarının tütün dumanına sadece 5 dakika maruz kalmanın bile kalp krizlerini tetikleyebildiği kanıtlanmıştır. Süre uzadıkça bu risk katlanarak artmaktadır.
- Hemen ortaya çıkan etkiler: Gözlerde tahriş, sulanma, yanma, baş ağrısı, burunda rahatsızlık, akıntı, öksürük, boğaz ağrısı, kalp hızı ve tansiyonun yükselmesi, solunum yakınmalarda artış ve enfeksiyonlar, var olan hastalıkların alevlenmesi, kalp hastalığı olan kişilerde kalp krizi, astım, alerjiler.
- Sigara Dumanından Pasif Etkilenim, kalp-damar hastalıklarını arttırmaktadır. Tam dumansız hava sahası olan yerlerde kalp krizleri % 60 oranında azalabilmektedir.
- Başkalarının tütün dumanını solumaktan kaynaklanan kanser ölümlerinin oranı; asbest, radyoaktif maddeler, arsenik, benzen, vinil klorür, radyasyon, pestisid (tarım ilaçları), tehlikeli atıklar, içme suyunda bulunan kimyasallar, endüstriyel kimyasallar ve madeni atıkların hepsinin toplamından kaynaklanan kanser ölümleri oranından daha fazladır.
- Sigara içmeyenlerde sigara dumanına maruziyet akciğer kanserini % 32 oranında arttırmaktadır.
- Sigaraya maruz kalan genç kadınlarda meme kanseri riski % 90 artmaktadır. Menapoz öncesi kadınlarda 2.6 kez daha fazla meme kanserine yakalanma riski vardır. Çok az ve devamlı sigara dumanına maruz kalan kadınlarda 50 yaşına kadar meme kanseri olma riski % 60 artmaktadır.
- Solunum hastalıkları: İş yeri veya sosyal ortamda sigara dumanına maruz kalmak KOAH ve erişkin astımına neden olmaktadır.
- Pasif içicilikten en çok bebekler ve çocuklar zarar görür. Bebeklerin yanında sigara içmek ani bebek ölümü, tedavi edilmediği takdirde işitme kaybına neden olacak kadar ciddi bir hastalık olan akut orta kulak iltihabı, menenjit (beyin zarı iltihabı), uyku bozukluğu, zatürre, astım ya da solunum yolu enfeksiyonları gibi solunum yolu hastalıkları ve yaşamlarının ilerleyen dönemlerinde de kanser gibi hastalıkların gelişme riskini, sıklığını ve şiddetini artırmaktadır.
- Özellikle yanında sigara içilen çocuklarda öksürük, balgam çıkarma, burun tıkanıklığı gibi belirtiler çok daha sık görülmektedir.
- Yanında sigara içilen bebeklerde daha yüksek bir ani ölüm eğilimi saptanmıştır.
- Günde en az 7 saat tütün dumanına maruz kalan gebelerde düşük doğum ağırlıklı bebek ve erken doğum riski yaklaşık 2 kat yükselmektedir.
Hamilelik esnasında sigara kullanımı, hem anne hem de bebek sağlığı açısından zararlıdır. Bu dönemde içilen sigara, bebeklik ve çocukluk dönemlerindeki hastalık ve ölümlerin en önemli önlenebilir nedenleri arasındadır. Gebelik esnasında sigara kullanan annelerin bebeklerinde düşük doğum kilosu, ani ölüm sendromu, bebeğin anne karnında ölmesi, ileriki dönemlerde davranışsal sorunlar görülmesi gibi pek çok sorun ortaya çıkabilmektedir. Bu nedenle gebelikte sigaranın bırakılması anne ve bebek sağlığı açısından son derece önemlidir.
Sigaranın Kullanımının Gebe Kadınlar Üzerindeki Fizyolojik Etkileri
Sigara annenin başta solunum sistemi olmak üzere kalp, damarlar ve vücudun diğer tüm organlarına zarar vermektedir. Sigaranın bu zararlı etkileri kısa ve uzun süreli olmak üzere iki şekilde görülmektedir.
Sigara kullanımı gebelerde:
- Akciğerleri daraltarak akciğerlere daha az hava girmesine neden olur,
- Damarlar daraldığı için tansiyonu yükseltir,
- Nabzı hızlandırır,
- Bulantı ve kusmaları daha da artırır,
- Koku ve tat duyusunda azaltır,
- Çabuk yorulmaya yol açar,
- İştahsızlığa neden olur.
Sigara Kullanımının Anne Karnındaki Bebek Üzerine Olan Olumsuz Etkileri
Sigaranın içinde bulunan maddelerden olan nikotin ve karbon monoksit bebek sağlığı açısından son derece zararlıdır. Bebek plasenta ve kordon aracılığıyla beslenmektedir. Sigara içen gebelerde, bebeğe yeterli miktarda oksijen taşınamadığından dolayı bebekler yeterince beslenememekte ve gelişememektedir. Oksijen, bebeklerin büyümesini ve gelişmelerini sağlayan en önemli taşıma aracıdır. Anne kanında oksijen azaldığı zaman bebeğe giden oksijen miktarı ve diğer besin öğelerinin miktarı da azalmaktadır. Dolayısıyla sigara içen annelerin bebeklerinde büyüme ve gelişme geriliği ortaya çıkabilmektedir. Sigarada bulunan diğer zararlı maddeler ise, anne kanı ile taşınarak, bebeğe kadar ulaşabilmekte ve bebek bu maddelerden zarar görebilmektedir.
Bebek anneye bağlıdır ve annenin yaptığı her hareketten etkilenmektedir. Gebelikte anne sigarayı bırakmaya başladığı andan itibaren bebek sağlığı da olumlu yönde etkilenmeye başlayacaktır. Anne sigarayı bıraktığında kanı zehirli maddelerden arınacak ve bebeğe daha bol miktarda oksijen gitmeye başlayacaktır. Bu nedenle anne adayı gebeliğinin hangi aşamasında olursa olsun sigarayı bırakma konusunda geç kalmış sayılmayacaktır.
Sigara ilk trimestirde (gebeliğin 12. haftasına kadar olan dönem) bırakıldığı zaman anne karnındaki bebek (fetüs), diğer dönemlere göre daha az zarar görür. Anne adayı ne kadar az sigara içerse, fetüs o düzeyde daha az etkilenir. Bu nedenle anne adaylarının sigarayı bırakmaları için çok fazla düşünecek zamanları yoktur ve bir an önce sigarayı bırakmaya karar vermeleri gerekir. Çünkü fetüs, tek bir sigara içildiğinde bile etkilenmektedir.
Hamilelik süresince tütün dumanına maruz kalma, anne karnındaki bebekte gelişim bozukluğu ve düşük ağırlıklı doğum riskini artırmaktadır. Anne karnında tütün dumanına maruziyet; yeni doğan bebekte kan basıncı ve solunum düzensizlikleri, damak ve dudak yarığı, kan kanseri, bağırsak iltihabı, göz bozuklukları ve diğer öğrenme ve gelişim bozuklukları gibi sağlık problemlerinin gelişmesine neden olabilmektedir.
Bu yüzden hamileler başkasının kullandığı tütün ürününün -sigara, puro, pipo, nargile, elektronik sigara gibi- dumanına maruz kalmaktan kaçınmalıdırlar.
UNUTMAYIN!
- Duman nedeniyle ortamda bulunan kimyasallar sigara içiminden haftalar ve aylar sonra da temizlenememektedir.
- Pencerelerin açık olması, havalandırma sistemlerinin çalışması bu konuda çözüm değildir.
- Dünyada her yıl sigara içmeyen 600.000 den fazla kişi pasif etkilenim nedeniyle ölmektedir.
- Sigara Dumanından pasif etkilenim riski ile karşı karşıya kalan adolesanlar/çocuklar bu risk ile karşı karşıya kalmayanlara göre 1,5-2 kat daha fazla sigaraya başlamaktadırlar.
 Obezite; vücut sistemleri (endokrin sistem, kardiyovasküler sistem, solunum sistemi, gastrointestinal sistem,deri, genitoüriner sistem, kas iskelet sistemi)
Obezite; vücut sistemleri (endokrin sistem, kardiyovasküler sistem, solunum sistemi, gastrointestinal sistem,deri, genitoüriner sistem, kas iskelet sistemi)
ve psikososyal durum üzerinde yarattığı olumsuz etkilerden dolayı pek çok sağlık problemlerine neden olmaktadır.
Obezitenin çeşitli hastalıklarla ilişkisi bilinmekte olup morbidite ve mortaliteyi artırıcı etkisi de ortaya konulmuştur.
Fazla kilolu olma Avrupa Bölgesinde her yıl 1 milyondan fazla ölümün ve hasta olarak geçirilen 12 milyon yaşam yılının sorumlusudur.
Obezitenin neden olduğu sağlık sorunları/risk faktörleri :
- İnsülin direnci – Hiperinsülinemi
- Tip 2 Diabetes Mellitus( Şeker Hastalığı)
- Hipertansiyon( yüksek tansiyon)
- Koroner arter hastalığı
- Hiperlipidemi – Hipertrigliseridemi (Kan Yağlarının Yükselmesi)
- Metabolik sendrom
- Safra kesesi hastalıkları
- Bazı kanser türleri (kadınlarda safra kesesi, endometriyum, yumurtalık ve meme kanserleri, erkeklerde ise kolon ve prostat kanserleri )
- Osteoartrit
- Felç
- Uyku apnesi
- Karaciğer yağlanması
- Astım
- Solunum zorluğu
- Gebelik komplikasyonları
- Menstruasyon düzensizlikleri
- Aşırı kıllanma
- Ameliyat risklerinin artması
- Ruhsal sorunlar (Anoreksiya nevroza (yemek yememe) veya Blumia nevroza (kusarak yediği besinlerden yararlanmama), Binge eating (tıkınırcasına yeme), gece yeme sendromu gibi ortaya çıkabilir veya bir şeyi daha fazla yiyerek psikolojik doyum sağlamaya çalışma)
- Toplumsal uyumsuzluklar
- Özellikle sık aralıklarla ağırlık kaybetme ve kazanma sonucunda deri altı yağ dokusunun fazla olması nedeniyle deri enfeksiyonları, kasıklarda ve ayaklarda mantar enfeksiyonları
- Kas-iskelet sistemi problemleri
Tularemi; Dünyada yaygın olarak bulunan bir bakterinin (Francisella tularensis)yol açtığı, zoonotik (hayvanlardan insanlara bulaşan) bir hastalıktır.
TÜTÜN DUMANINA MARUZİYET ÖZELLİKLE BEBEK VE ÇOCUKLARI TEHDİT ETMEKTEDİR!
Sigara içimi, yalnızca içene değil, yanında bulunanlara da zarar vermektedir. Bundan en çok etkilenen grupta ise bebekler ve çocuklar yer almaktadır. Akciğerleri henüz gelişmekte olan ve yetişkinlerden daha fazla ve hızlı nefes alıp veren çocuklar için sigaranın zararları daha yıkıcı olmaktadır.
Bebek ve çocukların yanında sigara içmek; ani bebek ölümü, tedavi edilmediği takdirde işitme kaybına neden olacak kadar ciddi bir hastalık olan akut orta kulak iltihabı, menenjit (beyin zarı iltihabı), uyku bozukluğu, zatürre, astım ya da solunum yolu enfeksiyonları gibi solunum yolu hastalıklarına neden olmaktadır. Yaşamlarının ilerleyen dönemlerinde ise kanser gibi hastalıkların gelişme riskini, sıklığını ve şiddetini artırmaktadır.
Özellikle yanında sigara içilen çocuklarda öksürük, balgam çıkarma, burun tıkanıklığı gibi belirtiler çok daha sık görülmektedir…
 Obezite oluşmadan korunma büyük önem taşımaktadır. Obeziteden korunma, çocukluk çağında başlamalıdır.Çocuk ve adolesan döneminde oluşan obezite, yetişkinlik dönemi obezitesi için zemin hazırlamaktadır. Bu nedenle aile, okul ve çevre yeterli ve dengeli beslenme ve fiziksel aktivite konularında bilgilendirilmelidr. Obezite tedavisi, bireyin kararlılığı ve etkin olarak katılımını gerektiren, tedavisi zorunlu, uzun ve süreklilik arz eden bir süreçtir. Obezitenin etiyolojisinde pek çok faktörün etkili olması, bu hastalığın önlenmesi ve tedavisini son derece güç ve karmaşık hale getirmektedir.
Obezite oluşmadan korunma büyük önem taşımaktadır. Obeziteden korunma, çocukluk çağında başlamalıdır.Çocuk ve adolesan döneminde oluşan obezite, yetişkinlik dönemi obezitesi için zemin hazırlamaktadır. Bu nedenle aile, okul ve çevre yeterli ve dengeli beslenme ve fiziksel aktivite konularında bilgilendirilmelidr. Obezite tedavisi, bireyin kararlılığı ve etkin olarak katılımını gerektiren, tedavisi zorunlu, uzun ve süreklilik arz eden bir süreçtir. Obezitenin etiyolojisinde pek çok faktörün etkili olması, bu hastalığın önlenmesi ve tedavisini son derece güç ve karmaşık hale getirmektedir.
Bu nedenle obezite tedavisinde hekim, diyetisyen, psikolog, fizyoterapistten oluşan bir ekip gerekmektedir.
Obezite tedavisinde amaç, gerçekçi bir vücut ağırlığı kaybı hedeflenerek, obeziteye ilişkin morbidite ve mortalite risklerini azaltmak, bireye yeterli ve dengeli beslenme alışkanlığı kazandırmak ve yaşam kalitesini yükseltmektir. Vücut ağırlığının 6 aylık dönemde %10 azalması, obezitenin yol açtığı sağlık sorunlarının önlenmesinde önemli yarar sağlamaktadır.
Obezite tedavisinde kullanılan yöntemler 5 grup altında toplanmaktadır. Bu yöntemler;
1.Tıbbi Beslenme (Diyet) Tedavisi
Obezitenin tedavisinde tıbbi beslenme tedavisi anahtar rol oynamaktadır. Obezitede beslenme tedavisi ile:
- Vücut ağırlığının, boya göre olması gereken (BKİ= 18.5 – 24.9 kg/m2) düzeye indirilmesi hedeflenmelidir. Tıbbi beslenme (diyet) tedavisinin bireye özgü olduğu unutulmamalıdır. Başlangıçta belirlenen hedefler, bireyin olması gereken ideal ağırlığı olabildiği gibi, ideal ağırlığının biraz üzerinde de olabilir.
- Uygulanacak zayıflama diyetleri yeterli ve dengeli beslenme ilkeleri ile uyumlu olmalıdır. Amaç, bireye doğru beslenme alışkanlığı kazandırılması ve bu alışkanlığını sürdürmesidir.
- Vücut ağırlığı boya göre olması gereken (BKİ= 18.5 – 24.9 kg/m2) düzeye geldiğinde tekrar ağırlık kazanımı önlenmeli ve kaybedilen ağırlık korunmalıdır.
2.Egzersiz Tedavisi
Egzersiz tedavisinin ağırlık kaybını sağlamadaki etkisi halen tartışmalı olsa da, fiziksel aktivitenin yağ dokusu ve karın bölgesindeki yağlanmayı azalttığı, diyet yapıldığında görülebilen kas kütle kayıplarını önlediği kesin olarak kabul edilmektedir. Egzersiz tedavisi ile, tıbbi beslenme tedavisini destekleyici nitelikte bireylerin ağırlık kazanımları engellenebilmekte, zayıflama ve tekrar ağırlık kazanmanın önlenmesi sağlanmaktadır.
Yetişkinlerin her gün ortalama 30 dakika orta şiddette egzersiz yapması önerilmektedir. Bu düzey bir aktivite günlük 840kj (200kkal) enerji tüketimini sağlar. Obez kişilerde her gün fiziksel olarak aktif olmak amaçlanmaktadır. Enerji harcaması kişinin vücut ağırlığı ve aktivite şiddetine göre değişir.
Egzersiz tedavisinin temel ilkeleri aşağıda belirtilmiştir :
- Egzersizin Türü ; Yürüyüş, Günlük Yaşam Aktivitelerinde Artış, Direnç Egzersizleri
- Egzersizin Sıklığı; Her gün veya en az 5 gün/hafta
- Egzersizin Süresi; 40-60 dk/günde 1 kez, 20-30 dk/günde 2 kez
- Egzersizin Şiddeti; Maksimal Oksijen Tüketiminin % 50-70’i
Obez bireyde, egzersiz programının uygulanmasında dikkat edilmesi gereken en önemli konular, enerji harcamasını artırırken yaralanma riskinin en düşük düzeyde tutulmasıdır. Önerilen egzersiz programı, bireye özgü olmalı, eğlenceli, uygulanabilir ve bireyin günlük yaşam alışkanlıkları ile uyumlu olmalıdır.
3.Davranış değişikliği tedavisi
Vücut ağırlığının denetiminde davranış değişikliği tedavisi, fazla ağırlık kazanımına neden olan yemek yeme ve fiziksel aktivite ile ilgili olumsuz davranışları olumlu yönde değiştirmeyi veya azaltmayı, olumlu davranışları ise pekiştirerek yaşam biçimi haline gelmesini amaçlayan bir tedavi şeklidir. Davranış değişikliği tedavisinin basamakları:
- Kendi kendini gözlemleme
- Uyaran kontrolü
- Alternatif davranış geliştirme
- Pekiştirme, kendi kendini ödüllendirme
- Bilişsel yeniden yapılandırma
- Sosyal destek
4.Farmakolojik tedavi
Obezite tedavisinde kullanılacak ilaçlar hafif ve orta derecede ağırlık fazlalığı olan bireyler için uygun değildir. Kullanılan ilaçların, sağlık yönünden güvenirliliğinin saptanmış olması, obeziteye neden olan etiyolojiye uygun bir etki göstermesi, kısa ve uzun dönemde önemli yan etkisinin olmaması ve bağımlılık yapmaması ve bu tür ilaçların mutlaka hekim tavsiyesi ve kontrolünde kullanılması gerekliliği büyük önem taşımaktadır.
Obezite tedavisinin başarılı olması için hastanın ilaç tedavisinin yanı sıra tıbbi beslenme tedavisi ve egzersiz tedavisini sürdürmeyi kabul etmesi ve düzenli olarak kontrollere gelmesi gerekmektedir.
5.Cerrahi tedavi
Obezitede cerrahi yaklaşım temelde ikiye ayrılır. Besinlerle alınan enerjinin azaltılmasına yönelik bariyatrik cerrahide hedef, besinlerin gastrointestinal sistemde emilimlerini azaltmaktır. Bu amaçla bypass, gastroplasti, gastrik bantlama, gastrik balon vb. yöntemleri kullanılır. Rekonstrüktif cerrahide ise amaç; vücudun çeşitli bölgelerinde lokalize olmuş mevcut yağ dokularının uzaklaştırılmasıdır. Bu tedavi estetik ağırlıklıdır ve eğer hasta obezite tedavisinin gereklerini yerine getirmezse yağ birikimi tekrar gerçekleşmektedir.
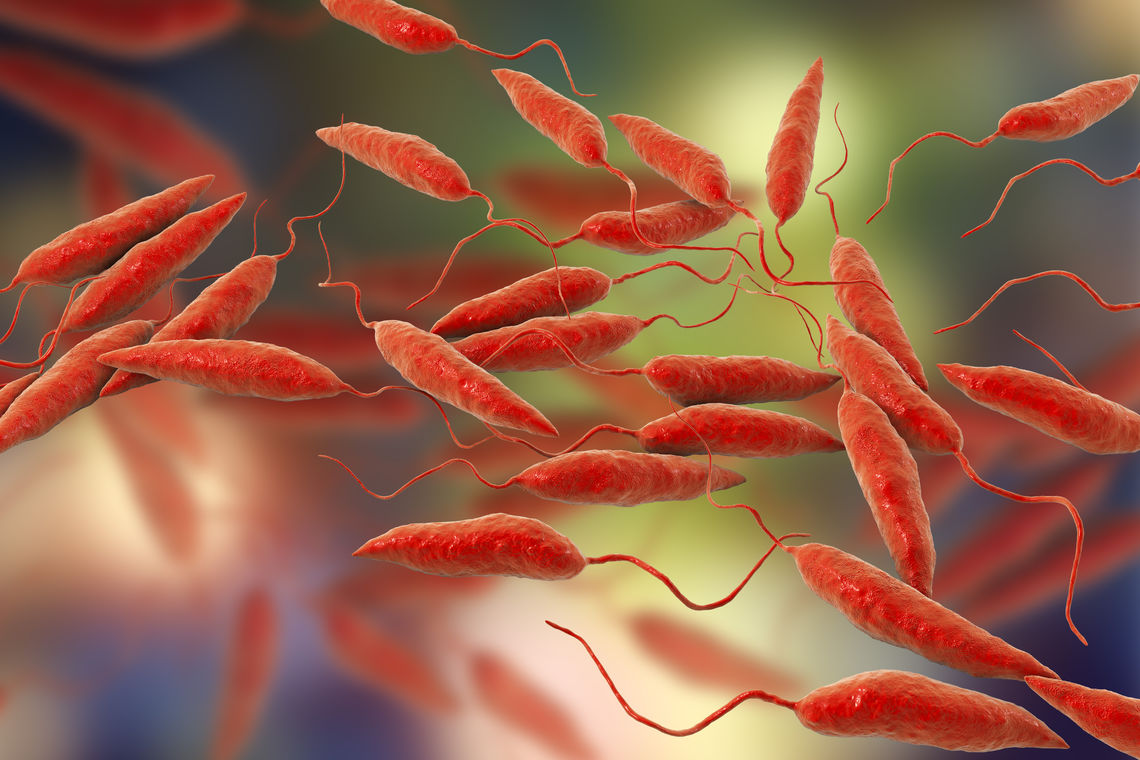 Şark çıbanı paraziti taşıyan kum sineğinin (tatarcık, yakarca, güpdüşen); insanları sokmasıyla bulaşan bir deri hastalığıdır. Halep çıbanı, güzellik yarası olarak da bilinir.
Şark çıbanı paraziti taşıyan kum sineğinin (tatarcık, yakarca, güpdüşen); insanları sokmasıyla bulaşan bir deri hastalığıdır. Halep çıbanı, güzellik yarası olarak da bilinir.
Gebelik esnasında sigara kullanımı, hem anne hem de bebeğin sağlığı açısından son derece zararlıdır. Sigara 4000 tane kimyasal madde içermektedir. Sigara annenin başta solunum sistemi olmak üzere kalp, damarlar ve vücudun diğer tüm organlarına zarar vermektedir.
Sigaranın Gebe Kadınlardaki Fizyolojik Etkileri:
- Akciğerleri daraltarak akciğerlere daha az hava girmesine neden olur,
- Damarlar daraldığı için tansiyonu yükseltir,
- Nabzı hızlandırır,
- Bulantı ve kusmaları daha da artırır,
- Koku ve tat duyusunu azaltır,
- Çabuk yorulmaya yol açar,
- İştahsızlığa neden olur.
Sigaranın Anne Karnındaki Bebek Üzerine Olan Olumsuz Etkileri
Sigaranın içinde bulunan maddelerden olan nikotin ve karbonmonoksit bebek sağlığı açısından son derece zararlıdır. Bebek plasenta ve kordon aracılığıyla beslenmektedir. Sigara içen gebelerde, bebeğe yeterli miktarda oksijen taşınamadığından dolayı bebekler yeterince beslenememekte ve gelişememektedir. Oksijen bebeklerin büyümesini ve gelişmelerini sağlayan en önemli taşıma aracıdır. Anne kanında oksijen azaldığı zaman bebeğe giden oksijen miktarı ve diğer besin öğelerinin miktarı da azalmaktadır. Dolayısıyla sigara içen annelerin bebeklerinde büyüme ve gelişme geriliği ortaya çıkabilmektedir. Sigarada bulunan diğer zararlı maddeler ise, anne kanı ile taşınarak, bebeğe kadar ulaşabilmekte ve bebek bu maddelerden zarar görebilmektedir… Daha fazla bilgi almak için![]() tıklayınız.
tıklayınız.
 Obeziteye neden olan etmenler tam olarak açıklanamamakla birlikte aşırı ve yanlış beslenme ve fiziksel aktivite yetersizliği obezitenin en önemli nedenleri olarak kabul edilmektedir. Bu faktörlerin yanısıra genetik, çevresel, nörolojik,fizyolojik, biyokimyasal, sosyo-kültürel ve psikolojik pek çok faktör birbiri ile ilişkili olarak obezite oluşumuna neden olmaktadır. Tüm dünyada özellikle çocukluk çağı obezitesindeki artışın sadece genetik yapıdaki değişikliklerle açıklanamayacak derecede fazla olması nedeniyle, obezitenin oluşumunda çevresel faktörlerin rolünün ön planda olduğu kabul edilmektedir.
Obeziteye neden olan etmenler tam olarak açıklanamamakla birlikte aşırı ve yanlış beslenme ve fiziksel aktivite yetersizliği obezitenin en önemli nedenleri olarak kabul edilmektedir. Bu faktörlerin yanısıra genetik, çevresel, nörolojik,fizyolojik, biyokimyasal, sosyo-kültürel ve psikolojik pek çok faktör birbiri ile ilişkili olarak obezite oluşumuna neden olmaktadır. Tüm dünyada özellikle çocukluk çağı obezitesindeki artışın sadece genetik yapıdaki değişikliklerle açıklanamayacak derecede fazla olması nedeniyle, obezitenin oluşumunda çevresel faktörlerin rolünün ön planda olduğu kabul edilmektedir.
Obezitenin oluşmasında başlıca risk faktörleri aşağıda sıralanmıştır :
- Aşırı ve yanlış beslenme alışkanlıkları
- Yetersiz fiziksel aktivite
- Yaş
- Cinsiyet
- Eğitim düzeyi
- Sosyo – kültürel etmenler
- Gelir durumu
- Hormonal ve metabolik etmenler
- Genetik etmenler
- Psikolojik problemler
- Sık aralıklarla çok düşük enerjili diyetler uygulama
- Sigara- alkol kullanma durumu
- Kullanılan bazı ilaçlar (antideprasanlar vb.)
- Doğum sayısı ve doğumlar arası süre
Obezitenin gelişmesinde dikkat edilmesi gereken faktörlerden biri de yaşamın ilk yıllarındaki beslenme şeklidir. Yapılan çalışmalarda, obezite görülme sıklığının anne sütü ile beslenen çocuklarda, anne sütü ile beslenmeyen çocuklara göre daha düşük oranlarda olduğu, anne sütü verme süresinin, tamamlayıcı besinlerin türü, miktarı ve başlama zamanlarının obezite oluşumunu etkilediği bildirilmektedir .
DSÖ ve UNICEF (Birleşmiş Milletler Çocuklara Yardım Fonu) tarafından yayımlanan çeşitli dökümanlarda 6 ay tek başına anne sütü verilmesinin, 6.aydan sonra emzirmenin sürdürülmesi ile birlikte güvenilir ve uygun kalite ve miktarda tamamlayıcı besinlere başlanılmasının ve en az 2 yıl emzirmenin devam ettirilmesinin kısa ve uzun dönemde obezite ve kronik hastalık riskini azaltabileceği belirtilmiştir.

Leptospiroz; Weil hastalığı, domuz çobanı hastalığı, pirinç tarlası hastalığı, bataklık ateşi olarak da bilinen, leptospira cinsi bakterilerin oluşturduğu bir hastalıktır.Leptospiroz en çok yaz sonu, ilkbahar başında görülür.
Salgınlar, sel baskını gibi çevresel değişiklikler sonrasında kemiricilerin şehirlere yönelmesi sonucu hastalık artabilir.
Hastalık Nasıl Bulaşır?
En sık bulaşma yolu, mikrobun bulaşmış olduğu göl, havuz, kanal suyu, bataklık ve pirinç tarlalarındaki sularla temas sonucu derideki yaralardan, ağız, burun ve göz mukozalarından mikrobun alınmasıdır. Şiddetli yağmurlar sonucu oluşan sel sularıda leptospiralar için uygun ortamlardır ve salgınlar gözlenebilir. Bu doğal felaketlerden sonra dere, akarsu ve kirli su birikintilerinin kenarında çıplak ayakla yürümek ve yiyecek hazırlanan yerlerde kemirici hayvanların görülmesi en önemli risk faktörleridir.
Hastalığın Belirtileri Nelerdir?
Leptospiroz hastalığında; hiç belirti görülmeyebileceği gibi ağır böbrek yetmezliği ve sarılıkla seyreden farklı klinik tablolar görülebilir. Hastaların %90’ında hafif seyirli, sarılık olmadan kendi kendini sınırlayan ateşli bir klinik tablo görülür.
Kalan %10 vaka ise ateş, sarılık, kanamalar, böbrek yetmezliği ve sinir sistemi bulgularının ön planda olduğu Weil hastalığı şeklindedir.
Hastalığın Tedavisi Var mıdır?
Hastalığın ilk 4 günü içinde antibiyotik tedavisinin başlanması faydalıdır. Zamanında başlanan tedavi sonucunda ateşli dönem kısalır, hastalığın ilerlemesi önlenebilir.
Hastalıktan Korunmak İçin Neler Yapılmalıdır?
Mikrop taşıyan hayvanlar ile insanlar arasındaki bulaşmanın önlenmesi için fare ve kemiricilerle mücadele edilmesi gerekmektedir. Mesleksel veya turistik-sportifetkinliklerde su geçirmez çizme ve eldiven, gözlük gibi koruyucu giysiler giyilmeli ve en küçük deri yaralanmalarında bile kalın yara bantları kullanılmalıdır. Durgun sulara çıplak ayakla girilmemeli ve bu sularda yüzülmemelidir.
İnfertilite, çiftlerin bir yıl süresince çocuk istemeleri ve korunma yöntemi kullanmadan düzenli cinsel ilişkide bulunmalarına rağmen gebeliğin gerçekleşmemesi olarak tanımlanmaktadır.
Sigara içen kadınlarda infertilite görülme oranı, içmeyenlere oranla 10 kat daha fazladır. Sigara içiminin kadınlarda infertiliteye neden olduğu belirtilmektedir. Buna ek olarak; sigara içen kadınlarda yumurtalık fonksiyonlarında azalma, menapoza daha erken yaşta girme, kendiliğinden düşük riskinde artma, erken doğum eylemi ve düşük doğum ağırlıklı bebek doğurma riskinde artma olduğu belirtilmektedir. Sigara içen kadınlarda, sigara içmeyenlere göre doğurganlığın düşük, gebe kalma süresinin 3–12 ay arasında daha uzun olduğu da belirtilmektedir.
Erkeklerde de sigara içimi, üreme fonksiyonlarının olumsuz yönde etkilenmesine neden olmaktadır. Erkeğin sigara içmesi; sperm konsantrasyonunun azalmasına, sperm hareketlerinin azalmasına, sperm sayısının azalmasına, spermin kadının yumurta hücresini delme yeteneğinin azalmasına ve sperm hücresinde DNA hasarının artmasına neden olmaktadır.
Sigara içiminin infertilite nedeni ile yardımcı üreme teknikleri uygulanan bireyler üzerinde de olumsuz etkileri bulunmaktadır. İnfertil çiftlerin sigara içmemesi ya da tedaviye başlamadan önce sigarayı bırakmaları tedaviden başarılı sonuçların elde edilmesi açısından son derece önemlidir…Daha fazla bilgi almak için ![]() tıklayınız.
tıklayınız.
 Obezite günümüzde gelişmiş ve gelişmekte olan ülkelerin en önemli sağlık sorunları arasında yer almaktadır.
Obezite günümüzde gelişmiş ve gelişmekte olan ülkelerin en önemli sağlık sorunları arasında yer almaktadır.
Obezite genel olarak bedenin yağ kütlesinin yağsız kütleye oranının aşırı artması sonucu boy uzunluğuna göre vücut ağırlığının arzu edilen düzeyin üstüne çıkmasıdır.
Bilindiği üzere beslenme; anne karnında başlayarak yaşamın sonlandığı ana kadar devam eden yaşamın vazgeçilmez bir ihtiyacıdır.
İnsanın büyümesi, gelişmesi, sağlıklı ve üretken olarak uzun süre yaşaması için gerekli olan besin öğelerini yeterli ve dengeli miktarda alıp vücutta kullanabilmesidir.
Karın doyurmak, açlığı bastırmak, canının çektiği şeyleri yemek veya içmek değildir.
Günlük yaşamda bireylerin (gebe, emzikli, bebek, okul çocuğu, genç, yaşlı, işçi, sporcu, kalp-damar, şeker, yüksek tansiyon hastalığı, solunum yolu bozuklukları vb.) yaşa, cinsiyete, yaptığı işe, genetik ve fizyolojik özelliklerine ve hastalık durumuna göre değişen günlük enerjiye ihtiyacı vardır.
Sağlıklı bir yaşam sürdürmek için, alınan enerji ile harcanan enerjinin dengede tutulması gerekmektedir.
Yetişkin erkeklerde vücut ağırlığının %15-18'i, kadınlarda ise %20-25'ini yağ dokusu oluşturmaktadır. Bu oranın erkeklerde %25, kadınlarda ise %30'un üstüne çıkması obeziteyi oluşturmaktadır.
Günlük alınan enejjinin harcanan enerjiden fazla olması durumunda, harcanamayan enerji vucutta yağ olarak depolanmakta ve obezite oluşumuna neden olmaktadır.
Buna paralel olarak, günümüz teknolojisindeki gelişmeler, yaşamı kolaylaştırmakla birlikte, günlük hareketleri önemli ölçüde sınırlamıştır.
Anlaşılacağı üzere obezite; besinlerle alınan enerjinin (kalori) harcanan enerjiden fazla olması ve fazla enerjinin vücutta yağ olarak depolanması (%20 veya daha fazla) sonucu ortaya çıkan, yaşam kalitesini ve süresini olumsuz yönde etkileyen bir hastalık olarak kabul edilmektedir.
Dünya Sağlık Örgütü (DSÖ) tarafından da obezite, sağlığı bozacak ölçüde vücutta aşırı yağ birikmesi olarak tanımlanmıştır.
 Kuduz, insan ve memeli hayvanların çoğunda beyin dokusunda iltihap meydana getiren, zoonotik (hayvanlardan insanlara bulaşan) bir hastalıktır.
Kuduz, insan ve memeli hayvanların çoğunda beyin dokusunda iltihap meydana getiren, zoonotik (hayvanlardan insanlara bulaşan) bir hastalıktır.
Kuduz Nasıl Bulaşır?
Kuduz bir hayvanın;
- Isırması veya tırmalaması,
- Salyasının sıyrık veya çatlak deriye, göz, ağız ve buruna temas etmesi,
- Etinin ve sütünün çiğ olarak tüketilmesi ile bulaşır.
Kuduza Yakalanma İhtimali Olan Hayvan Türleri Nelerdir?
Köpek, kedi, keçi, at, eşek, inek gibi evcil hayvanlar ile kurt, tilki, çakal, domuz, ayı, sansar, kokarca, gelincik, kirpi, köstebek gibi yabani hayvanlar kuduza yakalanabilir.
Kuduz Riskli Temasa Neden Olan Hayvanlarda Gözlemin Süresi Ne Kadar?
Kedi ve köpeklerde hayvanın 10 gün gözlemi önerilir. Kedi ve köpek dışındaki hayvanlarda ise gözlem önerilmez.
Hastalığın Belirtileri Nelerdir?
Hayvanlarda Kuduz Belirtileri;
- Hayvanın huyunda veya hareketlerinde değişimler, korkaklık, sinirlilik ve saldırganlık görülebilir.
- Hayvanda genellikle şiddetli ısırma isteği bulunur.
- Vücudunda felçler, yutkunma güçlüğü, salya akması, kasılmalar görülebilir.
*Bu belirtileri gösteren hayvanlardan uzak durulmalı ve en kısa sürede İl/İlçe Tarım ve Orman Müdürlüklerine haber verilmelidir.
İnsanlarda Kuduz Belirtileri;
- Isırılan vücut bölgesinde duyu değişikliği,
- Parezi veya paralizi (Felç),
- Yutma güçlüğü,
- Sudan korkma,
- Bilinç kaybı,
- Kasılmalar,
- Kaygı bozuklukları.
Hastalığın Tanısı Nasıl Konulur?
Kuduz hastalığının kesin tanısı laboratuvar teşhisiyle konulmaktadır.
Hastalığın Tedavisi Var Mıdır?
Kuduz, kliniği geliştikten sonra ölümle sonuçlanan bir hastalık olup, tedavisi bulunmamaktadır. Ancak belirtilen kuduz bulaşma yollarından birine maruz kalınmışsa, kişi kuduzu önlemek amacıyla mutlaka sağlık kuruluşuna müracaat etmelidir. Sağlık kuruluşunda planlanan kuduz profilaksisi (kuduz aşısı vb.) uygulamaları ile kuduz önlenebilir.
Hastalıktan Korunmak İçin Neler Yapılır?
Kuduz, ölümle sonuçlanan bir hastalık olduğundan, korunma yaklaşımları hayat kurtarıcıdır. Bu nedenle;
- Yara veya ısırık bölgesi vakit kaybedilmeden bol su ve sabunla iyice yıkanmalı,yıkama işlemi bittikten sonra alkol veya tentürdiyot gibi iyotlu antiseptikler uygulanmalıdır.
- Göz, ağız veya burun kuduz riskli temasa maruz kaldıysa bol su ile yıkanmalıdır.
- En kısa sürede sağlık kuruluşuna müracaat edilmeli, hekimin düzenleyeceği aşılama programı aksatılmadan uygulanmalıdır.
- Evcil hayvanlar kontrol altında tutulmalı, özellikle geceleri serbest bırakılmamalıdır.
- Kedi ve köpeklere her yıl mutlaka kuduz aşısı yaptırılmalıdır.
- Çevrede hasta, garip davranış sergileyen veya ölmüş hayvanların görülmesi halinde bunlara yaklaşılmamalı ve ilgili yerler (Belediyeler, Muhtarlıklar İl, İlçe Gıda, Tarım ve Hayvancılık Müdürlükleri) haberdar edilmelidir.
- Kuduz riski olan hayvanlarla sık temas eden kişilere temas öncesi aşılama, kuduz riskli teması olanlara da hekim değerlendirmesine göre temas sonrası kuduz aşılaması uygulanmalıdır.
Kuduz Riskli Temasa Maruz Kalan Kişiye Ne Zaman Aşı Başlanmalıdır?
Kuduz riskli temasa maruz kalan kişiyi aşılamaya olabildiğince erken başlanmalıdır.
Kuduz Aşısı Kimlere Yapılır?
Kuduz aşısı kuduz riskli temasa maruz kalmış çocuk ve hamile dahil herkese yapılır.
Kuduz Aşılaması Devam Eden Kişi Yeni Bir Temasa Maruz Kalırsa Ne Yapılır?
Kuduz riskli temas sonrası aşılaması devam eden kişi bu sırada yeni bir riskli teması olmuşsa aşılama şeması aynı şekilde sürdürülür.
Temas Öncesi Aşılama Kimlere Yapılır?
- Kuduz açısından yüksek riskli işlerde çalışanlar (Kuduz araştırma laboratuvarı çalışanları, kuduz aşısı üretiminde çalışanlar vb.)
- Kuduz açısından riskli işlerde çalışanlar(veteriner hekimler, hayvan bakıcıları, hayvan barınaklarında çalışan personel, mağara keşfi konusunda çalışanlar ve yarasa kolonileri üzerinde çalışanlar vb.) ve kuduz riski olan hayvanlarla sık temas edenler,
- Yaban hayat ile temas riski yüksek olan doğa sporları yapanlar,
- Köpek kuduzunun yüksek olduğu ve kuduz riskli temas halinde uygun tıbbi yaklaşımın verilemeyeceği bölgelere seyahat edenler.
Kuduz Aşısı Uygulanması Gerektiren Durumlar Nelerdir?
Köpek, kedi, sığır gibi kuduza yakalanma ihtimali olan hayvanların ısırıkları, yeri ne olursa olsun kuduz için risk oluşturur. Isırık dışında kuduz olma ihtimali olan hayvanın tırmalaması, salya, tükürük, hayvanlara ağız yoluyla verilen canlı aşı yemleri gibi mikroplu olabilecek materyalin, vücuttaki açık yara ve müköz membranlarla (vücudun ağız, burnun içi, mide ve barsak gibi alanlarını döşeyen zar tipi) teması da risk oluşturur. Kuduz riskli temas sonrası aşılamaya olabildiğince erken başlanmalıdır.
Kuduz hastalığında kuluçka süresi çok değişken olduğundan, kuduz riskli temas sonrası aradan geçen süreye bakılmaksızın temas kategorize edilerek uygun aşılamaya başlanmalıdır.
*Unutmayınız:Kuduzun bulaşma yollarından birisiyle karşı karşıya kalındığında en yakın sağlık kuruluşuna müracaat edilmelidir. Doktor tarafından belirlenen takvime uyularak kuduz aşıları gününde yaptırılmalıdır.
Kuduz Aşısı Uygulaması Gerektirmeyen Durumlar Nelerdir?
- Ülkemizde ve dünyada bugünkü verilerle fare, sıçan, sincap, hamster, kobay, gerbil, tavşan, yabani tavşan ısırıklarında insana kuduz geçişi gösterilmemiştir. Bu nedenle hayvan sağlığı ile ilgili kurumlar özel bir veri bildirmedikçe, bu tür hayvan ısırıklarında,
- Bugünkü verilerle, ülkemizde eve giren yarasaların ısırığı veya evde yarasa bulunması durumunda (doğal ortamdaki mağaralarda olan yarasa teması vaka temelli değerlendirilir),
- Soğukkanlı hayvanlar (yılan, kertenkele, kaplumbağa vb.) tarafından ısırılma durumunda,
- Kümes hayvanları ısırıklarında,
- Sağlam derinin yalanması, hayvana dokunma veya besleme,
- Bilinen ve halen sağlam bir kedi veya köpek tarafından 10 günden daha önce ısırılmış veya temas etmiş olanlara,
- Daha sonra kuduz olduğu anlaşılan bir hayvanı beslemiş olmak, kan, süt, idrar ve dışkısıyla kişinin sağlam derisinin temas etmiş olması, pişmiş etini yemiş, kaynatılmış sütünü içmiş veya bu sütle yapılan süt ürünlerini tüketmiş olmak,
- Kuduz hastasına rutin bakım yapan sağlık personeline riskli teması olmadıkça (müköz membran veya bütünlüğü bozulmuş deri teması, ısırma vs.) kuduz aşısı yapılmasına gerek yoktur.
Günümüzde, sigara kullanımı bağımlılığa neden olmasından dolayı bir hastalık olarak kabul edilmekte ve ruhsal hastalıklarla ilişkili olduğu bilinmektedir. Şizofreni, depresyon ve anksiyete bozukluğu gibi psikiyatrik sorunlara sahip bireylerde sigara bağımlılığının daha fazla oranda bulunduğu vurgulanmaktadır. Bu nedenle, ruh sağlığının korunması ve geliştirilmesinde sigaranın bırakılması son derece önemli bir aktivitedir.
Sigarayı bırakma , “sigara bağımlılığı” hastalığından kurtulma anlamına gelmektedir. Sigaranın bırakılması, bağımlılığın neden olabileceği gerginlik, anksiyete, bağımlılık, başarısızlık ve hastalanma korkusu gibi olumsuz duyguların ortadan kalkmasını sağlayarak bireyin ruh sağlığını olumlu yönde etkileyebilmektedir. Sigarayı bırakmayı başarabilen bireyin, kendine güven duygusu artmakta ve bir maddeye bağımlı olma düşüncesinden kurtularak stresli durumlarla başa çıkmada daha etkin yollar kullanmayı öğrenmektedir. Ayrıca, sigarayı bırakmayı başarabilen bireylere yönelik yapılan gözlemler ve çalışmalarda bireylerin çoğunluğunun sigarayı bıraktıktan sonra daha sağlıklı bir yaşam tarzını benimsedikleri belirlenmiştir… Daha fazla bilgi edinmek için ![]() tıklayınız.
tıklayınız.
Yeni Koronavirüs Hastalığı (COVID-19), ilk olarak Çin’in Vuhan Eyaleti’nde Aralık ayının sonlarında solunum yolu belirtileri (ateş, öksürük, nefes darlığı) gelişen bir grup hastada yapılan araştırmalar sonucunda 13 Ocak 2020’de tanımlanan bir virüstür.
Salgın başlangıçta bu bölgedeki deniz ürünleri ve hayvan pazarında bulunanlarda tespit edilmiştir. Daha sonra insandan insana bulaşarak Vuhan başta olmak üzere Hubei eyaletindeki diğer şehirlere ve Çin Halk Cumhuriyeti’nin diğer eyaletlerine ve diğer dünya ülkelerine yayılmıştır.
Koronavirüsler, hayvanlarda veya insanlarda hastalığa neden olabilecek büyük bir virüs ailesidir. İnsanlarda, birkaç koronavirüsün soğuk algınlığından Orta Doğu Solunum Sendromu (MERS) ve Şiddetli Akut Solunum Sendromu (SARS) gibi daha şiddetli hastalıklara kadar solunum yolu enfeksiyonlarına neden olduğu bilinmektedir. Yeni Koronavirüs Hastalığına SAR-CoV-2 virüsü neden olur.
Belirtileri Nelerdir?
Belirtisiz olgular olabileceği bildirilmekle birlikte, bunların oranı bilinmemektedir. En çok karşılaşılan belirtiler ateş, öksürük ve nefes darlığıdır. Şiddetli olgularda zatürre, ağır solunum yetmezliği, böbrek yetmezliği ve ölüm gelişebilmektedir.
Nasıl Bulaşır?
Hasta bireylerin öksürmeleri aksırmaları ile ortama saçılan damlacıkların solunması ile bulaşır. Hastaların solunum parçacıkları ile kirlenmiş yüzeylere dokunulduktan sonra ellerin yıkanmadan yüz, göz, burun veya ağıza götürülmesi ile de virüs alınabilir. Kirli ellerle göz, burun veya ağıza temas etmek risklidir.
Kimler Daha Fazla Risk Altında?
COVID-19 enfeksiyonu ile ilgili şimdiye kadar edinilen bilgiler, bazı insanların daha fazla hastalanma ve ciddi semptomlar geliştirme riski altında olduğunu göstermiştir.
- Vakaların yüzde 80'i hastalığı hafif geçirmektedir.
- Vakaların %20’si hastane koşullarında tedavi edilmektedir.
- Hastalık, genellikle 60 yaş ve üzerindeki kişileri daha fazla etkilemektedir.
Hastalıktan En Çok Etkilenen Kişiler:
- 60 yaş üstü olanlar
- Ciddi kronik tıbbi rahatsızlıkları olan insanlar:
- Kalp hastalığı
- Hipertansiyon
- Diyabet
- Kronik Solunum yolu hastalığı
- Kanser gibi
- Sağlık Çalışanları
Çocuklar Risk Altında Mı?
Çocuklarda hastalık nadir ve hafif görünmektedir.
Çocuklarda şimdiye kadar ölüm görülmemiştir.
Hamileler Risk Altında Mı?
COVID-19 enfeksiyonu gelişen gebe kadınlarda hastalığın ciddiyeti konusunda sınırlı bilimsel kanıt vardır.
Bununla birlikte mevcut kanıtlar COVID-19 enfeksiyonu sonrası hamile kadınlar arasındaki hastalık şiddetinin, hamile olmayan yetişkin COVID-19 vakalarına benzer olduğunu ve hamilelik sırasında COVID-19 ile enfeksiyonun fetüste olumsuz bir etkisi olduğunu gösteren hiçbir veri olmadığını göstermektedir.
Şu ana kadar COVID-19'un hamilelik sırasında anneden bebeğe bulaştığına dair de bir kanıt bulunmamaktadır.
Tanı Nasıl Konur?
Yeni Koronavirüs tanısı için gerekli moleküler testler ülkemizde mevcuttur. Tanı testi sadece Halk Sağlığı Genel Müdürlüğü Ulusal Viroloji Referans Laboratuvarında ve belirlenmiş Halk Sağlığı Laboratuvarlarında yapılmaktadır.
Korunma Yolları Nelerdir?
Mümkün olduğu kadar yurtdışına yolculuk yapılmaması önerilmektedir. Yurtdışına çıkışın zorunlu olduğu durumlarda aşağıdaki kurallara dikkat edilmelidir:
Akut solunum yolu enfeksiyonlarının genel bulaşma riskini azaltmak için önerilen temel ilkeler Yeni Koronavirüs Hastalığı (COVID-19) için de geçerlidir. Bunlar;
- El temizliğine dikkat edilmelidir. Eller en az 20 saniye boyunca sabun ve suyla yıkanmalı, sabun ve suyun olmadığı durumlarda alkol bazlı el antiseptiği kullanılmalıdır. Antiseptik veya antibakteriyel içeren sabun kullanmaya gerek yoktur, normal sabun yeterlidir.
- Eller yıkanmadan ağız, burun ve gözlerle temas edilmemelidir.
- Hasta insanlarla temastan kaçınmalıdır (mümkün ise en az 1 m uzakta bulunulmalı).
- Özellikle hasta insanlarla veya çevreleriyle doğrudan temas ettikten sonra eller sık sık temizlenmelidir
- Hastaların yoğun olarak bulunması nedeniyle mümkün ise sağlık merkezlerine gidilmemeli, sağlık kuruluşuna gidilmesi gereken durumlarda diğer hastalarla temas en aza indirilmelidir.
- Öksürme veya hapşırma sırasında burun ve ağız tek kullanımlık kağıt mendil ile örtülmeli, kağıt mendilin bulunmadığı durumlarda ise dirsek içi kullanılmalı, mümkünse kalabalık yerlere girilmemeli, eğer girmek zorunda kalınıyorsa ağız ve burun kapatılmalı, tıbbi maske kullanılmalıdır.
- Çiğ veya az pişmiş hayvan ürünleri yemekten kaçınılmalıdır. İyi pişmiş yiyecekler tercih edilmelidir.
- Çiftlikler, canlı hayvan pazarları ve hayvanların kesilebileceği alanlar gibi genel enfeksiyonlar açısından yüksek riskli alanlardan kaçınılmalıdır.
- Seyahat sonrası 14 gün içinde herhangi bir solunum yolu semptomu olursa maske takılarak en yakın sağlık kuruluşuna başvurulmalı, doktora seyahat öyküsü hakkında bilgi verilmelidir.
Detaylı bilgi için https://covid19bilgi.saglik.gov.tr adresini ziyaret edebilirsiniz.
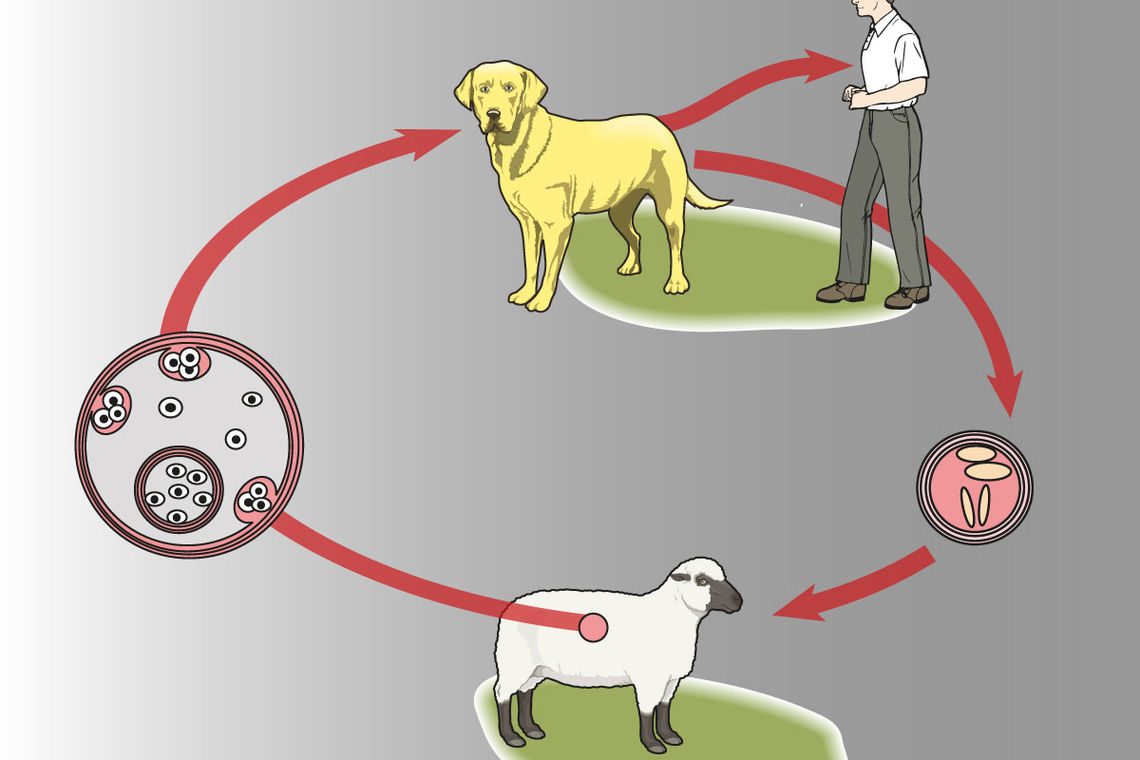 Kist hidatik olarak da adlandırılan kistik ekinokkoz; köpek, kurt, tilki gibi et yiyen hayvanların bağırsaklarında yaşayan Echinococcus granulosusadı verilen parazitin yumurtalarının ağız ve solunum yoluyla alınmasından sonra insanların karaciğer, akciğer, dalak, beyin gibi iç organlarında kistler oluşturarak ölüme yol açabilen zoonotik karakterli bir hastalıktır.
Kist hidatik olarak da adlandırılan kistik ekinokkoz; köpek, kurt, tilki gibi et yiyen hayvanların bağırsaklarında yaşayan Echinococcus granulosusadı verilen parazitin yumurtalarının ağız ve solunum yoluyla alınmasından sonra insanların karaciğer, akciğer, dalak, beyin gibi iç organlarında kistler oluşturarak ölüme yol açabilen zoonotik karakterli bir hastalıktır.
Parazit Hangi Hayvanlarda Bulunur?
Parazitin gerçek ara konakları koyun, keçi, sığır, domuz ve develer, son konakları ise köpek, kurt, tilki gibi et yiyen hayvanlardır.Ancak, esas kaynak sıklıkla köpeklerdir. Koyunların kistli iç organlarının köpeklere yedirilmesi ile kist içinde bulunan genç parazit köpeklerin bağırsağına yerleşerek olgunlaşır ve ergin parazit oluşur. Köpekteki ergin parazitler yumurtlamaya başlar ve bu yumurtalar köpeğin dışkısı ile dışarı atılır. Bu yumurtalar ile bulaşık otları yiyen koyunlarda parazitin genç formu oluşur. Parazitin yaşamını devam ettirmesi ve çoğalabilmesi için hem koyunlara hem de köpeklere ihtiyacı vardır.
Köpek dışkısı ile atılan yumurtalar çok dayanıklıdır, toprakta ve soğukta bir yıl kadar canlı kalabilirler. Dışkıyla atılan yumurtalar hayvanların ayakları, arazi eğimi, rüzgar ve yağmurla yayılırlar.
Kist Hidatik İnsanlara Nasıl Bulaşır?
Hastalık insanlara paraziti taşıyan köpek, kedi, çakal, tilki, kurt gibi hayvanların dışkısı ile etrafa yayılan parazitin yumurtaları ile kirlenmiş çiğ tüketilen meyve ve sebzelerin yenmesi, suların içilmesi, rüzgar ile uçuşan yumurtaların solunum yoluyla alınması ve paraziti taşıyan köpekler sevildikten sonra ellerin iyice yıkanmaması yoluyla bulaşır.
Hastalığın Belirtileri Nelerdir?
Hastalığın belirtileri insanların organ ve dokularında oluşan kistlerin büyüklüğüne ve yerine göre farklılık gösterir. Kistlerin büyüklüğü nohut büyüklüğünden çocuk başı büyüklüğüne kadar değişik boyutlarda olabilir.
Hastalığın başlarında kistin küçük olduğu dönemlerde uzun yıllar boyunca hiçbir belirti vermeyebilir. Kist büyüdükçe; bulunduğu bölgeye ve oluşturduğu baskıya göre belirtiler ortaya çıkar. Kistler en sık karaciğer ve akciğerlerde görülürler. Karaciğer yerleşiminde karnın sağ üst kısmında ağrı, bulantı, kusma ve bazen kaşıntı, sarılık gibi belirti görülür. Akciğer tutulumunda solunum sıkıntısı, öksürük, ağızdan kan gelmesi ve göğüs ağrısı olabilir. Diğer organ ve sistem tutulumlarında da bu bölgelere ait tablolar ortaya çıkar. Örneğin kafa içi tutulumlarda; baş ağrısı, kusma, şuur kayıpları görülebilir. Kalp tutulumunda kalp ritm bozuklukları, enfarktüs bulguları, hatta kalp duvarında yırtılma olabilir. Kemik tutulumlarında kırıklar olabilir. Kist patlarsa alerjik reaksiyonlar ortaya çıkabilir.
Hastalığın Tanısı Nasıl Konulur?
Hastalığın tanısı, hastanın şikayetleri, muayene bulguları, röntgen bulguları ve kan tahlilleri ile konur. Kistik oluşumların ultrason ve tomografi ile ayrıntılı değerlendirilmesi yapılabilir.
Hastalık Nasıl Tedavi Edilir?
Kireçleşmiş kistler tedavi yapılmaksızın takip edilir. Bunlar dışındaki kistlere cerrahi müdahale yapılır. Ulaşılamayan bölgelerdeki kistlerde, çoklu organ tutulumlarında, çok küçük kistlerde veya cerrahiye ve iğne ile boşaltmaya genel durumu nedeniyle müsait olmayan hastalarda ilaç tedavisi kullanılabilir.
Hastalıktan Korunmak İçin Neler Yapılmalıdır?
- Köpek ve kedilere çiğ gıdalar ile kistli iç organlar kesinlikle yedirilmemelidir.
- Kişisel temizlik kurallarına dikkat edilmeli, içme ve kullanma suları temiz olmalı, çiğ yenen sebze ve meyveler bol su ile iyice yıkandıktan sonra tüketilmelidir.
- Sahipli köpek ve kediler, muhakkak parazit yönünden tedavi ettirilmeli ve sahiplerince gezdirilirken etrafa dışkılamaları halinde mümkünse dışkı uygun bir şekilde toplanıp bertaraf edilmelidir. Köpekler, çocukların oyun oynadıkları oyun bahçesi, park, okul bahçesi gibi yerlerde dolaştırılmamalıdır.
- Sahipsiz köpeklerin müdahaleleri Belediyeler tarafından yapılmalıdır.
- Köpekler parazit yumurtaları burunlarına ve tüylerine bulaştırabilirler. Parazit mücadelesi yapılmadan serbest dolaşan köpeklerin okşanması ve sevilmesi sırasında parazit yumurtaları ellere bulaşabilir. Bu şekilde kirlenen ellerin yıkanmadan ağıza götürülmesi ile parazitin yumurtası alınır. Bu nedenle, özellikle çocukların sokak köpekleri ile oynamalarına izin verilmemeli, temas halinde ellerin bol su ve sabunla yıkanması sağlanmalıdır.
- Sağlıksız koşullarda yapılan hayvan kesimi, hastalığın yayılmasında köpeklerden çok daha fazla etkilidir. Bu nedenle hayvan kesimleri, mezbahalarda ve veteriner hekim kontrolünde yapılmalıdır. Kesilen veya ölen hayvanların kist bulunduran organları köpeklerin ve diğer etçil hayvanların ulaşamayacağı şekilde gömülerek bertaraf edilmelidir. Özellikle kurban bayramlarında bu hususlara daha çok dikkat edilmelidir. Kurban kesimi için belediyelerce tahsis edilen özel kesim yerleri kullanılmalı ve kesimler veteriner hekim gözetiminde yapılmalıdır. Kurban Bayramında kesilen koyunların kistli organları köpeklere yedirilmemeli, yakarak imha edilmeli ya da derin bir çukura gömülmelidir.
Sigara dumanının insan vücudunda doğrudan temasta olduğu organların başında solunum sistemi ve akciğerler gelmektedir. Aslında solunum yollarında çevresel zararlı etkenlere karşı oldukça güçlü koruyucu mekanizmalar bulunmaktadır. Bu koruyucu mekanizmalar arasında, solunum yollarının iç yüzeyinde bulunan tüycükler ve solunum yollarının iç yüzeyinde nemliliği sağlayan salgılar önemli rol oynamakta ve solunum yollarına çevreden gelebilecek zararlı etkenler kontrol edilebilmektedir.
Sigara dumanı, hem ısısı hem de içinde bulunan çok sayıdaki kimyasal maddeler nedeniyle solunum yollarının bu koruyucu mekanizmaları üzerinde olumsuz etkiler meydana getirmektedir. Sigara içilmesi durumunda solunum yollarında ve akciğerlerde çeşitli hastalıklar meydana gelmektedir. Bunlar arasında; akciğer kanseri, kronik bronşit, astım, çeşitli enfeksiyonlar hatta allerjik rahatsızlıklar yer almaktadır. Yapılan çalışmalar, sigara içenlerde bu hastalıkların daha sık görüldüğünü ortaya koymuştur.
Akciğerlerde meydana gelen bu hastalıklar ortaya çıktığı zaman tedavi amacı ile çeşitli uygulamalar yapılabilir. Ancak önemli olan bu hastalıkların meydana gelmesinin önlenmesidir. Sigara içme alışkanlığını hiç edinmemek bu açıdan oldukça önemlidir. Sigara içenlerin de vakit geçirmeden bu alışkanlıklarından vazgeçmesi ve sigarayı bırakmaları daha sağlıklı bir yaşam sürebilmeleri için gereklidir…Daha fazla bilgi edinmek için ![]() tıklayınız.
tıklayınız.
 El, ayak, ağız hastalığı genellikle 2-10 yaş arasındaki çocukları, özellikle de 5 yaşın altındaki çocukları etkileyen ancak bazen yetişkinlerde de görülebilen yaygın bir viral hastalıktır. Hastalık sıklıkla yaz ve sonbabar aylarında görülmekte olup, küresel ısınma ile mevsim özelliklerin değişmesiyle beraber, hastalığın görüldüğü mevsim de değişiklik göstermektedir
El, ayak, ağız hastalığı genellikle 2-10 yaş arasındaki çocukları, özellikle de 5 yaşın altındaki çocukları etkileyen ancak bazen yetişkinlerde de görülebilen yaygın bir viral hastalıktır. Hastalık sıklıkla yaz ve sonbabar aylarında görülmekte olup, küresel ısınma ile mevsim özelliklerin değişmesiyle beraber, hastalığın görüldüğü mevsim de değişiklik göstermektedir
El, ayak, ağız hastalığı tüm dünya ülkelerinde görülmekle birlikte tropikal bölgelerde ve düşük hijyenli bölgelerde daha şiddetli seyretmektedir.
El, ayak ve ağız hastalığına enterovirus cinsi virüsler neden olur. Hastalık en sık enterovirüs 71 veya koksaki virüs A grup 16 ile meydana gelir
Belirtileri Nelerdir?
El, ayak ve ağız hastalığı genellikle ateş (38-39 derece) , iştahsızlık, belli belirsiz bir kırıklık hali ve boğaz ağrısı ile başlar. Karın ağrısı ve öksürükte olabilir. Ateşin başlamasından 1-2 gün sonra, ağızda herpanjina adı verilen ağrılı, içi su dolu döküntüler meydana gelir. Döküntüler genellikle ağızın arka kısmında küçük kırmızı lekeler olarak başlar, daha sonra içi su dolu kabarcıklar haline gelir ve sıklıkla kabuğu patlayarak ülserleşir. Deri döküntüleri ise 1-2 gün sonra gelişir. Ayak tabanı ve ellerde avuç içinde düz kırmızı noktalar halinde başlayan döküntüler, daha sonra su toplar. Bazen döküntüler dizlerde, dirseklerde, kalçada veya genital bölgede de oluşabilir. El ve ayaklardaki döküntüler genellikle 5-7 gün içerisinde kendiliğinden iyileşir.
Özellikle küçük çocuklar ağızlarındaki ağrılı yaralar nedeni ile su içmekte zorlanabilir ve dehidratasyon oluşabilir.
Her ne kadar adı El-Ayak-Ağız Hastalığı da olsa her zaman tüm bu alanlarda döküntü görülmeyebilir. Sadece ağız yaraları veya sadece deride döküntüler şeklinde gelişebilir.
Nasıl Bulaşır?
Solunum yoluyla, tükürükle, yakın temasla ve dışkı yoluyla bulaşabilir. Yazın havuz sezonunun açılması ve enfekte havuz sularının yutulması ise ayrı bir risk oluşturmaktadır. Yoğunlaşan virüslerle hastalık salgına da dönüşebilmektedir. Bu nedenle anne ve babalara, çocuklarına ellerini sık sık yıkama alışkanlığı kazandırmaları konusunda büyük görev düşmektedir
Tanısı Nasıl Konur?
Alınacak ayrıntılı bir hastalık öyküsü ve fizik muayene, ağızda, ellerde ve ayaklarda karakteristik döküntüler, genellikle hastalığın teşhisi için yeterlidir. Aftöz stomatit, su çiçeği, eritema multiforme ve herpes simplex gibi hastalıklarla ayırıcı tanısı yapılmalıdır. Genellikle, hiçbir laboratuvar çalışması gerekmez. Lökosit sayısı 4000-16,000 / ml arasındadır. Bazen, atipik lenfositler mevcuttur. Son çalışmalar, C-reaktif protein (CRP) ve açlık kan şekerinin şiddetli vakalarda hafif vakalara oranla anlamlı olarak daha yüksek olduğunu göstermektedir. Virüsün bulunması muhtemel alanlardan ( burun-boğaz sürüntüsü, gaita, döküntü sıvıları..) alınan numunelerde PCR yöntemi ile virüs izole edilebilir veya kanda hastalığa sebep olan virüslere (coxackie, enterovirüs..) karşı oluşan antikor (bağışıklık sistemi yanıtı) tespit edilebilir.
Tedavisi Nasıldır?
Hastalığın spesifik bir tedavisi ve aşısı yoktur. Hasta kişilerin şikayetlerine yönelik ve varsa komplikasyonlara yönelik tedaviler uygulanabilir.
Korunma Yolları Nelerdir?
Hasta bireyler ile temastan kaçınarak ve bazı temel temizlik kurallarına dikkat ederek hastalıktan korunulabilir.
- Eller özellikle tuvalet kullanımı sonrası veya bez değiştirdikten sonra, yemek hazırlamadan veya yemekten önce mutlaka su ve sabunla yıkanmalıdır.
- Oyuncaklarda dahil olmak üzere kullanılan tüm malzemelerin yüzey temizliğine dikkat edilmelidir.
- Hastalarla yakın temastan (öpüşme, sarılma gibi…) ve ortak tabak bardak kullanımından kaçınılmalıdır.
- Ellerin sık sık yıkanması, kirli ellerin ağza ve yüze sürülmemesi çok büyük önem taşır.
- Bulaşıcı olduğundan el-ayak-ağız hastalığına yakalanan kişilerden uzak durulması gerekir.
- Ortak yaşam alanlarını sık sık havalandırarak içeri temiz hava girmesini sağlamak gerekir.
- Okul ve kreşlerde ortam yüzeylerinin günlük temizliği sağlanmalıdır.
El-ayak-ağız hastalığına karşı en etkili yöntem hijyendir. Gerekli hijyen ve temizlik kurallarına uyulması durumunda el-ayak-ağız hastalığı riski azalır. El, ayak, ağız hastalığı ile ilgili, Halk Sağlığı Müdürlükleri tarafından, ihtiyaçlar doğrultusunda sağlık personeline ve halka yönelik eğitimler planlanmakta ve uygulanmaktadır.
Kimler Riskli Gruptadır?
Okul, kreş vb. toplu yaşam alanlarında bulunmak, yazın havuz sezonunun açılması ve enfekte havuz sularının yutulması ise ayrı bir risk oluşturmaktadır
 Uyuz Nedir?
Uyuz Nedir?
Uyuz; Sarcoptes scabiei var. hominis adı verilen akarın (böcek) sebep olduğu tüm dünyada yaygın olarak görülen bir hastalıktır. Gözle görülemeyen ancak mikroskopla seçilebilen uyuz böcekleri insan derisini istila ederek hastalığa yol açarlar. Uyuz böceği deride tüneller açarak bu tünellerin içinde yaşar.
Hastalık İnsanlara Nasıl Bulaşır?
Uyuz genellikle hasta olan biriyle doğrudan ve uzun süreli yakın temas ile bulaşır. Kişiden kişiye genellikle 15-20 dakikalık bir sürede bile yakın temasla (aynı yatakta yatma, ele ele tutuşma gibi) bulaşabilir. Yatak takımı, giysi ve havlu gibi kişisel eşyaların ortak kullanımı uyuzun bulaşmasını ve yayılmasını kolaylaştırır.
Hastalığın Belirtileri Kaç Gün İçinde Ortaya Çıkar?
İlk defa uyuza yakalanan bir kişide belirtilerin başlaması 2-6 hafta kadar sürebilir. Ancak daha önce uyuza yakalanan bir kişide, belirtiler genellikle maruz kaldıktan 1-4 gün içinde ortaya çıkar. Hastalık belirtilerinin başlamadığı bu dönemlerde bile kişi uyuzu başkalarına bulaştırabilir.
Hastalığın Belirtileri Nelerdir?
Uyuzun en önemli belirtisi şiddetli gece kaşıntısıdır. Kaşıntı, kişinin yatağa girip ısınması ile artar ve kişiyi uykudan uyandırabilecek şiddette iken gündüzleri daha hafiftir. Kaşıntı genellikle el parmak araları, el bileğinin iç yüzü, bilekler, koltuk altları, dirsekler ve kasıklarda görülmekle birlikte tüm vücutta görülebilmektedir. Hastalığın en belirgin bulgusu parmaklar arasında dalgalı kirli bir çizgi halinde görülen, uyuz böceğinin içinde yaşadığı, gri beyaz renkli, 1-10 mm uzunluğundaki tünellerdir.
Kişilerde özellikle geceleri artan şiddetli kaşıntı ve deride görülen içi su dolu keseciklerin görülmesi uyuz şüphesini arttırır. Böyle bir durumla karşılaşıldığında bir an önce Sağlık Kuruluşuna başvurulmalıdır.
Hastalığın Tedavisi Var Mıdır?
Uyuz tedavi edilebilir bir hastalıktır. Hasta ile beraber ev halkı ile kişiyle doğrudan ve uzun süreli yakın teması olanların da tedavi edilmesi gerekir. Uyuzun belirtilerinin hemen başlamayacağı unutmamalıdır.
Bu nedenle uyuz tedavisinin başarılı olabilmesi için uyuz hastası ile birlikte özellikle beraber yaşadığı ve uzun süreli yakın teması olan kişiler de hastalık belirtileri olup olmamasına bakılmaksızın tedavi edilmelidir. Hasta ve aynı yaşam ortamını paylaşan kişiler eş zamanlı olarak yani aynı anda tedavi olmalıdır. Tedavide kullanılan ilaçlar hekimin önerdiği şekilde, dozda ve sürede kullanılmalıdır.
Tedavi olduktan sonra ölen böceklere ve böcek artıklarına karşı alerji nedeniyle kaşıntı 2-4 hafta devam edebilir, bu durum hastalık ile karıştırılmamalıdır.
Hastalıktan Korunmak İçin Ne Yapılmalıdır?
Hastalığın önlenmesi ve kontrolü için uyuz olan kişi ile birlikte yaşayan kişilerin de aynı zamanda tedaviye alınması son derece önemlidir. Özellikle aile bireylerinin kaşıntısının olup olmamasına bakılmaksızın mutlaka birlikte tedavi olması gerekir. Aynı anda tedavi uygulanmadığı takdirde hastalık kişiden kişiye bulaşmaya devam edecektir.
Uyuz hastası ve evde beraber yaşadığı kişiler tarafından kullanılan giysiler, çarşaflar ve havlular en az 60 derecede yıkanmalı ve ütülenmelidir.
Yatak takımları birkaç gün havalandırılmalıdır. Yıkanamayacak eşyaların ağzı bağlı olan bir poşet içerisinde ortalama üç gün saklanması gerekir. Ayrıca zemin ve mobilyalar elektrik süpürgesi ile temizlenmelidir.
Beyin, insan vücudundaki en önemli organlardan birisidir. Sigara ile beyin ve sinir sistemi hastalıkları arasındaki ilişki iki açıdan önemlidir. Bunlardan birisi; sigaranın bağımlılık yapıcı etkisi, diğeri de sigara içilmesi durumunda beyinle ilgili olarak ortaya çıkan sağlık sorunlarıdır.
Sigara bağımlılık yapıcı bir maddedir. Sigara dumanı içinde bulunan nikotin hızla beyine ulaşarak haz duyusu meydana getirmekte, belli bir süre geçince kişi nikotinin haz duyusunu arar hale getirmekte ve sigara içmeye yönelmektedir.
Sigara ile beyin arasındaki ilişkinin diğer boyutu ise, beyin ve sinir sisteminde sigaranın neden olduğu hastalıklardır. Sigara, genel olarak damar sisteminde bozukluğa yol açmakta, beyindeki damarları da olumsuz yönde etkilemektedir. Sigara içenlerde; damar tıkanması, beyin kanaması, felç (inme) türü rahatsızlıklar daha sık görülmektedir. Beyin damarlarında daralma olduğunda beyin işlevleri zayıflamakta, düşünme ve hafıza fonksiyonlarında da bozulma olmaktadır.
Sigara kullanımı ile depresyon ve alzheimer hastalığı arasında da ilişki mevcuttur. Sigara kullanımı ile depresyon arasındaki ilişki iki yönde de olabilmektedir. Şöyle ki; sigara içen kişiler arasında depresyon daha sık görülürken diğer yandan depresyondaki kişiler daha fazla sigara içme eğiliminde olmaktadır. Sigara içen kişilerde alzheimer hastalığının daha sık görüldüğü yönünde de bilgiler giderek artmaktadır.
Sigaranın yol açtığı bütün bu sorunlardan korunmak için sigaradan uzak durulması çok önemlidir. Sigara içmeyenler hiç içmemeli, içmekte olanlar da en kısa zamanda bu zararlı davranıştan uzaklaşmalıdır…Daha fazla bilgi edinmek için ![]() tıklayınız.
tıklayınız.
 MERS-CoV ; ilk defa 2012 yılında Suudi Arabistan’da tanımlanan ve yeni bir coronavirüsün neden olduğu bulaşıcı solunum yolu hastalığıdır. Coronavirüsler ise bulgusuz, hafif soğuk algınlığından ağır hastalığa (SARS) ve akut solunum yolu yetmezliği sendromu kadar farklı belirtilere neden olabilen geniş bir virüs ailesidir.
MERS-CoV ; ilk defa 2012 yılında Suudi Arabistan’da tanımlanan ve yeni bir coronavirüsün neden olduğu bulaşıcı solunum yolu hastalığıdır. Coronavirüsler ise bulgusuz, hafif soğuk algınlığından ağır hastalığa (SARS) ve akut solunum yolu yetmezliği sendromu kadar farklı belirtilere neden olabilen geniş bir virüs ailesidir.
Nasıl Bulaşır?
Şu an için MERS-CoVirüsünün develerden kaynaklandığından şüphelenilmektedir. Ancak hastalığın insanlara nereden ve nasıl bulaştığı henüz kesin olarak bilinmemektedir. Hastalık insandan insana yakın temas ile bulaşabilmektedir ancak şu an için hızla yayılmamaktadır. İnsandan insana olan bu bulaşma aile bireyleri, hastanelerdeki hastalar ve sağlık çalışanları arasında olmuştur.
Belirtileri Nelerdir?
Ateş, titreme, baş ağrısı, baş dönmesi, boğaz ağrısı, kuru öksürük, nefes darlığı, kas ağrısı gibi genellikle solunum yolu hastalıklarının ortak özellikleri ilk şikayetler olarak ortaya çıkar.
Ayrıca kusma, ishal gibi gastrointestinal semptomlar da görülebilmektedir. Bazı vakalarda kanlı balgam görülmüştür. Ateş olmadan hafif solunum yolu hastalığı ve zatürre gelişmeden önce ishal ile gelen atipik vakalar da bildirilmiştir. Hastalık şiddetli olduğunda yoğun bakım ve solunum cihazına gerek duyulmaktadır. Bazı hastalarda da özellikle böbreklerde organ yetmezliği meydana gelmiştir. MERS-CoV vakalarının yaklaşık %40’ı maalesef hayatını kaybetmiştir.
Tedavisi Nasıldır?
MERS-CoV için özel bir tedavi olmaması, virüsün tam bilinmemesi nedeni ile uygulanan tedavi destekleyici, ikincil enfeksiyonları ve komplikasyonları önlemeye yöneliktir.
MERS-CoV tanısı almış kişiler mekanik solunum desteği ve solunum izolasyonu sağlayabilecek bütün hastanelerde takip ve tedavi edilebilirler.
Eğer bir kişi MERS-CoV enfeksiyonu açısından kesin tanı almışsa veya şüpheleniliyorsa ve hastaneye yatması gerekmiyorsa;
- Evindeki ve toplumdaki diğer kişilere hastalığı bulaştırma riski nedeni ile evindeki diğer kişilerden farklı bir odada oturmalı,
- Doktor randevusu öncesi durumu hakkında sağlık kuruluşuna bilgi verilmeli,
- Öksürdüğünde veya hapşırdığında bir mendille (tercihen kağıt mendille) ağzını kapatmalı, kullanılmış mediller ağzı kapalı ve delik olmayan naylon poşetlere konularak ağzı kapatılarak ikinci bir naylon poşet içerisinde atılmalı,
- Ellerini sıklıkla yıkamalı;
- Başka bir kişi/kişiler ile aynı ortamı paylaştığı (ev, sokak, toplu taşıma araçları, hastane vb.)zaman yüz maskesi takmalı,
- Kişisel eşyalarını başkaları ile paylaşmamalı, ev halkının bardak, tabak, havlu gibi eşyalarını kullanmamalı; eğer kullanması gerekirse bu eşyaları iyice su ve sabunla yıkamalıdır.
- Ayrıca bulgularını takip etmeli, eğer hastalığında bir kötüleşme olursa acil tıbbi yardım istemelidir.
MERS-CoV enfeksiyonu için tanı konulmuş veya değerlendirmesi devam eden bir kişi ile yakın temas etmiş olanlar, son temaslarından sonraki 14 gün boyunca günde iki kez ateşleri ölçülmeli, öksürük, solunum sıkıntısı ile baş ağrısı, boğaz ağrısı, bulantı-kusma ve ishal gibi diğer erken semptomların olup olmadığını takip etmelidirler.
Hamile ve emziren bayanlarla çocuklar için özel bir uygulama gerekmeyip diğer hastalara yapılan önerilerle aynıdır. Sadece annenin bebeğine yaklaşırken yüz maskesi takması önerilir.
Korunma Yolları Nelerdir?
MERS-CoV enfeksiyonu için aşı yoktur. Suudi Arabistan başta olmak üzere Orta Doğu ülkelerinde vakalar görülmesi nedeniyle buraya yolculuk planlayanlar için korunma tedbirleri uygulanmalıdır. Hac ve umre yolculuğu yapacak kişiler için el hijyeni, öksürük ve aksırık sırasında ağız ve burun kapatılması, solunum sekresyonları ile temas durumunda ellerin yıkanması akut ateşli solunumsal semptomları olan kişilerden en az 1 metre uzakta durulması, kalabalık alanlarda maske kullanılması gibi solunumsal hijyen önerileri, gıda güvenliği önerileri (çiğ süt ve hayvansal ürünler tüketmemek, çiğ tüketilecek sebze ve meyveleri iyice yıkayarak tüketmek gibi), kişisel hijyen önerileri ile hayvanlarla temastan kaçınılması, sağlık kuruluşuna başvurmaları halinde diğer hastalarla teması en aza indirilmesi tavsiye edilmektedir.
Kimler Riskli Gruptadır?
Bağışıklık sistemleri zayıflamış olanlar, yaşlı insanlar ve kanser, şeker hastalığı, kronik akciğer hastalığı olanlarda hastalık daha şiddetli seyretmektedir. Başlıca riskli gruplar;
- 65 yaş ve üzerinde olanlar,
- Kalp hastalığı olanlar,
- Böbrek hastalığı olanlar,
- Solunumsal hastalığı olanlar,
- Diyabet gibi kronik bir hastalığı olanlar,
- Doğumsal veya edinilmiş immün yetmezliği olanlar,
- Malign hastalığı olanlar,
- Son dönem hastalığı olanlar,
- Hamile kadınlar,
- 12 yaşın altındaki çocuklar.
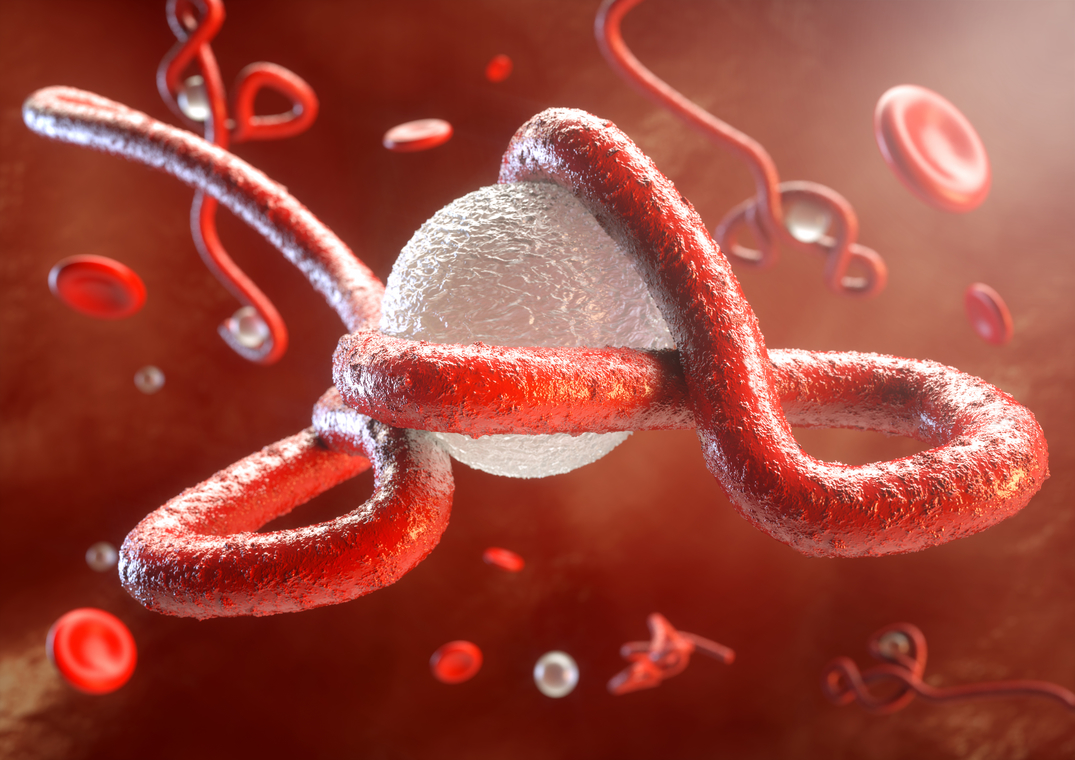 Ebola Virüs Hastalığı (EVH) Nedir?
Ebola Virüs Hastalığı (EVH) Nedir?
Geçmişte Ebola Hemorajik Ateşi olarak adlandırılan Ebola Virüs Hastalığı filovirüs ailesinin bir üyesi olan Ebola virüsünün neden olduğu sıklıkla ölüme neden olan önemli bir hastalıktır. Tanımlanan beş Ebola virüs türü bulunmakta olup bunlardan dördü insanlarda hastalığa yol açmaktadır. EVH, insanlarda ve primatlarda (maymunlar, goriller ve şempanzeler) hastalığa neden olabilir.
Ebola Virüs Hastalığı İnsanlara Nasıl Bulaşır?
Ebola virüsünün doğal konakçısı tam olarak bilinmemekle birlikte mevcut bilimsel bulgular doğrultusunda meyve yarasalarının doğal konakçı olduğu düşünülmektedir.
Hastalık insanlara Ebola virüs ile enfekte olmuş hayvanlarla temas yoluyla (genellikle kesme, pişirme, yeme sonrası) veya enfekte olmuş kişinin vücut sıvılarıyla temasla bulaşır. İnsandan insana bulaşma çoğunlukla, enfekte kişilerin kan veya diğer vücut sıvılarının veya sekresyonlarının (dışkı, idrar, tükürük, semen) sağlıklı kişilerin hasarlanmış cildi veya mukoz membranına bulaşması ile olur.
Ayrıca enfeksiyonu taşıyan kişilerin vücut sıvıları ile kontamine materyaller (kirli giysiler, nevresimler, eldivenler, koruyucu ekipman ve kullanılmış enjektörler gibi tıbbi atıklar) veya ortamlar ile temas ile de bulaşma olabilir. Ayrıca EVH’nın cinsel yolla bulaşma yönünden de riski bulunmaktadır. Erkeklerden kadınlara cinsel yolla bulaşması daha güçlü bir olasılıktır.
Ebola Virüs Hastalığı Hangi Bölgelerde Görülür?
EVH, ilk olarak 1976'da, Demokratik Kongo Cumhuriyeti'ndeki Ebola Nehri yakınında tespit edilmiştir. Hastalık; Afrika kıtasında Liberya, Gine, Sierra Leone, Demokratik Kongo Cumhuriyeti (Zaire), Gabon, Güney Sudan, Fildişi Sahilleri, Uganda, Kongo, Nijerya Cumhuriyeti gibi ülkelerde zaman zaman salgınlar yapmaktadır.
Ülkemizde bugüne kadar Ebola Virüs Hastalığı vakası tespit edilmemiştir.
Kimler Risk Altındadır?
Hastalık salgınlarının olduğu dönemlerde bu bölgelerde yaşayanlar, buralara seyahat edenler veya bu kişilerle teması olanlar hastalığın bulaşması açısından risk altındadır.
Hastalığın Belirtileri Nelerdir?
Hastalığın kuluçka süresi 2-21 gündür. İnsanlar, semptomlar ortaya çıkana kadar bulaştırıcı değildirler. Sık görülen belirti ve bulgular; ateş, baş ağrısı, kas ve eklem ağrısı, halsizlik, ishal, kusma, mide ağrısı ve iştahsızlıktır. Hastalık ilerledikçe bulgular ağırlaşır, cilt ve mukozal kanamalar veya organ içine kanamalar görülebilir.
Ebola Virüs Hastalığının Tanısı Nasıl Konulur?
Hastalığın tanısı klinik örneklerde yapılan laboratuvar testleri ile konur.
Hastalığın Tedavisi Var Mıdır?
Hastalığa spesifik bir tedavi yoktur. Klinikte destek tedavisi esastır.Özellikle sıvı replasman tedavisi olmakla birlikte destekleyici tedavi uygulaması yapılmaktadır. İhtiyaç halinde böbrek diyalizi, kan transfüzyonu, plazma replasman tedavisi uygulanır.
Hastalık İçin Tıbbi Desteğe Ne Zaman İhtiyaç Duyulur?
Yaşayan/ölü şüpheli EVH olan kişilerle temas edenlerde veya hastalığın görüldüğü bölgelere seyahat öyküsü olanlarda Ebola Virüs Hastalığı benzeri bulgular (ateş, baş ağrısı, kas ağrısı, kusma, ishal vb.) görülmesi halinde derhal tıbbi destek alınmalıdır.
Ebola Virüs Hastalığı Öldürücü Müdür?
Hastalığa yakalananların yaklaşık yarısı hayatını kaybetmektedir.
Ebola Virüs Hastalığından Korunmak İçin Herhangi Bir Aşı Mevcut Mudur?
EBH için deneysel olarak uygulanan bir aşı olmakla beraber ruhsatlandırılarak kullanıma sunulmuş bir aşı bulunmamaktadır.
Hastalıktan Korunma Önlemleri Nelerdir?
Hastalığın görüldüğü ülkelere seyahat öncesi, gidilecek bölgede EBH salgını olup olmadığı ve hastalık riski mutlaka araştırılmalıdır. Ebola için riskli ülkeler, Seyahat Sağlığı Merkezlerinden veya 444 77 34 numaralı Seyahat Sağlığı Hattından ücretsiz olarak öğrenilebilir.
- EBH salgınlarının olduğu dönemlerde hastalığın görüldüğü bölgelerde primatlardan bulaşı önlemek için;
- Virüsü taşıyabilen meyve yarasaları ve primatlara (maymunlar, goriller ve şempanzeler) eldiven gibi uygun kişisel koruyucu kıyafet kullanılmadan doğrudan temas edilmemeli,
- Hayvansal ürünler tüketilmeden önce iyice pişirilmelidir.
- İnsandan insana bulaşma riskinin azaltılması için;
- EVH semptomları olan kişilerle, özellikle de vücut sıvılarıyla gerekli korunma önlemleri almadan doğrudan veya yakın temastankaçınılması,
- Olası/kesin EVH hastalarıyla ilgilenirken eldiven ve uygun kişisel koruyucu ekipman giyilmesi,
- Hastanede yatan hastaları ziyaret ettikten sonra ellerin düzenli olarak yıkanması,
- Olası/kesin EVH nedeniyle ölen kişilere koruyucu ekipman giyilmeden temas edilmemesi son derece önemlidir.
EVH’nın cinsel yolla bulaşması güçlü bir olasılıktır. Mevcut kanıtlara dayalı olarak; hastalığı geçiren erkeklere hastalık başlangıcından 3 ay sonra cinsel sekresyon örneğinde test yapılması, test sonucu pozitif olanlar için; bir hafta arayla alınan cinsel sekresyon örneğinde iki kez negatif sonuç elde edilinceye kadar her ay testlerin tekrarlanması önerilmektedir.
Hastalığı geçiren erkeklerin semptom başlangıcından itibaren bir yıl boyunca veya cinsel sekresyon örneğinde yapılan testlerde iki kez negatif sonuç elde edilinceye kadar geçen sürede partnerleriyle korunmasız cinsel temasta bulunmamaları, güvenli cinsellik uygulamaları için sağlık personelinden bilgi almaları önerilmektedir.
EVH Riskli Bölgelerden Seyahat Sonrasında;
Enfekte olmuş hastalık bulgularını gösteren kişi ve hayvanların vücut sıvılarıyla temas etmiş olma olasılığı olanlar 21 gün süreyle sağlık durumlarını yakından takip etmelidir.
Ebola Virüs Hastalığı benzeri semptomlar (ateş, baş ağrısı, kas ağrısı, kusma, ishal) görülmesi halinde derhal bir sağlık kuruluşuna başvurmaları, yaptıkları son seyahat ve olası temaslıları hakkında bilgi vermeleri son derece önemlidir.
Hastalığın bulaşmasını önleyici tedbirlerin alınabilmesi için sağlık kuruluşuna başvuru esnasında hastalık bulguları ile ilgili bilgi verilmelidir.
Hastalığın görüldüğü ülkeler/bölgeler aşağıdaki erişim linklerinden takip edilebilir.
http://www.seyahatsagligi.gov.tr/Site/HaberListesi/Ebola
http://www.who.int/news-room/fact-sheets/detail/ebola-virus-disease
Dünyada en fazla sayıda ölüme neden olan hastalıkların başında kalp-damar hastalıkları gelmektedir. Gelişmiş ülkelerdeki ölümlerin yarısına yakın bir bölümü, gelişmekte olan ülkelerde de üçte biri kalp-damar hastalıkları nedeniyle olmaktadır.
Ülkemizde meydana gelen ölümlerin %40,4* kadarının nedeni kalp-damar hastalıklarıdır. Bu nedenle kalp-damar hastalıklarından korunma çok önemlidir. Hastalıklardan korunma programları yapabilmek için hastalığın oluş mekanizmasının ve hastalığın oluşunda rolü olan etmenlerin iyi bilinmesi gerekir. Kalp hastalıklarının meydana gelmesinde çok sayıda faktörün etkisi olmakla birlikte bunlar içinde üç tanesinin önemi daha büyüktür. Bunlar; yüksek tansiyon, yüksek kolesterol ve sigara içilmesidir. Görüldüğü gibi sigara içilmesi kalp hastalıklarının oluşmasındaki başlıca etmenlerden birisidir. Sigara içenlerde kalp hastalığı riski, sigara içmeyenlerle kıyaslandığında 2-5 kat daha fazla bulunmaktadır. Sigara içen kişilerin tansiyon ve kan kolesterol düzeyleri de yüksekse bu hastalıkların meydana gelme riski daha fazla olmaktadır. Sigara ile mücade bakımından da etkili yaklaşım sigara alışkanlığının hiç edinilmemesidir. Ancak sigara içmekte olan kişiler açısından da oldukça başarılı yaklaşımlar söz konusudur… Daha fazla bilgi edinmek için ![]() tıklayınız.
tıklayınız.
Kaynak: TÜİK 2014 yılı Ölüm Nedeni İstatistikleri
 Cüzzam, “Mycobacterium leprae” isimli basil tarafından oluşturulan, kronik bir enfeksiyon hastalığıdır. Lepra basili 1873 yılında Gerhard Armauer Hansen tarafından bulunmuştur. Konakçı organizmanın immunolojik durumuna göre kendini sınırlayabilen veya progressif olabilen lokalize ya da geniş yayılımlı bir tablo ortaya çıkabilir. Primer olarak yüzeyel periferik sinirleri, deriyi, üst solunum yolu mukozasını, gözün ön kamerasını, kemikleri ve testisleri tutar.
Cüzzam, “Mycobacterium leprae” isimli basil tarafından oluşturulan, kronik bir enfeksiyon hastalığıdır. Lepra basili 1873 yılında Gerhard Armauer Hansen tarafından bulunmuştur. Konakçı organizmanın immunolojik durumuna göre kendini sınırlayabilen veya progressif olabilen lokalize ya da geniş yayılımlı bir tablo ortaya çıkabilir. Primer olarak yüzeyel periferik sinirleri, deriyi, üst solunum yolu mukozasını, gözün ön kamerasını, kemikleri ve testisleri tutar.
Lepra basili, aside alkole dirençli 0.3-0.4 mikron eninde, 2-7 mikron boyunda, düz veya hafifçe kıvrık, çomak şeklinde, zorunlu intrasellüler bir mikroorganizma olup periferik sinirleri, özellikle Schwann hücrelerini infekte eden tek basildir.
Lepra’nın nedenleri nelerdir ve nasıl bulaşır?
Bulaşma şekli kesin olarak bilinmemesine karşın solunum yolu ile bulaşma en çok kabul edilenidir. Lepra basilinin tek rezervuarı insandır. Lepranın bulaşması; enfekte şahsın bulaştırıcılığına, temasın yakınlığına, sıklığına ve süresine bağlıdır. Bulaşma genellikle çocukluk çağında aynı aile içindeki uzun süre temas edilen aktif hastalardan kaynaklanmaktadır.
Lepra’nın klinik belirtileri nelerdir?
Leprada klinik belirtiler hipopigmante bir makülden, geniş yayılımlı periferik sinir sistemi, göz, kemik adale ve diğer dokuların tutulduğu, şekil bozuklukları ve sakatlıkların geliştiği bir tabloya kadar değişir. Klinik bulguların farklılığı konakçı organizmanın verdiği cevaba bağlıdır. İnkubasyon periyodu TT için 2.9-5.3 yıl, LL için 9.3-11.6 yıl arasında değişmektedir. Ortalama inkubasyon periyodu 2-4 yıldır. Çok ender olmakla birlikte birkaç haftalık kısa veya 30 yıl gibi uzun inkubasyon periyodları bildirilmiştir. Bu periyodu izleyerek indetermine lepra adı verilen başlangıç lezyonu ortaya çıkar. Hastaların %20-80 inde ilk belirti indetermine lepradır. Eğer hasta taramaları daha dikkatli yapılırsa bu sayı yükselebilecektir. Kalçalar, yüz, kol ve bacakların dış yüzü gibi soğuk deri alanlarına oturan bir veya birkaç adet, birkaç cm. çapında sınırları çok keskin olmayan, hipopigmante veya hafifçe eritemli bir makül vardır. Bunların diagnostik bir belirtisi yoktur. Eğer klinik olarak tanı konulamıyorsa kesin tanı için dermatopatolojik incelemeye başvurulabilir. Biyopsi ile dermatopatolojik kesitlerde tipik nöral ve adneksiyal infiltrasyonun ve basilin gösterilmesi tipiktir. Bu lezyon çoğu vakada spontan olarak iyileşir az bir kısmı ise ileri klinik tiplere gider. İndetermine lepra evresinde başarılı bir tedavi ile tamamen iyileşir, herhangi bir reaksiyonel ya da nörolojik sekel kalmaz.
Tüberküloid lepra esas olarak periferik sinirleri ve deriyi tutar. Deri lezyonları tek veya birkaç tane, sınırları belirgin, halka veya atnalı şeklinde, ortası normal deri görünümünde, kenarı infiltre, hipoestetik veya anestetik plaklardır. Üzeri kepeklidir, kıllar dökülmüştür. Yüzde oturan lezyonlarda ise; bu bölgede innervasyon zengin olduğu için duyu kaybı kompanse edilmiş olabilir. Vücudun herhangi bir bölgesine yerleşebilirler. Lezyonlar büyüktür, 10 cm ve daha büyük çapa erişebilir. Yaymalarda basil gösterilemez, lepromin testi pozitiftir. Gerçek TT leprada genişlemiş periferik sinir bulgusu azdır, lezyon yakınındaki bir veya iki sinir kalınlaşması gösterilebilir. Bu tip gerçek TT olgular, tedavisiz kendiliğinden iyileşebilir. Prognoz açısından iyidir.
Borderlayn lepra: Borderlayn lepra, tuberkuloid ve lepromatöz lepra arasında yer alan bir spektrumdur. Hastaların büyük bir kısmı bu spektrumda yer alır, ayrıca sinir lezyonlarının ciddiyetinden dolayı önem taşır. Leprada görülen tüm deformite ve sakatlıklara neden olur. Bazıları hastalığın stabil olmayışından dolayı bu tip hastalığa dimorf lepra adını da vermektedir.
Lepromatöz lepra: Lepra basilinin çoğalması ve vücuda yayılması, lepromatöz uçtaki pekçok belirtiden sorumludur. Başlangıç ve gidişi sinsidir. Zamanla bakteriyel yük artar ve birçok organ basil tarafından tutulur. Bu tip hastalarda reaksiyonel durumlar gelişebilir. Lepromatöz lepranın erken belirtisi; geniş yayılımlı, simetrik, sınırları belirsiz, hipopigmante daha sonra bakır kırmızısı renkte maküllerdir. Üzerleri parlak ve nemli olduğu için dikkatle muayene edilmezlerse rahatlıkla gözden kaçarlar. Giderek tüm vücuda yayılırlar. Saçlı deri, perine, koltuk altları, kasıklar ve vücudun orta kısımları tutulmamıştır. Erken lezyonlarda duyu kaybı yoktur fakat terleme hafifçe bozulmuş olabilir. Bu evrede tanı konulup tedaviye alınmadığı taktirde lezyonlar daha infiltre olur. Papül, tuberkül ve nodül şeklinde lezyonlar ( leprom ) vardır. Yüzdeki lepromlar yüzde diffüz bir infiltrasyona yol açarlar ( arslan yüzü: facies leonina). Yeni lepromatöz vakaların % 80 inde üst solunum yolu mukozasının invazyonu görülür. Burun mukozasında yerleşen lepromlar burun kanaması ve burun tıkanıklığına, burun septumunda delinmeye, burun kıkırdağında emilime, (trilobe burun: yonca burun ), damakta yerleşenler damak delinmesine, uvulada yerleşenler uvulanın kaybına, ses tellerinde yerleşenler kalın kısık ve çatallı bir ses çıkmasına ( hoarsaness) neden olurlar. Maksiller kemiğin alveolar çıkıntılarının tutulması ön ve lateral kesici dişlerin dökülmesine neden olur. Bu patoloji ve zigomatik çıkıntıların erozyonu yanaklarda düzleşmeye, üst dudağın ve yüzün karakteristik bir görünüm almasına yol açar. Bu tip hastalıkta sinir lezyonları yavaş gelişmektedir. LL’da basillemi sırasında iç organlar da basil tarafından infiltre edilebilir. Karaciğerin lepromatöz infiltrasyonu mortalite nedeni olan bir tutulumdur. Lepromatöz hastalıkta gözün hastalığa katılması % 90-100 arasında görülmektedir. Kemiğin destruktif lezyonları, direkt olarak lepra basili tarafından oluşturulur. En çok el ve ayakların küçük kemikleri tutulur. Burada falanksların subartiküler bölgelerde osteoporozu ve subartiküler kollaps gösterilmiştir. LL’da akut testiküler ağrı ortaya çıkabilir. Testisler, küçük, yumuşaktır. Jinekomasti, sterilite, impotans görülebilir. Androjene bağlı kıl dağılım özelliği değişmiştir. Sakal ve bıyık kılları seyrekleşmiş, saçlar ise gürdür. Hastaların %2-23 ünde glomerulonefrit bildirilmiştir. Klinik belirtiler, ödem, proteinüri, hematüri olabilir.
Sinir Tutulumu:
1-leprae, makrofajlara ve Schwann hücrelerine afinitesi olan zorunlu intrasellüler bir mikroorganizmadır. Leprada sinir hasarı sadece periferik sinirlerin lepra basili ile enfekte olmasına değil aynı zamanda vbasile karşı immunolojik ve inflamatuvar cevaba da bağlıdır. Bu nedenle tuberkuloid taraftaki hastalarda daha erken ve şiddetli tutulum olurken, lepromatöz leprada sinir tutulumu yaygın fakat daha geçtir. Leprada periferik sinirler sırasıyla otonom, sensitif ve motor lifleri ile hastalığa katılırlar. Üç fonksiyon da hastalığa katılırsa da en çok sensitif fonksiyon etkilenmektedir.
Ulnar sinir tutulumu ile 4. ve 5. parmak tarafında, kolun iç yüzünde otonom disfonksiyona bağlı olarak deride kuruluk vardır. Daha sonra sensitif liflerin tutulmasına bağlı olarak bu bölgede anestezi, motor liflerin hastalığa katılması ile de 4.-5. parmakta fleksiyon kontraktürü (ulnar pençeleşme), hipotenar atrofi oluşur. Median sinir tek başına çok nadiren hastalanır. Genellikle öncesinde ulnar sinir tutulumu vardır. Median sinir tutulumu ile el içinde duyu kaybı, tenar ve eliçi kaslarında atrofi, başparmağın opozisyon hareketinde bozulma olur. Radial sinir tutulumunda el sırtında işaret parmağının proksimalinde duyu kaybı, motor liflerin hastalanması ile de düşük el ortaya çıkar. Facial sinir tutulması ile facies antonina ve lagoftalmus ortaya çıkar. Posterior tibial sinir tutulması ayak tabanında anestezi, ayak kubbesinde çökme ve parmaklarda pençeleşmeye yol açar. Peroneal sinirin tutulması ile ayak sırtı ve bacağın yan kısmında anestezi, motor liflerin katılmasıyla da düşük ayak ortaya çıkar .
Lepra Rekasiyonları: Hastalığın klinik seyri sırasında ortaya çıkan hücresel ve humoral immünite ile ilgili, ‘reaksiyonlar’ adı verilen tablolar vardır. Tip I Lepra reaksiyonu : Çoğunlukla borderlayn hastalarda olmak üzere LLs ve tedavi altındaki TT olgularda görülür. Hücresel immünite ile ilgilidir. Sinirlerde kalınlaşma, sinir ağrıları, ödemler, deri lezyonlarında alevlenme vardır. Tedavi altındaki olgularda immünitede kuvvetlenme ile iyiye giden (upgrading : reversal), tedavi almayan olgularda ise immünitede zayıflama ile kötüye giden (downgrading) reaksiyonlar ortaya çıkar. Tip II Lepra reaksiyonu : Tedavi altındaki lepromatöz olgularda görülür.Tedavi ile basilin parçalanma ürünlerine karşı antikor oluşumu ve kompleman aktivasyonu ile immün kompleks hastalığı olarak ortaya çıkar. Ateş, eritema nodosum tarzında deri lezyonları, iridosiklit, glomerulonefrit, artrit, epididimoorşit başlıca klinik belirtilerdir. Enfeksiyon odakları, küçük ve büyük cerrahi müdahaleler, mental stressler,gebelik, doğum, düşük ve küretaj gibi olaylar reaksiyonları tetikleyebilir.
Lepra açısından kimler risk altındadır?
- Hastalığın endemik olarak görüldüğü bölgelerde yaşayan kişiler
- Aktif lepra hastası ile uzun süreli yakın temasta bulunan ve hastalığa yatkınlığı olan kişiler
Lepra’nın seyri nasıldır?
Hastalığın uygun tedavisi ile tam iyileşme sağlanır ancak tedavi edilmeyen ya da tedaviye geç kalınan hastalarda farklı düzeyde kalıcı komplikasyonlar oluşur.
Lepra hastalığının komplikasyonları nelerdir?
Lepra tedavi edilmediğinde deri, sinir, kol, bacak, ayak ve gözlerde kalıcı hasara sebep olabilir.
Lepra komplikasyonları:
- Körlük veya glokom,
- Yüzde bozulma (kalıcı şişkinlik, yumrular, topaklar),
- Erkeklerde erektil disfonksiyon ve infertilite,
- Böbrek yetmezliği,
- Pençe ele veya ayakta fleksiyon kabiliyetinin kaybına sebep olabilecek kas güçsüzlüğü,
- Burun kanamasına ve kronik tıkanık buruna sebep olabilecek burun içerisinde kalıcı hasar,
- Merkezi sinir sitemi dışındaki (kol, bacak ve ayaklar dahil olmak üzere) sinirlerde kalıcı hasar .
Sinir hasarı his kaybına sebep olabilir. Lepra ilişkili sinir hasarı olan kişiler elleri, bacakları veya ayakları kesildiğinde, yandığında veya yaralandığında acı hissetmeyebilir.
Lepra’nın tedavi yöntemleri nelerdir?
Lepra tedavisi mümkün olan bir hastalıktır. Ülkemizde de WHO tarafından önerilen standart (MDT) çoklu ilaç tedavi protokolü 1983 yılından beri uygulanmaktadır . Sağlık Bakanlığı 506 sayılı Hansen Hastalığı teşhis ve tedavi yönetmeliğine göre Lepra ülkemizde her düzeyde sağlık personeli tarafından tanınması gereken ve bildirimi zorunlu bir hastalıktır. Lepra ülkemizde ve dünyada ücretsiz olarak tedavi edilmektedir.
Dünya Sağlık Örgütü; tedavi etkinliğini artırmak, tedavi süresini ve sıklığını azaltmak , dirençli basil gelişimini engellemek, dirençli suşları ortada kaldırmak, yan etkiyi en aza indirmek, maliyeti düşürmek amacı ile çoklu ilaç tedavisi kullanımını başlatmıştır. DSÖ; 1981 yılında tedavi rejimlerini değerlendirmek amacı ile bir çalışma grubu oluşturmuş ve bu çalışma grubu 1982 yılında çok ilaçlı bir tedavi protokolunu ( Multi Drug Therapy: MDT) tüm dünyaya duyurmuştur. DSÖ çalışma grubu tedavi uygulamasını kolaylaştırmak için hastaları az basilli ve çok basilli olarak iki gruba ayrılarak tedavi protokolunu belirlemiştir .
AZ BASİLLİ LEPRA TEDAVİSİ ( I, TT, BI 2’den küçük BT olgular):
Az basilli Lepra tedavisi; Dapson monoterapisi ile tedavi edilmiş, yeni belirtilerin ortaya çıktığı basilsiz,
2 yıldan az dapson monoterapisi uygulanmış eski basilsiz,
Yeni teşhis edilmiş basilsiz vakalara 6 ay süre ile uygulanmaktadır. 2 yıl süre ile her 12 ayda bir klinik ve bakteriyolojik kontrol ( mümkünse: 3, 6, 12, 24, 36. ay) yapılması önerilmiştir.
ÇOK BASİLLİ LEPRA TEDAVİSİ (LL , BL ve BI 2’den büyük BT olgular):
Yeni teşhis konmuş ve hiç tedavi görmemiş,
Daha önce Dapson monoterapisine iyi yanıt vermiş olanlar
Tek başına Dapson monoterapisi uygulanmış, tedavi sırası ya da sonrasında aktivasyon gösteren, çok basilli olgularda minimum 2 yıl tedavi uygulanması önerilmiştir. Yaymada basil negatif olana kadar tedaviye devam edilmelidir.
Lepra’nın tanısı nasıl konulur?
Lepra pek çok dermatolojik ve nörolojik hastalığı taklit eder. Lepranın endemik olduğu bölgelerde hastalık genellikle gözden kaçmaz fakat lepra insidansının düşük olduğu alanlarda akla gelmemesi nedeniyle tanı konulması güç olabilmektedir. Hastaların büyük bir kısmında lepra tanısı basit muayenelerle konabilir. Eğer lepranın tanı kriterleri tam olarak uygulanırsa yanlış tanı olasılığı çok azalacaktır. Lepra tanısı için şu muayeneler yapılmalıdır:
Yüzeyel duyu kaybının araştırılması: Şüpheli deri lezyonlarında ve tüm deri alanlarında sıcak-soğuk, dokunma ve ağrı duyuları muayene edilmelidir .
Periferik sinir kalınlaşmasının muayenesi : Lepra periferik sinirleri tutan bir enfeksiyon hastalığı olduğundan periferik sinirler, kalınlaşmış, sert ve/veya hassas olarak ele gelir.
Deri smearlerinin alınması : Alında kaşların dış kısmı, çene, kulak memeleri, el ve ayak parmaklarının dış yüzü, dirsek, diz gibi soğuk deri alanlarından ve burun mukozasından basil aranır. Bölge alkollü pamuk ile silindikten sonra bistüri ile 3mm derinliğinde, 5mm uzunluğunda insizyon yapılır. Bistüri ile alınan doku kazıntısı lam üzerine 1 cm2 alana yayılır, tesbit edilir ve Ziehl-Neelsen yöntemi ile boyanır .
Dermatopatolojik tanı: En değerli tanı yöntemidir fakat deri biyopsisi saha çalışmalarında, taramalarda kardinal tanı yöntemi değildir. Araştırma merkezlerinde kullanılabilir. Biyopsi örneği tüm kalınlığı boyunca dermisi ve pannikulusu içermelidir. Sinir biyopsisi: Deri lezyonu mevcutsa sinir biyopsisi gerekli değildir. Ancak primer nöritik lepranın tanısı için sinir biyopsisi gereklidir.
Lepra dünyanın hangi bölgelerinde görülmektedir?
1980 li yılların başlarından bu yana yapılan etkili kampanyalar ve çoklu ilaç tedavisi rejimlerinin uygulamaya girmesi ile 16 milyondan fazla hasta tedavi edilmiş ve aktif hasta sayısı da önemli ölçüde azalmıştır. Dünya Sağlık Örgütü 2013 yılı verilerine göre 2012 yılında bir yılda 1000 den fazla yeni tanı konulan ülke sayısı 20 nin altındadır. Olguların çoğu güneydoğu Asya, Afrika ve batı Pasifik bölgesindendir. 2012 yılında yeni tanı alan hasta sayısı 232 857 iken, 2013 yılının ilk çeyreğinde bu sayı 189 018 olmuştur.Hindistan, Nepal, Nijerya, Coted’Ivoire, Filipinler, Güney Sudan, Siri Lanka ve Tanzanya ‘da 2012 yılında bir önceki yıldan daha fazla yeni tanı bildirilmiştir. Tüm dünyadaki yeni tanı alan olguların %95 i 16 ülkeden bildirilmektedir.
Lepra’nın ülkemizde görülme durumu nedir?
Ülkemizde Lepra hastalığı bildirimi zorunlu bulaşıcı hastalıklar kapsamında olup halen “Lepra Eradikasyon Programı” uygulanmaktadır. Ülkemizde de DSÖ’nün lepra eliminasyonu hedefine ulaşılmış olup, hastalık prevalansı 10,000’de 1 vakanın altındadır.
Gebelik Lepra’nın seyrini etkiler mi?
Hamilelik sırasında veya sonrasında Tip 1 ve Tip 2 reaksiyonların geliştiğini gösteren sınırlı veriler mevcuttur. Bu nedenle lepra hastaları gebelik düşündükleri dönemde ve gebelik süresince mutlaka hekim kontrolünde olmalıdır.
Çocuklarda Lepra’nın seyri nasıldır?
Bulaşma genellikle çocukluk çağında aynı aile içindeki uzun süre temas edilen aktif hastalardan kaynaklanmaktadır. Ortalama inkubasyon periyodu 2-4 yıldır. Çok ender olmakla birlikte birkaç haftalık kısa veya 30 yıl gibi uzun inkubasyon periyodları bildirilmiştir. Bu nedenle de hastalık çocukluk çağında ortaya çıkabileceği gibi erişkin dönemde de ortaya çıkabilir.
Çocuklarda Lepra hastalığının tedavi yöntemleri nelerdir?
Çocuklarda uygulanan tedavi protokolü erişkinlere benzerdir ancak dozlarda değişiklik olmaktadır. Bu nedenle de uzman bir hekim kontrolünde tedavi uygulanmalıdır.
Lepra’dan korunmak için alınması gereken önlemler nelerdir?
Yayılmanın önüne geçmek için en sık uygulanan yöntem hastanın lepra hastanelerinde, sanatoryumlarda veya evde izolasyonudur. Bunun amacı sağlıklı toplum ile hastanın kontağının kesilmesidir. Fakat diğer yönlerden sağlıklı ve aktif durumdaki hastanın komplet izolasyonu pek çok sosyal probleme yol açabilir. Aile bağlarının kopması bakımından da uygun değildir. Ayrıca maddi açıdan da son derece büyük yük getirecektir. Bunun dışında erken ve aktif hastalığı olan olguların tümünü tanımak olanağı olmadığından pratik önemi de tartışılabilir. Lepradan korunmak için uzun süre Dapson ile kemoproflaksi uygulanmıştır. Uygulamalar sonunda Dapson kemoproflaksisi ile % 50 oranında koruyuculuk elde edildiği bildirilmektedir. Fakat daha sonra yapılan araştırmalar ve klinik gözlemler koruyuculuğunun çok yüksek olmadığını ayrıca düşük dozda dapson kullanımına bağlı olarak rezistan suşların gelişimi riskini ortaya koyduğundan dapson proflaksisi bugün için uygulanmamaktadır. Lepraya karşı koruyucu etkisi bulunan ilk aşı BCG aşısıdır. Antilepra aşılama immunproflaktik veya immunoterapötik olarak yapılır. Bugün en yaygın kullanılan aşı BCG aşısıdır. Yapılan çok geniş çalışmalarda koruyuculuğun %20 ile %80 arasında değiştiği bildirilmiştir. Genel olarak orta derecede koruyucu etkisinin olduğu kabul edilmektedir. Lepraya karşı koruyuculuğu daha yüksek aşıların geliştirilmesi konusunda çalışmalar yapılmıştır. Bu aşılar arasında Mycobacterium W ( Talwar, 1978), Mycobacteriıum ICRC ( Mycobacterium intracellulare) (Deo et ark . 1981), Bacillus Calmette Guerin+heat killed mycobacterium lepra ( Convit, 1992), Mycobacterium tufu (Iushum ve Kalinşina,1995) ve Mycobacterium habana (Singh ve ark ,1997) sayılabilir. Lepraya karşı etkili bir aşının bulunmaması ( primer korunma) nedeniyle hastalığın endemik olduğu bölgelerde sekonder korunma önem taşımaktadır. Modern bir lepra kontrol programının esasları;olguların tanınması, yeni olguların saptanması, tanı konulan olguların tedavisi ve hasta ve toplumun eğitilmesidir.
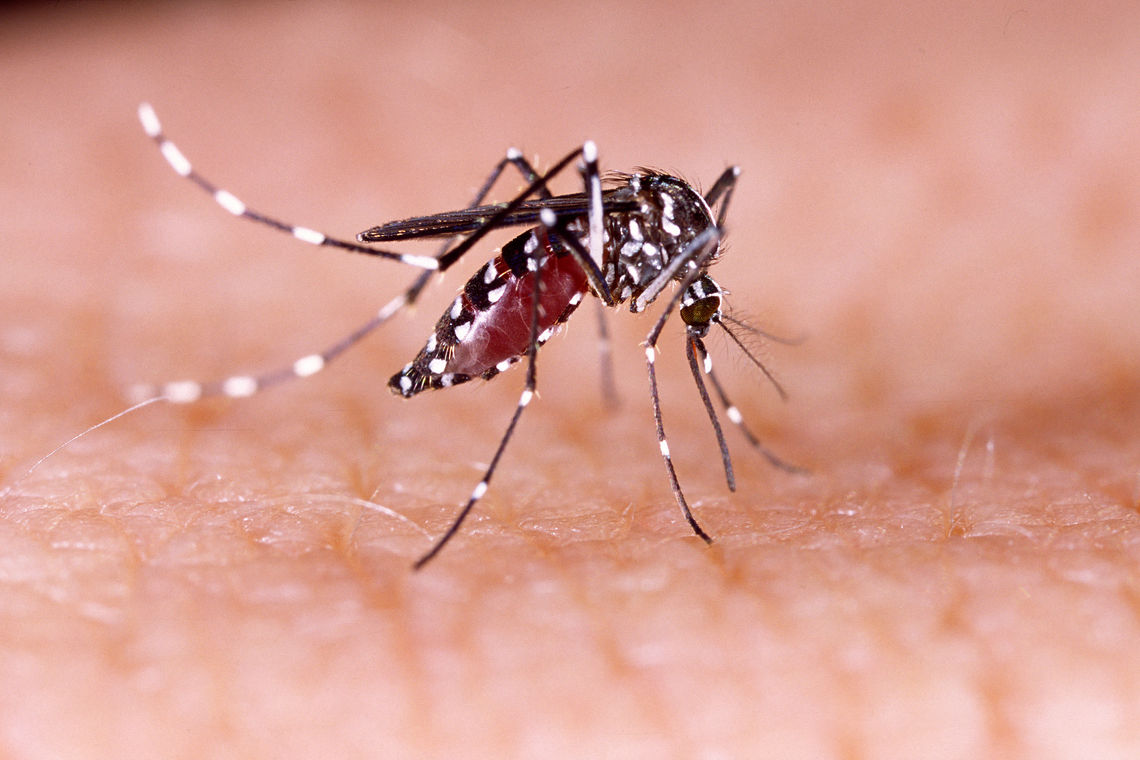 Dengue Virüs Enfeksiyonu sıklıkla enfekte sivrisineklerin sokmasıyla bulaşan, tropikal bölgelerde endemik olarak görülen viral bir hastalıktır. Hastalık etkeni virüs Flaviviridae ailesinden Flavivirüs cinsine ait olupDEN-1, DEN-2, DEN-3 ve DEN-4 olmak üzere dört serotipi bulunmaktadır.
Dengue Virüs Enfeksiyonu sıklıkla enfekte sivrisineklerin sokmasıyla bulaşan, tropikal bölgelerde endemik olarak görülen viral bir hastalıktır. Hastalık etkeni virüs Flaviviridae ailesinden Flavivirüs cinsine ait olupDEN-1, DEN-2, DEN-3 ve DEN-4 olmak üzere dört serotipi bulunmaktadır.
Hastalık Nasıl Bulaşır?
Hastalık sıklıkla virüs ile enfekte olan Aedescinsi sivrisineklerin sokması ile insanlara bulaşır.Dengue virüsü bulaşmış kişiler, viremi döneminde (kanda virüsün bulunduğu dönemdir, ilk semptomların ortaya çıkmasından itibaren ortalama 4-5 gün, maksimum 12 gün sürer) Aedessivrisinekleri ile enfeksiyonu başka kişilere bulaştırabilirler. Nadir olarak enfekte kan ürünleri/organ nakliylebulaşma görülmektedir.
Dengue Virüs Enfeksiyonu İnsandan İnsana Bulaşır mı?
Hastalık, kişiden kişiye doğrudan bulaşmaz.
Dengue Virüs Enfeksiyonu Hayvanlarda Görülür mü?
Virüsün dört serotipinin maymunlardan kaynaklandığı ve geçmiş yıllarda Afrika ve Güneydoğu Asya'da hastalığın insanlara geçiş yaptığı bilinmektedir.
Hastalık Nerelerde Görülmektedir?
Günümüzde yaklaşık 2,5 milyar insan ya da dünya nüfusunun %40'ı, Dengue Virüs Enfeksiyonu geçirme riski bulunan bölgelerde yaşamaktadır. Hastalık Asya, Pasifik, Amerika, Afrika ve Karayiplerde en az 100 ülkede yaygın olarak görülmektedir. Ülkemizde nadiren yurt dışı kaynaklı vakalar görülmektedir.
Kimler Risk Altındadır?
Hastalığın görüldüğübölgelerde yaşayan veya bu bölgelere seyahat eden kişiler hastalığın bulaşması açısından risk altındadırlar. Hastalık vektörünün olduğu bölgelerde bulaşma riski vardır.
Hastalığın Belirtileri Nelerdir?
Dengue Virüs Enfeksiyonu, ortalama 5-7 gün (minimum-maksimum süre: 3-10 gün) süren kuluçka süresinden sonra "Dengue Ateşi" veya "Dengue Hemorajik Ateşi"kliniğine uygun belirtiler gösterir. Dengue Ateşindeyüksek ateş, baş ağrısı, Retro-orbital (göz arkası) veya oküler (göz) ağrısı, döküntü, kas ve eklem ağrısı ile karşımıza çıkar. Dengue Hemorajik Ateşi klinik tablosunda belirtiler ciddidir. Bu durumda yüksek ateş, solunum ve dolaşım bozukluğu bulguları, kan değerlerinde bozukluklar, bilinç kaybı ve ciddi organ yetmezliği bulguları izlenir.
Hastalığa Nasıl Teşhis Konur?
Hastalığın tanısı; klinik örneklerde yapılan laboratuvar testleri ile konur.
Hastalığın Tedavisi Nedir?
Hastalığa spesifik bir tedavi yoktur. Hafif bulgularla seyredenlerde 2-7 günde kendiliğinden iyileşme beklenir. Ancak hastalığın ciddi seyreden formunda hastanede yakın takip ve destek tedavisine gerek duyulur. Ateşi düşürmek ve eklem ağrılarını azaltmak için parasetamol kullanılabilir. Bununla birlikte, kanama riskini arttırabildikleri için aspirin veya ibuprofen kullanımı önerilmemektedir. Ciddi klinik bulguları olanların hastanede yatırılarak tedavi edilmesi gerekir.
Dengue Virüs Enfeksiyonu Öldürücü Müdür?
Hastalığın şiddetli formu olan Dengue Hemorajik Ateşinde eğer tedavi ile düzelme sağlanamazsa dolaşım yetmezliği ve şok nedeni ile kişi hayatını kaybedebilir.
Hastalığın Vektörünün Özelliği Nedir?
Hastalık vektörü olan Aedes aegyptive Aedes albopictus, durağan sularda, çiçek saksıları, atılan araç-lastiklerindeki su birikintileri v.b. vektör üreme alanlarında bulunurlar. Sıklıkla sabah erken saatlerde ve öğleden sonra olmak üzere daha çok gündüz beslenirler. Aedescinsi sivrisinekler daha çok tropikal ve subtropikal bölgelerde bulunurlar. Ülkemizin bazı bölgelerinde bu cins sivrisineklerin bulunduğu bilinmektedir.
Dengue Virüs Enfeksiyonundan Korunmak İçin Herhangi Bir Aşı Mevcut Mudur?
Hastalığa karşı Meksika'da ruhsatlandırılan bir aşı bulunmaktadır. İlave olarak dünyada başka ülkelerde de devam eden aşı geliştirme çalışmaları mevcuttur.
Hastalıktan Korunmak İçin Neler Yapılmalıdır?
Hastalıktan korunmada temel yaklaşım sivrisinek sokmalarından korunmaktır. Hastalığın görüldüğü ülkeleri seyahat edecekler için öneriler:
Seyahat öncesi;
- Dengue Virüs Enfeksiyonu için riskli ülkeler, Seyahat Sağlığı Merkezlerinden veya 444 77 34 numaralı Seyahat Sağlığı Hattından ücretsiz öğrenilebilir.
- Türkiye Hudut ve Sahiller Sağlık Genel Müdürlüğü Seyahat Sağlığı Merkezlerindeki hekimler seyahat edilecek ülkenin şartları ve sağlık koşulları hakkında başvuranlara danışmanlık hizmeti vermektedir.
Seyahat esnasında;
Dengue Virüs Enfeksiyonu için riskli ülke/bölge ziyaretlerinde sivrisinek sokmalarından korunma önlemlerine uyulması önerilir:
- Sivrisinek sokmalarından korunmak için uzun kollu gömlek ve pantolon gibi vücutta açık yer kalmayacak şekilde mümkün olduğunca kapalı kıyafetlerin giyilmesi tercih edilmelidir.
- Konaklamak ve dinlenmek amacıyla kliması olan kapalı yerlerde veya kapı ve pencerelerinde sineklik olan yerlerde kalınmalıdır. Eğer gece dışarıda kalınacaksa cibinlik altında uyunması önerilmektedir.
- Gebe ve emziren kadınlar, güvenliği kanıtlanmış, Bakanlığımızdan ruhsatlı ve onaylı repellentler (sivrisinek kovucular) kullanmalıdır.
- Bu ürünler, mutlaka kullanma talimatı doğrultusunda uygulanmalıdır.
- Bebek ve çocuklarda kullanmadan önce mutlaka ürünün kullanma talimatı incelenmeli ve önerilen yaş gruplarında kullanılmasına dikkat edilmelidir.
- 2 aydan küçük çocuklarda repellent kullanılmamalıdır.
- Repellentler çocukların elleri, gözleri ve ağızları ile varsa ciltteki kesilere uygulanmamalıdır. Yetişkinler repellenti kendi ellerine sıktıktan sonra ellerini sürerek çocukların yüzlerine uygulamalıdır.
- Güneş koruyucu kullanılacaksa önce güneş koruyucu kullanılmalı, sonrasında repellent kullanılmalıdır.
- Bebek ve çocuklara kollarını ve bacaklarını örten giysiler giydirilmelidir.
- Bebeklerin ve çocukların korunması amacıyla bebek arabaları ve taşımak amacıyla kullanılan araçlarda sivrisineklerden korunmayı sağlayıcı tedbirler alınmalıdır.
Seyahat Dönüşü;
- Riskli ülke/bölge seyahat dönüşünde ani başlayan, en az 2-7 gün süren ateş, baş ağrısı, gözlerde ağrı, kas ağrısı, eklem ağrıları, döküntü ve kanama (burun kanaması, dişeti kanaması, cilt altı kanamaları) şikâyetleri varsa derhal bir sağlık kuruluşuna başvurulması,
- Hekime seyahat edilen ülkeden bahsedilmesi,
- Dengue Virüs Enfeksiyonu teşhisi konmuşsa, virüsün yayılmasını engellemek için semptom başlangıcından itibaren en az bir hafta boyunca sivrisinek sokmalarına karşı önlem alınması son derece önemlidir.
Hastalığın görüldüğü ülkeler/bölgeler aşağıdaki erişim linklerinden takip edilebilir.
http://www.seyahatsagligi.gov.tr/Site/HaberListesi/DANG%20HUMMASI
http://www.who.int/denguecontrol/epidemiology/en/
http://www.who.int/denguecontrol/epidemiology/dengue_data_application/en/
Modern tıptaki gelişmelere rağmen, dünyada ve ülkemizde ölüm nedenleri arasında halen ilk sıralarda yer almasından dolayı kanser önemli bir halk sağlığı sorunudur. Dünyada her yıl 14 milyon insana kanser teşhisi konulmakta ve bu kişilerin 8 milyonu kanser nedeniyle yaşamını yitirmektedir. Kanser, çeşitli risk faktörlerine bağlı olarak oluşabilen bir hastalıktır. Bu nedenler arasında çevresel faktörler önemli yer tutmaktadır. Bireysel bir davranış özelliği olan sigara içilmesinin de çeşitli kanserlerde rolü olduğu bilinmektedir. Tütün içimi ile ilişkili olarak başta akciğer kanseri olmak üzere, oral kavite ve larinks, mesane, özofagus, karaciğer, pakreas, kemik, lösemi, mide, böbrek ve serviks kanseri görülebilmektedir. Korunmada, başta sigara ve alkol olmak üzere, kanser yapıcı çevresel etkenlerden uzak durmak oldukça önemlidir…Daha fazla bilgi edinek için ![]() tıklayınız.
tıklayınız.
 Lejyoner hastalığı veya Legionellosis, Legionella türlerinin neden olduğu ciddi bir akciğer enfeksiyonudur. Legionella ailesi şu anda 70 ayrı serogrubu kapsayan en az 50 türden meydana gelmektedir. Bunların sadece bir kısmı insanda hastalık ile ilişkilidir. Hastalığa en sık neden olan tur L.pneumophila’dır; ve diğerlerinden farklı invazyon ve virulans yetenekleri ile, L.pneumophila serogrup 1, vakaların %75-80’inden sorumludur. Bununla birlikte diğer türlerde özellikle nozokomiyal pnömonilere neden olabilir.
Lejyoner hastalığı veya Legionellosis, Legionella türlerinin neden olduğu ciddi bir akciğer enfeksiyonudur. Legionella ailesi şu anda 70 ayrı serogrubu kapsayan en az 50 türden meydana gelmektedir. Bunların sadece bir kısmı insanda hastalık ile ilişkilidir. Hastalığa en sık neden olan tur L.pneumophila’dır; ve diğerlerinden farklı invazyon ve virulans yetenekleri ile, L.pneumophila serogrup 1, vakaların %75-80’inden sorumludur. Bununla birlikte diğer türlerde özellikle nozokomiyal pnömonilere neden olabilir.
Hastalık ilk olarak 1976 yılında Philadelphia’da bir otelde (Bellevue Stratford Hotel) Amerikan Lejyonerlerinin katıldığı bir kongrede, katılımcılar arasında pnömoni ile seyreden bir salgınla tanımlanmıştır. Kongreye katılan katılımcılardan 221’i L. pneumophila’dan etkilenmiş ve 34’ü yaşamını kaybetmiştir. Enfeksiyon ilk olarak lejyonerlerin olduğu toplantıda ortaya çıktığı ve etken mikroorganizma akciğer doku örneklerinden izole edildiği için hastalığa “Lejyoner hastalığı” denilmiş ve enfeksiyona neden olan bakteri de Legionella pneumophila olarak adlandırılmıştır. Lejyoner hastalığıilk olarak otel kaynaklı bir salgın ile tanımlanmıs olup cok gecmeden hastane-kaynaklı salgınlar veya sporadik olgularla ortaya cıkabileceği de anlaşılmıştır.
Lejyonelloz terimi ise hafif ateşli hastalıkdan (Pontiac ateşi), hızlı ve fatal olabilen pnömoniye kadar uzanabilen (Lejyoner hastalığı) bakteriyel enfeksiyonları tanımlamak için kullanılır. Lejyoner hastalığı, ılımlı bir alt solunum yolu tutulumundan, tum organları etkileyen, ağır koma ve olume ilerleyebilen formlarıyla genis bir klinik yelpazede ortaya çıkabilen sistemik karakterli bir enfeksiyondur. Temel patolojik olaylar akciğerlerde ortaya cıkar ve hastalığın seyrini savunma mekanizmalarının durumu belirler. Klinik ve radyolojik olarak diğer pnömonilerden ayırdedilemediği icin kesin tanısı mikrobiyolojik inceleme ile konur.
Lejyoner Hastalığının nedenleri nelerdir?
Legionella bakterileri doğal sularda bulunan mikroorganizmalardandır. Dünyanın hemen her yerinde göl, nehir, bataklık, kaplıcalar gibi su kaynaklarından; toprak örneklerinden; kuyu suları, gübre, kanalizasyon içeriği ve okyanus kıyılarından Legionella’ lar izole edilmiştir. Legionella’lar insan yapımı su sistemlerinde de yaygın bir şekilde gösterilmiştir. Su sıcaklığı uzun süre 25-55 0C arasında kaldığında Legionella ciddi bir sorun olarak karşımıza çıkar. Güçlü bir su akışı bakterilerin üremesini engelleyebilir, ancak bu akış tüm sıcak su sistemi boyunca sabit değilse, suyun durgun olduğu bölgelerde ölü boşluklar meydana gelir. Ölü boşluklar bakterinin yerleşmesini kolaylaştırarak riski artırır.
Lejyoner Hastalığı Nasıl Bulaşır?
Kontamine bir su kaynağı yoksa Lejyoner hastalığı gelişmez. Bakterinin akciğerlere ulaşmasında iki yol olduğu kabul edilir. Yaygın olarak kabul gören yol, solunum havasına çevresel kaynaklardan yayılan (soğutma-kulelerinin fanları, jakuzi ve duş başlıkları, sprey nemlendirme cihazları, dekoratif fıskiyeler...) Legionella içeren su aerosollerinin solunmasıdır. Diğer önemli bulaşma yolu, Legionella içeren suyun aspirasyonu sonucu orofarinkse yerleşmiş bakterinin solunum yollarına geçmesidir. İnsandan insana bulaş yoktur.
Lejyoner Hastalığı kalıtsal mıdır?
Lejyoner Hastalığı kalıtsal değildir.
Lejyoner Hastalığı belirtileri nelerdir?
Lejyoner hastalığının inkübasyon periyodu 2-10 gün olmakla birlikte birçok vakada 5-6 günden sonra semptomlar ortaya çıkabilir. Hastalık erken dönemde ciddi bir gribal enf. şeklinde başlayıp bunları ateş kuru öksürük, baş ağrısı, yorgunluk, iştahsızlık, solunum sıkıntısı, kas ve eklem ağrıları gibi semptomlar takip eder. Akut durumlarda vücudun birçok sistemi etkilenip bulantı, kusma , mental konfüzyon ve hatta renal yetmezlik gelişebilir.
Lejyoner Hastalığı Risk Faktörleri nelerdir?
Lejyoner hastalığı “fırsatçı” bir enfeksiyon olarak da değerlendirilir; çünkü belirgin bir şekilde altta yatan bir hastalığı olan veya immün sistemi zayıf bireyler hasta olmaktadır. Normal bağışıklık sistemine sahip sağlıklı bireyler etkene maruz kalsalar bile çoğu kez enfeksiyon gelişmemektedir. Erkekler kadınlardan daha çok etkilenmektedir.
Aşağıda yer alan faktörler hastalık riskini arttırmaktadır. Bunlar;
- Sigara içiciliği
- Alkol bağımlılığı
- Kronik Akciğer hastalığı olması
- İleri yaş (50 yaş ve üstü)
- Steroid ya da diğer immunosupresif ilaç kullanımı, İmmün sistemini baskılayan herhangi bir hastalığın veya sağlık sorununun bulunması (HIV-AIDS, kanser, kemoterapi-radyoterapi, organ transplantasyonu v.b)
Lejyoner Hastalığının Seyri nasıldır?
Ilımlı bir alt solunum yolu enfeksiyonundan komaya kadar değişik ağırlıkta klinik görünümlerle ortaya çıkabilir.Fizik muayenede hasta toksik bir görünümde olabilir.Pnömoni hızla her iki akciğere yayılabilir ve diğer organların da tutulduğu sistemik bir enfeksiyona ilerleyebilir.Olgular genellikle semptomların başlamasından sonraki 2-6 gün içinde hastaneye başvururlar.Klinik tablo hastanın yatırılmasını ve solunum desteği verilmesini gerektirecek ölçüde ciddi olabilir.Lejyoner hastalığında temel patolojik olaylar akciğerlerde orataya çıkar ve hastalığın seyrini savunma mekanizmalarının durumu belirler.Fatalite hızı altta yatan hastalığa ve bağışıklık sisteminin durumuna göre değişir.Toplum - kaynaklı vakalardafatalite hızı %10-20 arasında görülmekte iken,hastane - kaynaklı vakalarda % 40'a çıkabilmektedir.
Lejyoner Hastalığının komplikasyonları nelerdir?
Uygunsuz ADH salınımına bağlı olarak hiponatremi, renal yetmezlik ve rhabdomyoliz en önemli komplikasyonlar olmakla birlikte pulmoner fonksiyonlarda azalma, fulminan solunum yetmezliği, endokardit, dehidratasyon, septik şok, nörolojik semptomlar (mental durum değişikliği, letarji, baş ağrısı vb), septik şok, koma gibi komplikasyonlarda ortay çıkabilir.
Lejyoner Hastalığında Tedavi yöntemleri nelerdir?
Lejyoner Hastalığının aşısı yoktur. Makrolid, kinolon ve tetrasiklin gibi hüccre içine giren antibiyotikler etkilidir. Erken antibiyotik tedavisi alanlarda genellikle 3-5 günde semptomlarda iyileşme gözlenebilmekle beraber antibiyotik tedavisi 10-14 gün devam ettirilmelidir.
Lejyoner Hastalığında Tanı Nasıl Konulur?
Klinik ve radyolojik özellikleri ile diğer pnömonilerden ayırt edilemeyen Lejyoner hastalığının kesin tanısı, hastalığın akla getirilmesini takiben yapılan mikrobiyolojik inceleme ile konmaktadır. Tanı, başlıca klinik örneklerin kültüründen bakterinin izolasyonuna, idrarda Legionella antijenlerinin gösterilmesine veya serumda Legionellalara karşı antikor titresindeki artışın saptanmasına dayanır.
Lejyoner Hastalığı Dünyanın Hangi Bölgelerinde Görülmektedir?
Su kaynaklı bir infeksiyon hastalığı olduğu için dünyanın hemen her bölgesinde görülebilmektedir.
Lejyoner Hastalığının ülkemizde görülme durumu nedir?
Bu konuda çok fazla çalışma olmamasına karşın yıllara göre dağılımı incelendiğinde hastalık sporadik olarak seyretmektedir.
Gebelik Hastalığın Seyrini Etkiler mi?
Etkilemez. Ancak gebelik dışında hastada yukarıda bahsedilen risk faktörlerinin varlığında hastalığın seyri kötü olabilir.
Emziren kişilerin hasta olması durumunda neler yapılmalıdır?
İnsandan insana bulaş gösterilmediği için herhangi bir önlem alınmasına gerek olmamakla berber uygun tedavi için mutlak bir sağlık kurumuna başvurulmalıdır.
Çocuklarda Hastalığın Seyri Nasıldır?
Hastalığın prognozu altta yatan hastalığın varlığı ile ilgilidir. İmmün sistemi herhangi bir nedenle baskılanmış kişilerde hastalık fatal olabilir.
Çocuklarda Hastalığın Tedavi yöntemleri nelerdir?
Tedavide erişkin ve çocuk ayırımı yoktur. Uygun antibiyotik tedavisi verilmelidir.
Lejyoner hastalığı nasıl önlenebilir?
Lejyoner hastalığının meydana gelmesini önlemek için binalardaki havalandırma ve su sistemlerinin endüstriyel standartlara göre düzenli bakımı yapılmalıdır.
Duş başlıkları ve hortumları sökülmeli ve düzenli olarak temizlenmelidir.
Duş başlıkları her zaman kullanılmıyorsa duştan önce sıcak su birkaç dakika duş başlığından iyice tazyikli bir biçimde akıtılmalıdır.
Kuyu suyu kullanılmadan önce sterilize veya filtre edilmelidir.
Toprak, saksı toprağı, organik gübrelerde bakteri tespit edildiği için bu kaynaklarla mesleki olarak temas etmek zorunda kalan ve bahçe işleriyle uğraşanların Lejyoner Hastalığına yakalanmasını önlemek için aşağıda yer alan bazı önlemlerin alınması gerekir:
- Bahçe işlerinde sulama yaparken su akışının düşük basınçta olması sağlanmalıdır.
- İyi havalandırılmayan mekanlarda çalışılmaması gerekir.
- Üreticilerin saksı toprakları ve gübre paketlerinin etiketleri üzerindeki aşağıda yer alan uyarıları dikkate alarak saksı toprağı tozuna maruz kalma riskini azaltmaları gerekir:
- Tozu azaltmak için saksı toprağını ıslatınız.
- Saksı toprağı, gübre paketlerini açarken yüzünüze yakın mesafede açmayın ve kullanırken eldiven ve P2 maskesi takınız.
- Saksı toprağı veya diğer toprağı elledikten sonra, bir şey yemeden – içmeden ve sigara içmeden önce ellerinizi yıkayınız.
Chikungunya Ateşi, etkeni taşıyan sivrisineklerin sokmasıyla bulaşan viral bir hastalıktır. Hastalık etkeni olan Chikungunya virüsü, Togaviridaeailesinin Alphaviruscinsinde yer alır.
Chikungunya Ateşi Hangi Yollarla Bulaşır?
Sivrisinekler yoluyla bulaş: Chikungunya Ateşi, sıklıkla virüs ile enfekte olan Aedes aegypti ve Aedes albopictus cinsi sivrisineklerin sokması ile insanlara bulaşır.Chikungunya virüsü bulaşmış kişiler, viremi döneminde (kanda virüsün bulunduğu dönemdir, ilk semptomların ortaya çıkmasından itibaren 2-6 günlük süredir) Aedessivrisinekleri ile enfeksiyonu başka kişilere bulaştırabilirler.
Enfekte kan ürünleriyle bulaş:Bu yolla bulaş teorik olarak mümkündür fakat bilimsel olarak gösterilmemiştir.
Anneden bebeğe bulaş: Doğum sırasında bulaş çok nadir olarak görülmektedir.
Chikungunya Ateşi İnsandan İnsana Bulaşır mı?
Hastalık, kişiden kişiye doğrudan bulaşmaz.
Chikungunya Ateşi Hayvanlarda Görülür mü?
Maymunlar (örn. primatlar) da insanlar gibi enfekte olabilirler.
Chikungunya Ateşi Hangi Bölgelerde Görülür?
Chikungunya hastalığı Afrika, Asya, Avrupa, Hindistan ve Pasifik adalarında görülmektedir. 2013 yılı sonlarında Chikungunya Ateşi Amerika’da ilk kez Karayip Adaları’nda görülmüştür. Ülkemizde nadiren yurt dışı kaynaklı vakalar görülmektedir.
Kimler Risk Altındadır?
Endemik bölgelerde yaşayan veya bu bölgelere seyahat eden kişiler hastalığın bulaşması açısından risk altındadırlar. Hastalık vektörünün olduğu bölgelerde bulaşma riski vardır.
Chikungunya Ateşinin Belirtileri Nelerdir?
Hastalığın kuluçka süresi ortalama 4-8 gündür (minimum-maksimum süre 2-12 gün). En yaygın görülen belirtiler ateş ile birlikte görülen eklem ağrısıdır. Diğer yaygın belirtiler; kas ağrısı, baş ağrısı, bulantı, halsizlik ve cilt döküntüsüdür. Eklem ağrısı genellikle birkaç gün sürer, ancak bazen birkaç ay ve yıllarca sürdüğü görülebilir. Nadiren göz, nörolojik, kalple ilişkili komplikasyonlar, gastrointestinal şikayetler görülebilir.
Chikungunya Ateşinin Tanısı Nasıl Konulur?
Hastalık tanısı; klinik örneklerde yapılan laboratuvar testleri ile konur.
Chikungunya Ateşi Nasıl Tedavi Edilir?
Hastalığa spesifik bir tedavi yoktur. Tedavisi öncelikle semptomlara (ağrı kesici, ateş düşürücü kullanımı, sıvı takviyesi gibi) yöneliktir.
Chikungunya Ateşi Öldürücü Müdür?
Hastalığa bağlı ciddi komplikasyonlar nadiren görülür, fakat yaşlı hastalarda ölüme neden olabilir.
Hastalık Vektörünün Özellikleri Nedir?
Hastalık vektörü olan Aedes aegyptive Aedes albopictus, durağan sularda, çiçek saksıları, atılan araç-lastiklerindeki su birikintileri v.b. vektör üreme alanlarında bulunurlar. Sıklıkla sabah erken saatlerde ve öğleden sonra olmak üzere daha çok gündüz beslenirler. Aedes cinsi sivrisinekler daha çok tropikal ve subtropikal bölgelerde bulunurlar. Ülkemizin bazı bölgelerinde bu cins sivrisineklerin bulunduğu bilinmektedir.
Chikungunya Ateşinden Korunmak İçin Herhangi Bir Aşı Mevcut Mudur?
Hastalıktan korunmaya yönelik bir aşı bulunmamaktadır.
Chikungunya Ateşinden Korunmak İçin Hangi Önlemler Alınabilir?
Hastalıktan korunmanın en önemli yolu sivrisinek sokmalarından korunmaktır. Hastalık vektörünün ülkemizde de görüldüğü bilindiğinden, hastalığın ülkemizde yayılımını önlemek için aşağıdaki önerilere uyulması tavsiye edilir.
Hastalıktan korunmada temel yaklaşım sivrisinek sokmalarından korunmaktır. Hastalığın görüldüğü ülkeleri seyahat edecekler için öneriler:
Seyahat öncesi;
- Chikungunya Ateşiiçin riskli ülkeler, Seyahat Sağlığı Merkezlerinden veya 444 77 34 numaralı Seyahat Sağlığı Hattından ücretsiz öğrenilebilir.
- Türkiye Hudut ve Sahiller Sağlık Genel Müdürlüğü Seyahat Sağlığı Merkezlerindeki hekimler seyahat edilecek ülkenin şartları ve sağlık koşulları hakkında başvuranlara danışmanlık hizmeti vermektedir.
Seyahat esnasında;
Chikungunya Ateşiiçin riskli ülke/bölge ziyaretlerinde sivrisinek sokmalarından korunma önlemlerine uyulması önerilir:
- Sivrisinek sokmalarından korunmak için uzun kollu gömlek ve pantolon gibi vücutta açık yer kalmayacak şekilde mümkün olduğunca kapalı kıyafetlerin giyilmesi tercih edilmelidir.
- Konaklamak ve dinlenmek amacıyla kliması olan kapalı yerlerde veya kapı ve pencerelerinde sineklik olan yerlerde kalınmalıdır. Eğer gece dışarıda kalınacaksa cibinlik altında uyunması önerilmektedir.
- Gebe ve emziren kadınlar, güvenliği kanıtlanmış, Bakanlığımızdan ruhsatlı ve onaylı repellentler (sivrisinek kovucular) kullanmalıdır.
- Bu ürünler, mutlaka kullanma talimatı doğrultusunda uygulanmalıdır.
- Bebek ve çocuklarda kullanmadan önce mutlaka ürünün kullanma talimatı incelenmeli ve önerilen yaş gruplarında kullanılmasına dikkat edilmelidir.
- 2 aydan küçük çocuklarda repellent kullanılmamalıdır.
- Repellentler çocukların elleri, gözleri ve ağızları ile varsa ciltteki kesilere uygulanmamalıdır. Yetişkinler repellenti kendi ellerine sıktıktan sonra ellerini sürerek çocukların yüzlerine uygulamalıdır.
- Güneş koruyucu kullanılacaksa önce güneş koruyucu kullanılmalı, sonrasında repellent kullanılmalıdır.
- Bebek ve çocuklara kollarını ve bacaklarını örten giysiler giydirilmelidir.
- Bebeklerin ve çocukların korunması amacıyla bebek arabaları ve taşımak amacıyla kullanılan araçlarda sivrisineklerden korunmayı sağlayıcı tedbirler alınmalıdır.
Seyahat Dönüşü;
- Riskli ülke/bölge seyahat dönüşünde ani başlayan, ateş, baş ağrısı, kas ağrısı, halsizlik, iştahsızlık, lenf bezlerinde şişlik, bulantı-kusma, ciltte döküntüşikâyetleri varsaderhal bir sağlık kuruluşuna başvurulması,
- Hekime seyahat edilen ülkeden bahsedilmesi,
- Chikungunya Ateşi teşhisi konmuşsa, virüsün yayılmasını engellemek için semptom başlangıcından itibaren en az bir hafta boyunca sivrisinek sokmalarından korunulması son derece önemlidir.
Hastalığın görüldüğü ülkeler/bölgeler aşağıdaki erişim linklerinden takip edilebilir.
http://www.seyahatsagligi.gov.tr/Site/HaberListesi/CHİKUNGUNYA
http://www.who.int/csr/don/archive/disease/chikungunya/en/
https://www.cdc.gov/chikungunya/geo/index.html
https://ecdc.europa.eu/en/chikungunya
Sigara veya tütün kullanımı ağız ve diş sağlığı için oldukça zararlıdır. Bu zararları şöyle sıralayabiliriz:
- Dişlerin üzerinde katran artıkları veya koyu-kahverengi lekeler,
- Damakta kırmızı renkli iltihabi oluşumlar,
- Dişeti hastalığına yatkınlık,
- Kötü ağız kokusu,
- Siyah kıllı dil görüntüsü,
- Ağızda doku bozuklukları,
- Dişeti çekilmesi
- Ağız kanseri
Sigara, kötü ağız kokusuna neden olur, ağızın kimyasını etkiler, aşırı plak oluşumuna sebep olur. Sigara içen bireyler her zaman kötü ağız kokusuyla yaşamak zorunda olduklarını unutmamalıdırlar. Aynı zamanda sigara diş ve dişetlerinde ciddi derecede renklenme yapar. Sigara içenlerde dişeti problemleri, tat duyusunda azalma ve bağışıklığın azalmasıyla da ağızda iltihabi oluşumlar görülür.
Sigaranın yol açtığı zararlardan biri olan ağız kanserlerinin %75’inde sigara ve alkol alışkanlığı olduğu saptanmıştır. Sigara içmek dudak, damak, yanak ve diş etlerinde ağız kanserlerine de zemin hazırlamaktadır. Kişi sigarayı bırakırsa ağız kanseri riski önemli ölçüde azalmaktadır… Daha fazlabilgi edinmek için ![]() tıklayınız.
tıklayınız.
 Avian İnfluenza (Kuş gribi, Tavuk Vebası, Bird Flu) insanlarda grip etkeni olarak gözlenen influenza virüslerinden A tipinin neden olduğu, evcil ve yabani kanatlılar ile memeli hayvanların çoğunda solunum ve sindirim sistemine ait belirtiler gösteren, ölümle sonuçlanan çok bulaşıcı bir hastalıktır.
Avian İnfluenza (Kuş gribi, Tavuk Vebası, Bird Flu) insanlarda grip etkeni olarak gözlenen influenza virüslerinden A tipinin neden olduğu, evcil ve yabani kanatlılar ile memeli hayvanların çoğunda solunum ve sindirim sistemine ait belirtiler gösteren, ölümle sonuçlanan çok bulaşıcı bir hastalıktır.
İnfluenza A virüsleri hemaglutinin (H) ve nörominidaz (N) antijenlerine göre sınıflandırılır. Kuşlarda hastalık yapan influenza virüsünün 15 alt tipi bulunmaktadır.
Kümes hayvanlarını enfekte eden avian influenza A virusu, hastalığa neden olma yeteneğine göre ikiye ayrılır.
- Yüksek virülansa sahip olanlar, patojenitesi yüksek olan kuş gribine yol açar ki bunun bir kuş sürüsündeki mortalitesi %100’ü bulabilir. Kuşlar ilk belirtilerin başladığı gün içinde bile ölebilirler.
- Virulansı düşük olanlar ise çok daha hafif bir hastalığa neden olurlar. Her iki tablodan sorumlu viruslar şuan için H5, H7 ve H9 alt tiplerindendir.
Nasıl Bulaşır?
Hasta hayvanların akıntıları ve özellikle dışkı ile direkt temas; bulaşık yem, su, malzeme ve kıyafetlerle temas; klinik olarak hastalık belirtilerini göstermeyen su ve deniz kuşlarıyla temas bulaşa neden olabilir. Özellikle ölü veya canlı hastalıklı kuşlar ve kuşların atıklarına maruz kalan kişilere solunum ve temas yoluyla bulaşır.
Avian influenza virüsleri genellikle insanları doğrudan enfekte etmez ve insanlar arasında dolaşmaz. İnsanda avian influenza virüsleriyle oluştuğu bildirilmiş doğal enfeksiyon sayısı çok azdır. İnsanlardaki olguların enfekte kümes hayvanları veya kontamine yüzeylerle temas sonucunda geliştiği düşünülmektedir.
Dünya Sağlık Örgütü tarafından insandan insana geçiş olmadığı belirtilmekle birlikte literatürde sağlık çalışanları, kümes hayvancılığında çalışan işçiler ve aile üyeleri arasında şüpheli geçiş olguları bildirilmiştir. Avian İnfluenza A nın bazı suşları (H5N1, H7N7 ve H9N2 vb.) sağlık çalışanları, aile bireyleri, tavukçuluk yapanlar ve tavuk imha ekiplerinde çalışanlarda insandan insana çok sınırlı bir biçimde de olsa bulaşabildiği anlaşılmaktadır.
Hastalık ülke içinde çiftlikler arasında hızlıca yayılım gösterebilir. Enfekte olmuş araçlar, elbiseler, ayakkabılar aracılığı ile bir yerden diğerine taşınırlar.
Doğrudan ya da dolaylı yollarla vahşi göçmen kuşların evcil kuşlara enfeksiyonu bulaştırması en önemli salgın nedenidir. Ayrıca, canlı kuş pazarları salgının yayılmasında önemlidir.
Bir ülkeden diğerine ise uluslararası canlı kümes hayvanları ticareti ve göçmen kuşlar aracılığı ile taşınabilmektedir.
Enfeksiyonun görüldüğü dönemlerde sulak alanlara girip çıkan araç ve insanlar ile yerleşim yerlerine taşınma riski vardır. Riskli dönemlerde avcılık faaliyetleri ile de hastalığın yerleşim yerlerine taşınma olasılığı bulunmaktadır.
Risk yaratan diğer bir durum da, hastalık çıkmış olan yerleşim yerlerinden kontrolsüz araç ve insan hareketleri ile yayılımıdır.
Hastalığın Güney Kore Cumhuriyeti, Vietnam, Tayland, Kamboçya, Endonezya başta olmak üzere asya ülkelerinde salgınlar yaptığı bildirilmiştir ancak Dünya Sağlık Örgütü bu ülkelere seyahat kısıtlaması getirmemektedir.
Belirtileri Nelerdir?
Hastalarda;
- 38°C üzerinde ateş ile birlikte öksürük,
- Boğaz ağrısı,
- Kırıklık,
- Nefes darlığı,
- İshal yakınmalarından bir ya da birkaçı bir arada görülmektedir.
Belirtilerin başlamasından önceki 10 gün içinde H5N1’den etkilenmiş bir ülkede kümes hayvanları ya da bilinen veya kuşkulu bir avian influenza olgusu ile temas öyküsü olması önemlidir. Kuluçka süresi ortalama 2-5 gün olmakla birlikte 17 gün sonra hastalık geliştiği de bildirilmiştir.
Hastalığının seyri:
Avian influenza’nın inkübasyon süresi, bilinen insan gribinden daha uzun olabilmektedir. Yakın zamandaki verilerde de kuluçka süresinin iki-beş gün olduğu, bununla birlikte bu sürenin sekiz güne kadar uzayabildiği belirtilmektedir. Bununla birlikte muhtemelen tanımlanamayan enfekte hayvan veya çevresel kaynaklarla temasa bağlı olarak üst limit 17 gün olarak bildirilmiştir.
Avian influenza infeksiyonunun başlıca klinik belirtileri hastalığa neden olan virüs subtipine bağlıdır. Başlangıç semptomları; hastaların çoğunda yüksek ateş (tipik olarak 38°C’den daha yüksek) ve alt solunum yolu semptomları ile birlikte grip benzeri bir hastalık şeklindedir. Boğaz ağrısı, öksürük ve kas ağrısı görülebilir. Üst solunum yolu semptomları nadiren mevcuttur. Avian influenza A/H5N1 ile meydana gelen infeksiyonda, H7 veya H9 virüsleri ile meydana gelen infeksiyondan farklı olarak nadiren konjunktivit mevcuttur. Bazı hastalarda hastalığın erken döneminde ishal, kusma, karın ağrısı, plöretik ağrı, burun ve diş eti kanamaları rapor edilmiştir.
Başlangıç semptomları sonrasında genellikle alt solunum yolu belirtileri gelişir ve hastaların hekime müracatında bu bulgular mevcuttur. Solunum sıkıntısı, takipne ve inspiratuar raller yaygındır. Balgam çıkarma değişkenlik gösterir ve bazen kanlı olabilir. Hastaların hemen hemen tümünde klinik olarak pnömoni mevcuttur. Radyolojik değişiklikler difüz, multifokal yama infiltrasyonlar, interstisyel infiltrasyonlar ve hava bronkogramları ile birlikte segmental veya lobüler konsolidasyon şeklindedir. Plevral efüzyon yaygın değildir. Hayatta kalan hastalarda akciğer hasarı ile ilgili radyolojik bulguların hastalıktan sonraki birkaç ay devam edebileceği vurgulanmaktadır. Ciddi olgularda mekanik ventilatör desteği gerekebilir. Solunum yetmezliğinin ilerlemesi difüz bilateral buzlu cam infiltrasyonu ve ARDS belirtileri ile ilişkilidir. Renal yetmezlik bulguları, bazen kalp dilatasyonu ve supraventriküler taşiaritmilerle seyreden kalp yetmezliği bulguları yaygındır.
Çocuklar avian influenza hastalığına karşı daha duyarlı olmakla birlikte, şimdiye kadar saptanan vakalar arasında çocuklar daha sık yer almıştır. Ayrıca avian influenza çocuklarda daha ağır seyretmektedir.
Pnömoni (viral ya da sekonder bakteriyel), KOAH alevlenmesi, miyokardit, miyozit, perikardit, renal yetmezlik, respiratuar yetmezlik, ventilatörle ilişkili pnömoni, pulmoner hemoraji, pnömotoraks, pansitopeni, Reye sendromu ve dokümante edilmiş bakteriyemi olmaksızın sepsis sendromu gibi komplikasyonlar gelişebilir. H5N1 diğer avian influenza A türlerine göre daha ciddi ve öldürücü seyretmektedir.
Tanısı Nasıl Konur?
Laboratuvar tanısında altın standart, virüs izolasyonudur. Şüpheli insan vakalarının hızlı laboratuvar doğrulaması genellikle influenza virüs antijenlerinin immünokromatografik veya immünfloresan tespiti ya da solunum örneklerinde H5 spesifik RNA’sının real-time-polimeraz zincir reaksiyonu (RT-PCR) ile tespit edilmesi ile yapılmaktadır. Ek olarak nükleoprotein gibi viral antijenlere karşı oluşan antikorları tespit eden ticari ELISA kitleri mevcuttur.
Tanı İçin Laboratuvar Kriterleri: Aşağıdakilerden en az birinin pozitif olması gerekir.
- a) Klinik bir numuneden avian influenza A izole edilmesi,
- b) Klinik bir numunede avian influenza A nükleik asit tespit edilmesi,
- c) Avian influenza A spesifik antikor yanıtı (dört katı veya daha fazla artış veya tek bir yüksek titre).
Vaka Sınıflaması
Olası vaka: Klinik ve epidemiyolojik kriterleri taşıyan kişi.
Kuvvetle Olası vaka: İnfluenza A/H5 veya A/H5N1 testi insan influenzası için Avrupa Birliği Ağı Referans Laboratuvarlarına katılımı olmayan bir ulusal referans laboratuvarında pozitif olan kişi
Ulusal olarak doğrulanmış vaka: İnfluenza A/H5 veya A/H5N1 testi insan influenzası için Avrupa Birliği Ağı Referans Laboratuvarlarına katılımı olan bir ulusal referans laboratuvarında pozitif olan kişi.
Dünya Sağlık Örgütü tarafından doğrulanmış vaka: H5 için DSÖ ile işbirliği yapan bir laboratuvarda doğrulanmış kişi
Kimlerden numune alınmalı:
Hasta veya ölü kanatlı hayvan teması öyküsü bulunan ve 38 °C’nin üzerinde ateş ile birlikte
- Öksürük
- Boğaz ağrısı
- Kırıklık
- Nefes darlığı
- İshal
yakınmalarından bir ya da birkaçı bir arada bulunan hastalardan nazofarengeal sürüntü veya aspirat, nazal aspirat, BAL, doku örneği (biyopsi/otopsi) numunelerinden uygun olan numune alınarak gönderilecektir.
Tedavisi Nasıldır?
Hastalığın tedavisinde antiviraller (Nöraminidaz inhibitörleri: oseltamivir ve zanamivir) kullanılmaktadır. Bu ilaçların, belirtiler başladıktan sonra ilk 48 saat içinde başlanması gerekmektedir. Oksijen ve ventilatör desteği ile destekleyici bakım, tedavinin temelini oluşturmaktadır.
Korunmasız riskli teması olan kişiler profilaksi alacaktır. Korunmasız temaslılar var ise enfeksiyon hastalıkları uzmanı ile birlikte koordineli olarak profilaksi başlanır. Profilaksi temaslının kayıtlı olduğu Toplum Sağlığı Merkezi tarafından başlanarak 10 gün takip edilecektir.
Profilaksi doğrulanmış veya olası vaka ile ilk temastan sonra mümkün olduğu kadar çabuk, ilk 48 saat içinde başlanmalıdır. Bu mümkün değil ise son temastan sonraki 7 gün içerisinde profilaksi başlanabilir.
Kemoprofilaksi için oseltamivir, standart influenza profilaksisi (1x75mg) yerine, tedavi dozunda (2x75mg) temas kısa süreli ve devam etmiyorsa 5 gün, yoğun ve sürekliliği olan temaslarda 10 gün süre ile verilmelidir.
Erişkin hastalar gibi çocuk hastaların da tedavisinde antiviraller (Nöraminidaz inhibitörleri: oseltamivir ve zanamivir) kullanılmaktadır. Bu ilaçların, belirtiler başladıktan sonra ilk 48 saat içinde başlanması gerekmektedir. Oksijen ve ventilatör desteği ile destekleyici bakım, tedavinin temelini oluşturmaktadır.
Çocuklarda oseltamivir dozu şu şekilde hesaplanır;
2 haftadan – 1 yaşa kadar 6 mg/kg /gün iki dozda,
1 yaş – 12 yaş arası çocuklarda (Kilograma göre)
- 15 kg ve altında 2 x 30 mg,
- 15.1 – 23 kg arası 2 x 45 mg,
- 23.1 – 40 kg arası 2 x 60 mg,
- 40.1 kg ve üzeri 2 x 75 mg,
Avian influenza tespit edilmiş kanatlıların itlafında görev alan personelin, itlaf sırasında yoğun maruziyet olması nedeni ile, itlaf süresince ve bilinen son temastan sonrasındaki 5 gün süresince profilaksi alması uygundur.
Korunma Yolları Nelerdir?
Eğer bir kişi Avian influenza enfeksiyonu açısından kesin tanı almışsa veya şüpheleniliyorsa ve hastaneye yatması gerekmiyorsa;
- Avian influenza enfeksiyonu için riskli teması olan kişiler son temaslarından sonraki 10 gün boyunca ateş, öksürük, solunum sıkıntısı ile baş ağrısı, boğaz ağrısı, bulantı-kusma ve ishal gibi diğer erken semptomların olup olmadığını takip etmelidirler.
- Evindeki ve toplumdaki diğer kişilere hastalığı bulaştırma riski nedeni ile evindeki diğer kişilerden farklı bir odada oturmalı,
- Öksürdüğünde veya hapşırdığında bir mendille (tercihen kağıt mendille) ağzını kapatmalı, kullanılmış mendiller ağzı kapalı ve delik olmayan naylon poşetlere konularak ağzı kapatılarak ikinci bir naylon poşet içerisinde atılmalı,
- Ellerini sıklıkla yıkamalı;
- Başka bir kişi/kişiler ile aynı ortamı paylaştığı (ev, sokak, toplu taşıma araçları, hastane vb.) zaman yüz maskesi takmalı,
- Kişisel eşyalarını başkaları ile paylaşmamalı, ev halkının bardak, tabak, havlu gibi eşyalarını kullanmamalı; eğer kullanması gerekirse bu eşyaları iyice su ve sabunla yıkamalıdır.
- Ayrıca bulgularını takip etmeli, eğer hastalığında bir kötüleşme olursa acil tıbbi yardım istemelidir.
Hasta olmamak için:
- Hastalık şüphesi olan ölü ya da canlı kanatlı hayvanlarla temas edilmeden önce gerekli temas önlemleri (eldiven ve maske) alınmalıdır.
- Şüpheli materyale çıplak elle dokunulduğunda eller mutlaka sabunla yıkanmalıdır.
- Denetimden geçmiş ürünler tüketilmelidir.
- Kanatlı hayvanlar uygun koşullarda iyice (60-70 derece) pişirilmelidir, az pişmiş olarak tüketilmemelidir.
- Hastalık şüphesi olanlar hızlıca sağlık merkezlerine başvurmalıdır.
Hasta olan veya hasta olduğundan şüphelenilen kişilerle temas eden aile yakınları ve sağlık çalışanları koruyucu maske ve önlük kullanmalıdırlar.
Dolaşan virüslerdeki majör veya minör antijen değişiklikleri nedeniyle grip aşısının bileşimi her yıl değişmektedir. Halen var olan grip aşıları insana özgü influenza virüs suşlarına karşı koruyucudur ve avian influenza virüsüne karşı korunma sağlamaz. Bununla birlikte, kümes hayvanları arasında patojenitesi yüksek kuş gribi salgını yaşanan ülkelerde temas riski yüksek olan kişilere, bu aşının yine de kullanılması önerilmektedir. Böylece insana özgü influenza virüsü ve kuşa özgü influenza virüsü ile oluşabilecek bir ko-enfeksiyon sırasında herhangi bir gen değiş tokuşu olması, dolayısıyla pandemik potansiyeli olan bir suşun ortaya çıkması olasılığı azaltılabilir.
Kimler Riskli Gruptadır?
Ölü ya da canlı hasta hayvanlarla veya hayvan atıklarıyla doğrudan teması olan kişiler en büyük risk altındadırlar. Ayrıca hasta insanlarla teması olan sağlık çalışanları da risk altındadır.
Gebelik, diğer influenza türleri gibi avian influenzanın seyrini de ağırlaştımaktadır.
Hamile ve emziren kişiler için özel bir uygulama gerekmeyip diğer hastalara yapılan önerilerle aynıdır. Sadece annenin bebeğine yaklaşırken yüz maskesi takması önerilir.
 Batı Nil Virüsü Enfeksiyonu etkeni taşıyan sivrisineklerin sokmasıyla bulaşan viral bir hastalıktır. Hastalık etkeni virüs, Flaviviridaeailesinin Flavivirüs cinsinde yer alır.
Batı Nil Virüsü Enfeksiyonu etkeni taşıyan sivrisineklerin sokmasıyla bulaşan viral bir hastalıktır. Hastalık etkeni virüs, Flaviviridaeailesinin Flavivirüs cinsinde yer alır.
Hastalık İnsanlara Nasıl Bulaşır?
Hastalık sıklıkla virüs ile enfekte olan Culex cinsi sivrisineklerin sokması ile insanlara bulaşır. Bununla birlikte Aedes veAnophelescinsi sivrisineklerle de bulaştığı bilinmektedir. Çok nadir olarak laboratuvar ortamında maruziyetle, kan transfüzyonu veya organ naklinde, hamilelik, doğum veya emzirme sırasında anneden bebeğebulaşma görülmektedir.
Batı Nil Virüs Enfeksiyonu İnsandan İnsana Bulaşır mı?
Hastalık, kişiden kişiye doğrudan bulaşmaz.
Batı Nil Virüs Enfeksiyonu Hayvanlarda Görülür mü?
Yabani kuşlar ana konaktır. Virüs insanlara ve atlara sivrisineklerin sokmasıyla bulaşır ve son konaktırlar. Atlardaki nörolojik semptomlar ve toplu kuş ölümleri virüsün lokal varlığının göstergesi olabilir.
Hastalık Nerelerde Görülmektedir?
Hastalık Afrika, Avrupa, Orta Doğu, Kuzey Amerika ve Batı Asya'da yaygın olarak görülmektedir. Ülkemizde nadiren yerli vaka bildirimleri olmaktadır.
Kimler Risk Altındadır?
Hastalığın görüldüğübölgelerde yaşayan veya bu bölgelere seyahat eden kişiler hastalığın bulaşması açısından risk altındadırlar. Hastalık vektörünün olduğu bölgelerde bulaşma riski vardır.
Hastalığın Belirtileri Nelerdir?
Hastalığın kuluçka süresi 3-14 gündür. Virüsün bulaştığı kişilerin yaklaşık %80’inde herhangi bir belirti görülmez. Hastaların yaklaşık %20’sinde ateş, baş ağrısı, kas ağrısı, halsizlik, iştahsızlık, lenf bezlerinde şişlik, bulantı-kusma, ciltte döküntü görülür. Yaklaşık bir haftada iyileşme beklenir. Hastalığın daha ciddi klinik formu olan nöroinvaziv formunun gelişme olasılığı %1’den düşüktür. Nöroinvaziv formda ensefalit, menenjit, meningoensefalit, akut flask paralizi, myelit, diğer akut santral veya periferal nörolojik disfonksiyon bulguları görülür.
Hastalığa Nasıl Teşhis Konur?
Hastalığın tanısı; klinik örneklerde yapılan laboratuvar testleri ile konur.
Hastalığın Tedavisi Nedir?
Hastalığa spesifik bir tedavi yoktur. Klinikte destek tedavisi esastır.
Batı Nil Virüs Enfeksiyonu Öldürücü Müdür?
Hastalığın nöroinvazivformunda ölümler olabilmektedir.
Hastalığın Vektörünün Özelliği Nedir?
Hastalığın birincil vektörü olan Culex cinsi sivrisinekler kirli sularda, foseptiklerde ürerler ve sıklıkla geceleri beslenirler. Ülkemizde de bu cins sivrisineklerin bulunduğu bilinmektedir.
Hastalıktan Korunmak İçin Herhangi Bir Aşı Mevcut Mudur?
Hastalıktan korunmak için insanlara yönelik aşı bulunmamaktadır. Atlara yönelik aşı uygulamaları yapılabilmektedir.
Hastalıktan Korunmak İçin Neler Yapılmalıdır?
Hastalıktan korunmada temel yaklaşım sivrisinek sokmalarından korunmaktır. Hastalığın görüldüğü ülkeleri veya bölgeleri seyahat edecekler için öneriler:
Seyahat öncesi;
- Batı Nil Virüs Enfeksiyonu için riskli ülkeler, Seyahat Sağlığı Merkezlerinden veya 444 77 34 numaralı Seyahat Sağlığı Hattından ücretsiz öğrenilebilir.
- Türkiye Hudut ve Sahiller Sağlık Genel Müdürlüğü Seyahat Sağlığı Merkezlerindeki hekimler seyahat edilecek ülkenin şartları ve sağlık koşulları hakkında başvuranlara danışmanlık hizmeti vermektedir.
Seyahat esnasında;
Batı Nil Virüs Enfeksiyonu için riskli ülke/bölge ziyaretlerinde sivrisinek sokmalarından korunma önlemlerine uyulması önerilir:
- Sivrisinek sokmalarından korunmak için uzun kollu gömlek ve pantolon gibi vücutta açık yer kalmayacak şekilde mümkün olduğunca kapalı kıyafetlerin giyilmesi tercih edilmelidir.
- Konaklamak ve dinlenmek amacıyla kliması olan kapalı yerlerde veya kapı ve pencerelerinde sineklik olan yerlerde kalınmalıdır. Eğer gece dışarıda kalınacaksa cibinlik altında uyunması önerilmektedir.
- Gebe ve emziren kadınlar, güvenliği kanıtlanmış, Bakanlığımızdan ruhsatlı ve onaylı repellentler (sivrisinek kovucular) kullanmalıdır.
- Bu ürünler, mutlaka kullanma talimatı doğrultusunda uygulanmalıdır.
- Bebek ve çocuklarda kullanmadan önce mutlaka ürünün kullanma talimatı incelenmeli ve önerilen yaş gruplarında kullanılmasına dikkat edilmelidir.
- 2 aydan küçük çocuklarda repellent kullanılmamalıdır.
- Repellentler çocukların elleri, gözleri ve ağızları ile varsa ciltteki kesilere uygulanmamalıdır. Yetişkinler repellenti kendi ellerine sıktıktan sonra ellerini sürerek çocukların yüzlerine uygulamalıdır.
- Güneş koruyucu kullanılacaksa önce güneş koruyucu kullanılmalı, sonrasında repellent kullanılmalıdır.
- Bebek ve çocuklara kollarını ve bacaklarını örten giysiler giydirilmelidir.
- Bebeklerin ve çocukların korunması amacıyla bebek arabaları ve taşımak amacıyla kullanılan araçlarda sivrisineklerden korunmayı sağlayıcı tedbirler alınmalıdır.
Seyahat Dönüşü;
- Riskli ülke/bölge seyahat dönüşünde ani başlayan, ateş, baş ağrısı, kas ağrısı, halsizlik, iştahsızlık, lenf bezlerinde şişlik, bulantı-kusma, ciltte döküntüsü şikâyetleri varsa derhal bir sağlık kuruluşuna başvurulması,
- Hekime seyahat edilen ülkeden bahsedilmesi son derece önemlidir.
Hastalığın görüldüğü ülkeler/bölgeler aşağıdaki erişim linklerinden takip edilebilir.
http://www.seyahatsagligi.gov.tr/Site/HaberListesi/BATI%20N%C4%B0L%20ATE%C5%9E%C4%B0
http://www.who.int/csr/don/en/
https://www.cdc.gov/westnile/statsmaps/index.html
https://ecdc.europa.eu/en/west-nile-fever/threats-and-outbreaks/outbreak-reports